Содержание
- 2. Дыхание – сложный непрерывный процесс, в результате которого постоянно обновляется газовый состав крови.
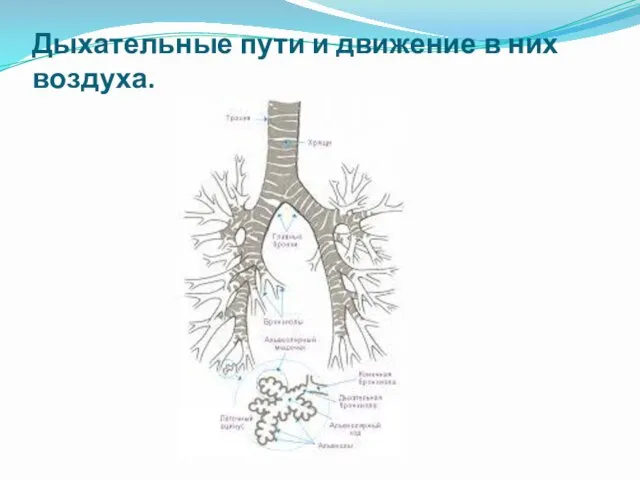
- 3. Дыхательные пути и движение в них воздуха.
- 4. Главным механизмом вентиляции в дыхательной зоне является диффузия газов. Скорость диффузии молекул газов воздухоносных путях так
- 5. ЛЕГОЧНЫЕ ОБЪЕМЫ. ЛЕГОЧНАЯ ВЕНТИЛЯЦИЯ. Дыхательный объем Резервный объем вдоха Резервный объем выдоха Остаточный объем Жизненная емкость
- 6. ТРАНСПОРТ ГАЗОВ КРОВЬЮ. Движение газов из окружающей среды в жидкость и из жидкости в окружающую среду
- 7. Парциальное давление кислорода в атмосферном воздухе 21,1 кПа (158 мм рт. ст.), в альвеолярном воздухе —
- 8. Движение углекислого газа происходит в противоположном направлении. Напряжение углекислого газа в тканях — 8,0 кПа и
- 9. Дыхательный центр Ритмическая последовательность вдоха и выдоха, а также изменение характера дыхательных движений в зависимости от
- 10. Регуляция деятельности дыхательного центра Гуморальные механизмы, Рефлекторные механизмы: - Постоянные рефлекторные влияния: рефлекс Геринга — Брейера,
- 11. Влияние клеток коры большого мозга на активность дыхательного центра. По М. В. Сергиевскому, регуляция активности дыхательного
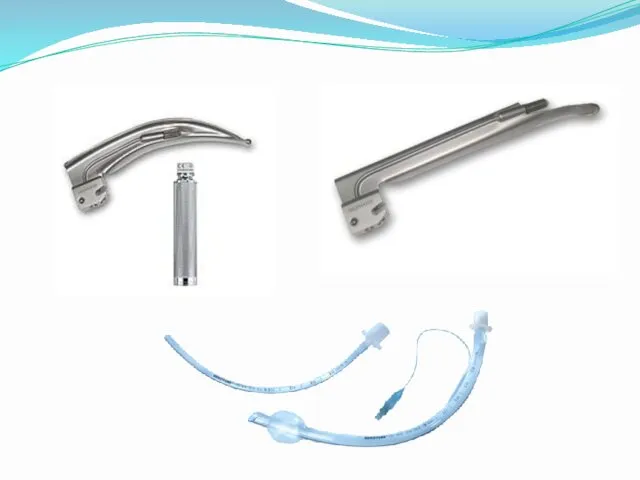
- 12. Восстановление проходимости дыхательных путей • введение воздуховода; • интубация трахеи: - оротрахеальная, - назотрахеальная, • коникотомия;
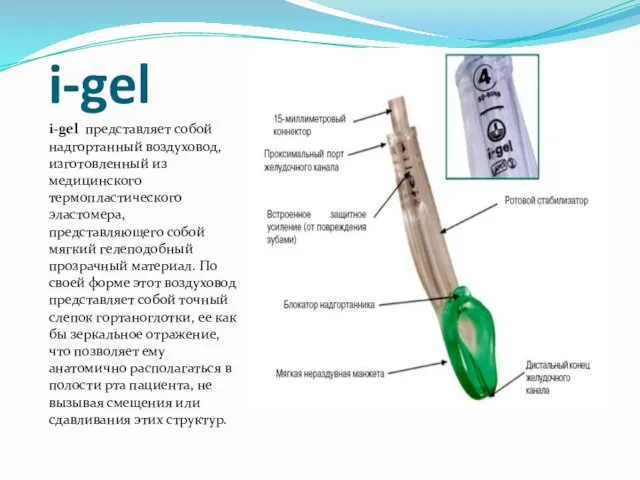
- 13. i-gel i-gel представляет собой надгортанный воздуховод, изготовленный из медицинского термопластического эластомера, представляющего собой мягкий гелеподобный прозрачный
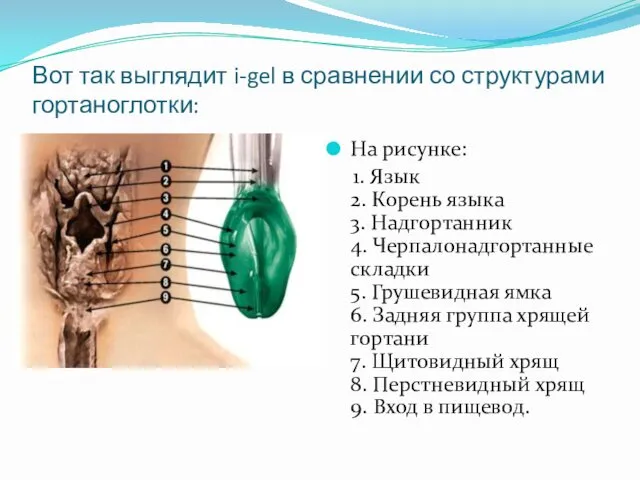
- 14. Вот так выглядит i-gel в сравнении со структурами гортаноглотки: На рисунке: 1. Язык 2. Корень языка
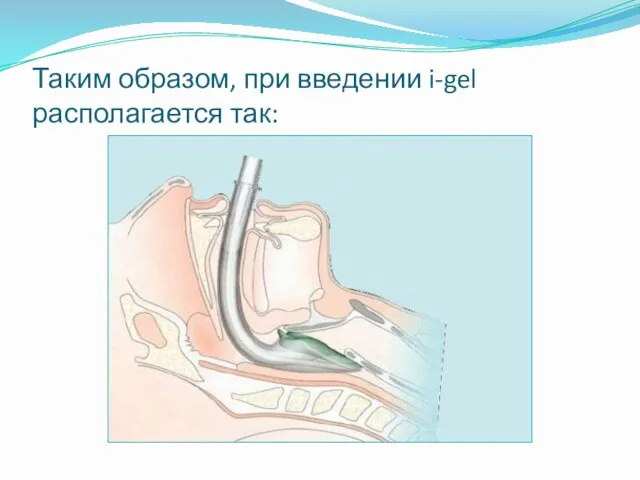
- 15. Таким образом, при введении i-gel располагается так:
- 16. Техника установки Пациент должен иметь достаточную степень релаксации для атравматичного введения i-gel. Проведите преоксигенацию. Голова пациента
- 17. Интубация трахеи – обеспечение нормальной проходимости воздухоносных путей посредством введения специальной трубки в трахею. Применяется для
- 18. Абсолютные показания к интубации аспирационный синдром; непроходимость воздухоносных путей; черепно-мозговые травмы; легочно-сердечные реанимации (ЛСР); глубокая кома
- 19. Относительные показания к интубации трахеи эклампсия; термоингаляционные травмы; отек легких; шок различного генеза; странгуляционная асфиксия; воспаление
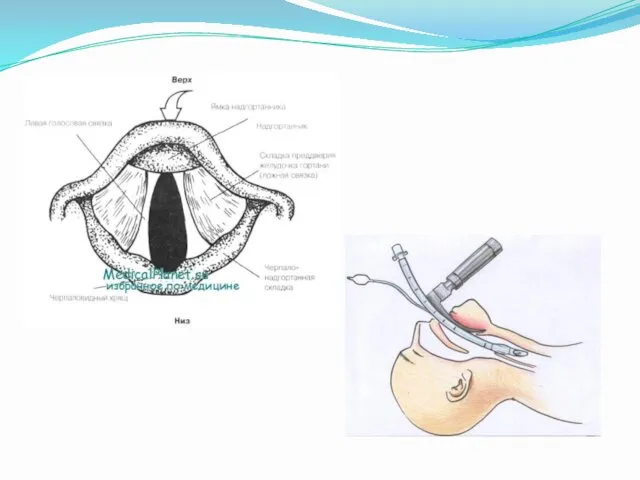
- 21. Оротрахеальная интубация Ларингоскопию обычно выполняют недоминирующей рукой (для большинства людей это левая рука). Рот больного широко
- 23. Назотрахеальная интубация Назотрахеальная интубация аналогична оротрахеальной, за исключением того, что перед ларингоскопией эндотрахеальную трубку вводят через
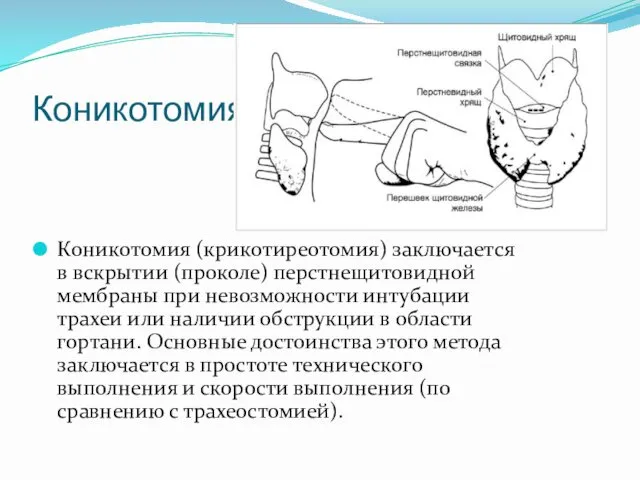
- 25. Коникотомия Коникотомия (крикотиреотомия) заключается в вскрытии (проколе) перстнещитовидной мембраны при невозможности интубации трахеи или наличии обструкции
- 26. Трахеостомия Производство ее практически возможно только в условиях стационара (реанимационный зал, операционная)
- 27. Осложнения ларингоскопии и интубации Во время ларингоскопии и интубации Неправильное положение эндотрахеальной трубки Интубация пищевода Интубация
- 28. Осложнения ларингоскопии и интубации Физиологические реакции на манипуляции в дыхательных путях Артериальная гипертензия, тахикардия Повышение внутричерепного
- 29. Осложнения ларингоскопии и интубации Во время пребывания трубки в трахее Неправильное положение эндотрахеальной трубки Непреднамеренная экстубация
- 30. Осложнения ларингоскопии и интубации После экстубации Травма дыхательных путей Отек и стеноз (голосовых связок, подсвязочный, трахеи)
- 31. Трудный дыхательный путь (ТДП) – внезапно возникающая, угрожающая жизни ситуация, обусловленная анатомическими и/или клиническими причинами, характеризующаяся
- 32. По определению Американской ассоциации анестезиологов (ASA) в понятие «трудный дыхательный путь» входят следующие ситуации: трудная вентиляция
- 33. Причины ТДП. Прогнозирование. Врожденные аномалии расщелина верхней губы и (или) твердого и мягкого неба синдром Пьера
- 34. Причины ТДП. Прогнозирование. Воспалительные процессы флегмона дна полости рта стеноз подсвязочного пространства эпиглоттит заглоточный абсцесс дифтерия
- 35. Причины ТДП. Прогнозирование. Травматические изменения травмы нижней и верхней челюстей укушенные раны челюстно-лицевой области травмы гортани
- 36. Причины ТДП. Прогнозирование. Другие причины ожирение папилломатоз гортани анкилоз ВНЧС опухоли челюстно-лицевой области инородное тело дыхательных
- 37. Клинические тесты Открывание рта Открывание рта считается нормальным, когда расстояние между верхними и нижними резцами равно
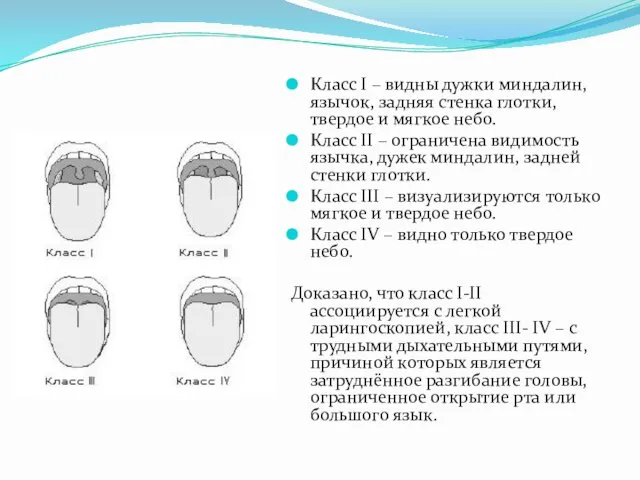
- 38. Клинические тесты Осмотр глотки Пациент сидит, спина выпрямлена, шея разогнута, рот максимально открыт. Оценка проводится во
- 39. Класс І – видны дужки миндалин, язычок, задняя стенка глотки, твердое и мягкое небо. Класс ІІ
- 40. Клинические тесты Выдвижение нижней челюсти Степень выдвижения нижней челюсти классифицируется на три класса - А, В,
- 41. Исследование подвижности шейного отдела позвоночника Определяется возможность, а также степень сгибания и разгибания в шейном отделе
- 42. Клинические тесты Измерения Существуют два главных измеряемых расстояния - Патил (Patil) и Савва (Savva):
- 43. Патил – это щито-подбородочное расстояние (тиреоментальная дистанция), Савва - грудинно-подбородочное расстояние (стерно-ментальная дистанция). Считается критическим, если
- 44. Клинические тесты Шкала LEMON Большинство описанных выше клинических тестов являются составляющими мнемонической шкалы LEMON, не менее
- 45. Большинство пунктов шкалы LEMON уже были рассмотрены выше, поэтому рассмотрим лишь интерпретацию правила 3-3-2-1. Это правило
- 47. Скачать презентацию




































 Технологии и оборудование для производства твердых лекарственных форм
Технологии и оборудование для производства твердых лекарственных форм Профилактика плоскостопия
Профилактика плоскостопия Средства, влияюшие на афферентную инервацию
Средства, влияюшие на афферентную инервацию The classification of the tooth
The classification of the tooth Основные принципы мануальной медицины
Основные принципы мануальной медицины Повышение доступности медицинской и фармацевтической помощи за счет средств НМ/ДАМ
Повышение доступности медицинской и фармацевтической помощи за счет средств НМ/ДАМ Асқазанның жара ауруын зерттеу әдістері және сәулелік семиотикасы
Асқазанның жара ауруын зерттеу әдістері және сәулелік семиотикасы Геморрагические диатезы
Геморрагические диатезы Ожидание ребенка через призму страха беременности и родов у женщин и мужчин
Ожидание ребенка через призму страха беременности и родов у женщин и мужчин НМД. Лекция 2
НМД. Лекция 2 Практика по психопатологии №3
Практика по психопатологии №3 Променева анатомія черепу і головного мозку
Променева анатомія черепу і головного мозку Патология пищеварительной системы
Патология пищеварительной системы Личность и коллектив
Личность и коллектив Методы исследования мочевыделительной системы
Методы исследования мочевыделительной системы Организация оказания медицинской помощи населению при вооруженных конфликтах
Организация оказания медицинской помощи населению при вооруженных конфликтах Межведомственное взаимодействие в вопросах временного порядка установления инвалидности, обеспечения инвалидов ТСР
Межведомственное взаимодействие в вопросах временного порядка установления инвалидности, обеспечения инвалидов ТСР Асқазан рагы
Асқазан рагы Слайд-лекция №7. Бета-адреноблокаторы
Слайд-лекция №7. Бета-адреноблокаторы Ерте токсикоздардың сирек түрлері
Ерте токсикоздардың сирек түрлері План Лечения
План Лечения Клуб правильного питания. Часть 4
Клуб правильного питания. Часть 4 Эпидемический сыпной тиф. Болезнь Брилля-Цинссера
Эпидемический сыпной тиф. Болезнь Брилля-Цинссера Структура больницы
Структура больницы Вульгарные угри. Акне или угревая болезнь
Вульгарные угри. Акне или угревая болезнь Иммунобиотехнология
Иммунобиотехнология Адамның тұқым қуалайтын патологиясындағы тұқым қуалаушылық пен ортаның ролі
Адамның тұқым қуалайтын патологиясындағы тұқым қуалаушылық пен ортаның ролі Осложнения после удаления зуба
Осложнения после удаления зуба