Содержание
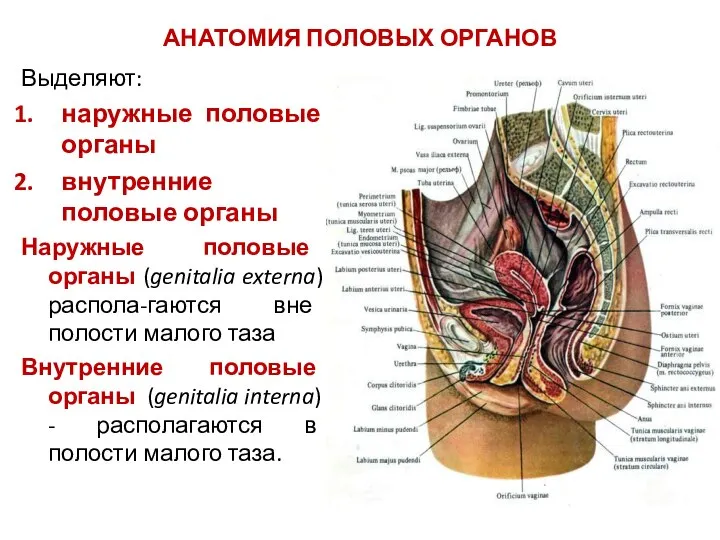
- 2. АНАТОМИЯ ПОЛОВЫХ ОРГАНОВ Выделяют: наружные половые органы внутренние половые органы Наружные половые органы (genitalia externa) распола-гаются
- 3. МУЖСКИЕ ПОЛОВЫЕ ОРГАНЫ organa genitalia masculina
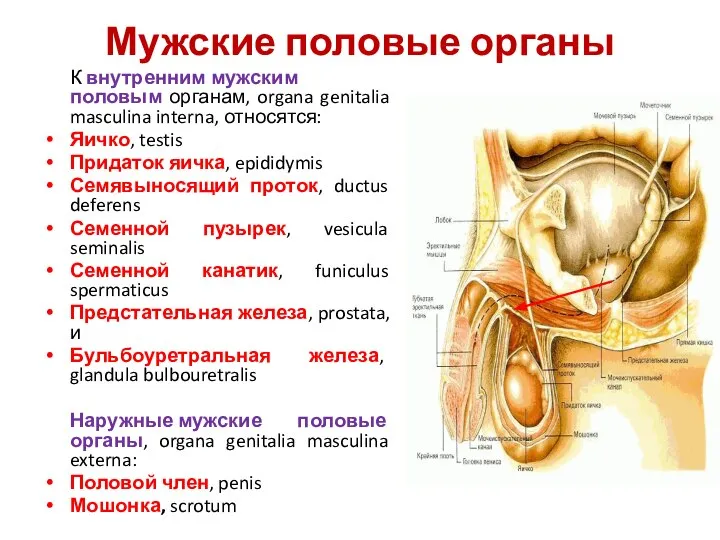
- 4. Мужские половые органы К внутренним мужским половым органам, organa genitalia masculina interna, относятся: Яичко, testis Придаток
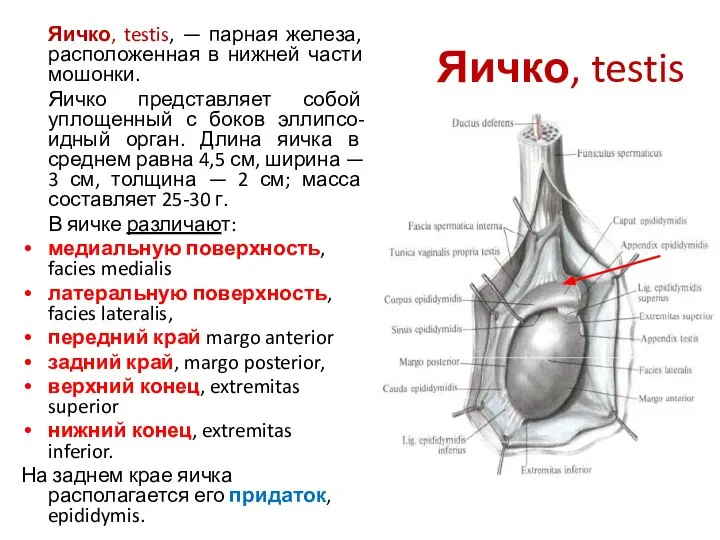
- 5. Яичко, testis Яичко, testis, — парная железа, расположенная в нижней части мошонки. Яичко представляет собой уплощенный
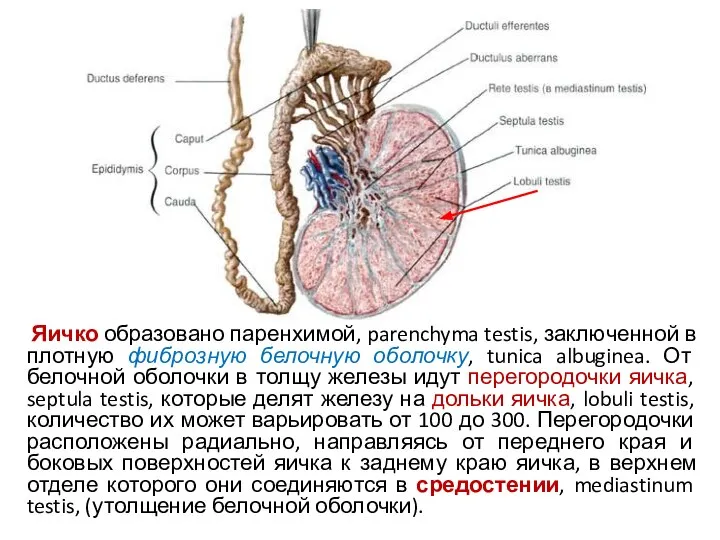
- 6. Яичко образовано паренхимой, parenchyma testis, заключенной в плотную фиброзную белочную оболочку, tunica albuginea. От белочной оболочки
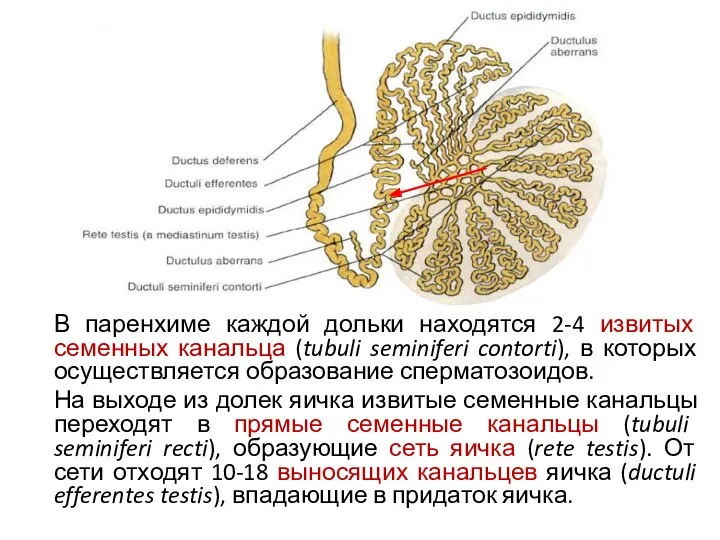
- 7. В паренхиме каждой дольки находятся 2-4 извитых семенных канальца (tubuli seminiferi contorti), в которых осуществляется образование
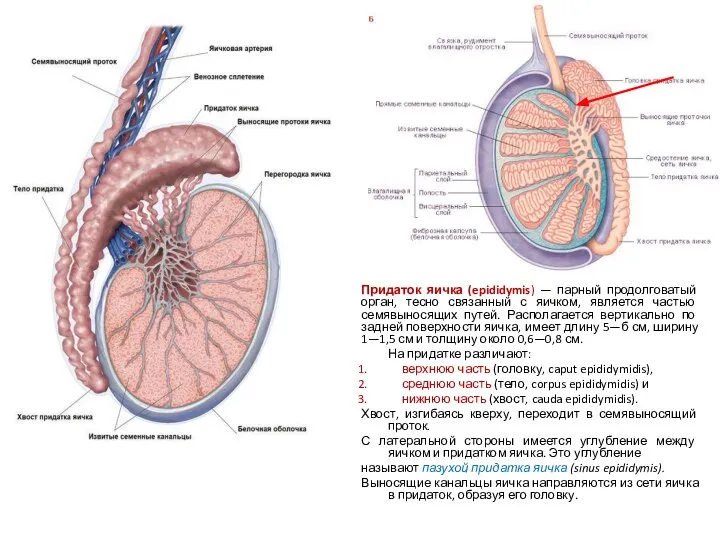
- 8. Придаток яичка (epididymis) — парный продолговатый орган, тесно связанный с яичком, является частью семявыносящих путей. Располагается
- 9. Придаток яичка (epididymis) Каждый выносящий каналец формирует одну коническую дольку (конус) придатка яичка, отделенную от другой
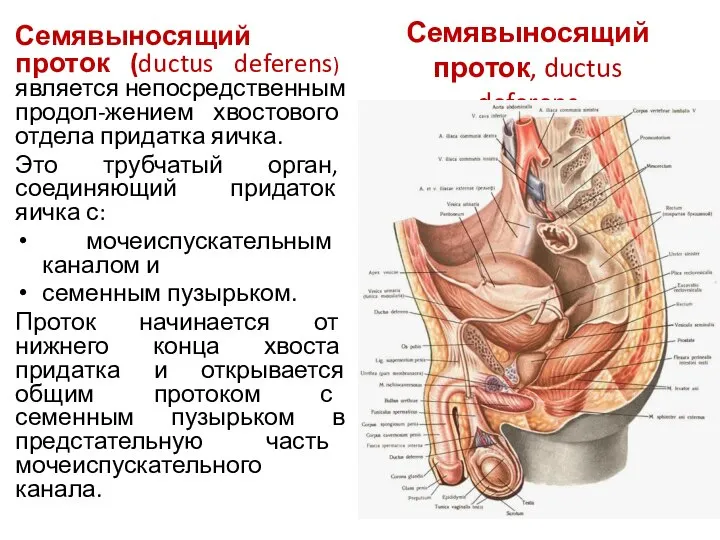
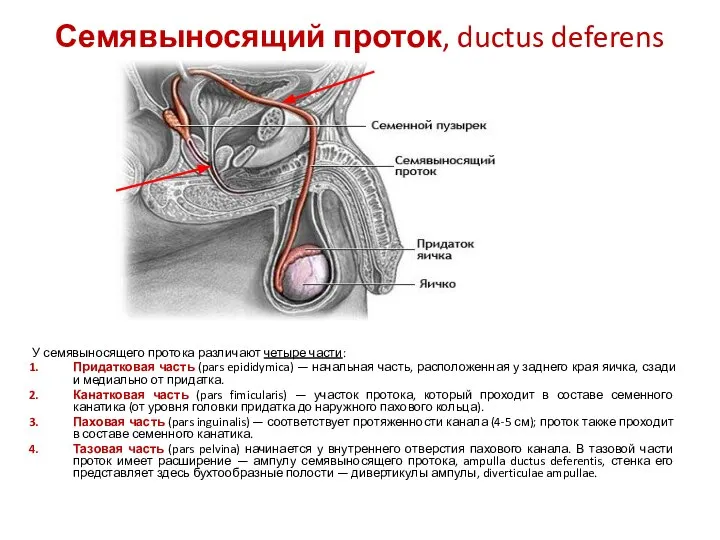
- 10. Семявыносящий проток, ductus deferens Семявыносящий проток (ductus deferens) является непосредственным продол-жением хвостового отдела придатка яичка. Это
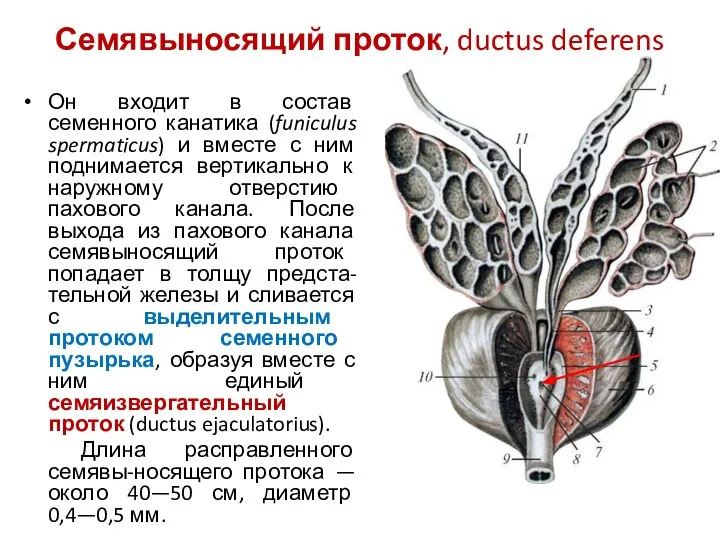
- 11. Семявыносящий проток, ductus deferens Он входит в состав семенного канатика (funiculus spermaticus) и вместе с ним
- 12. Семявыносящий проток, ductus deferens У семявыносящего протока различают четыре части: Придатковая часть (pars epididymica) — начальная
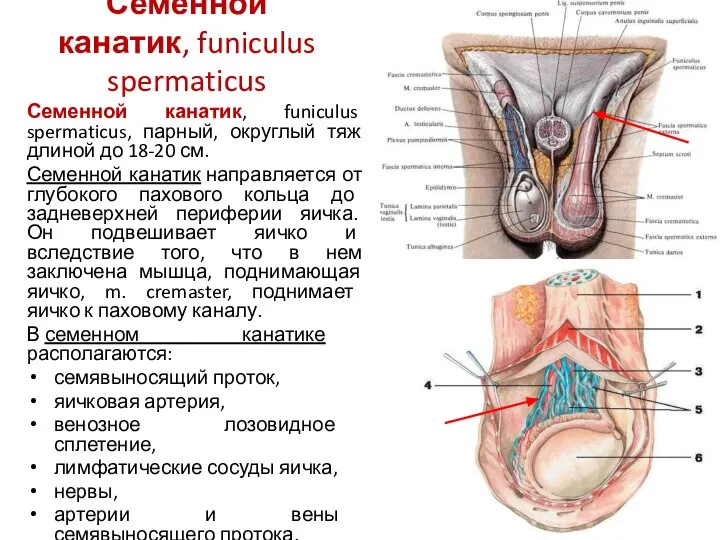
- 13. Семенной канатик, funiculus spermaticus Семенной канатик, funiculus spermaticus, парный, округлый тяж длиной до 18-20 см. Семенной
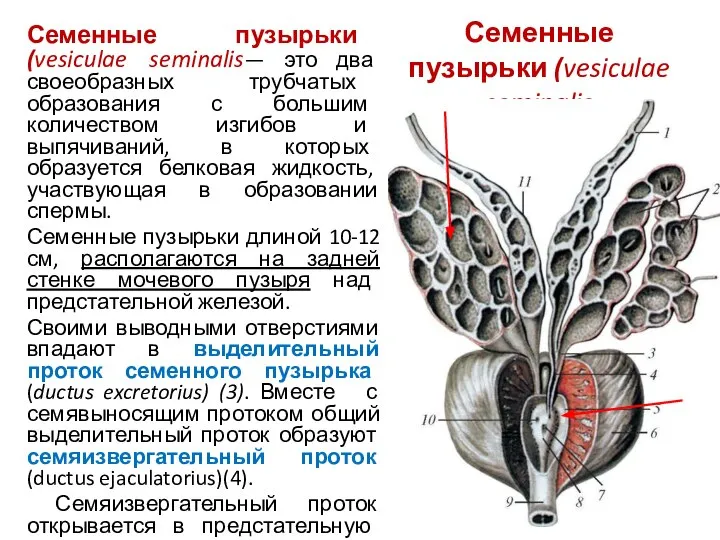
- 14. Семенные пузырьки (vesiculae seminalis Семенные пузырьки (vesiculae seminalis— это два своеобразных трубчатых образования с большим количеством
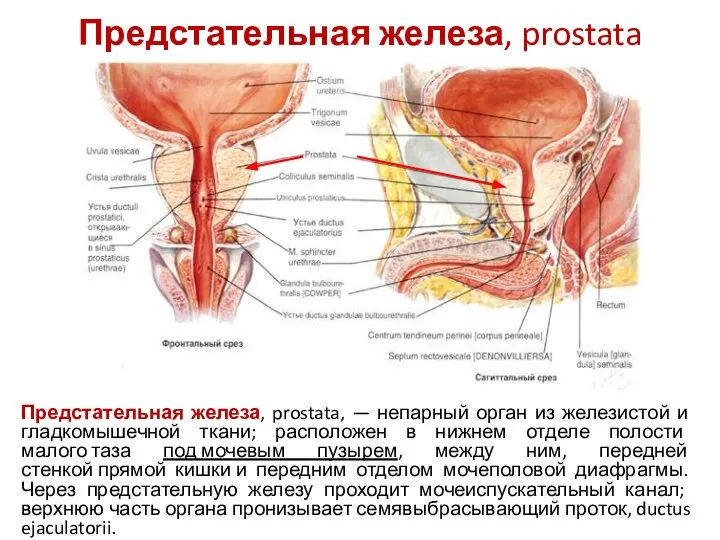
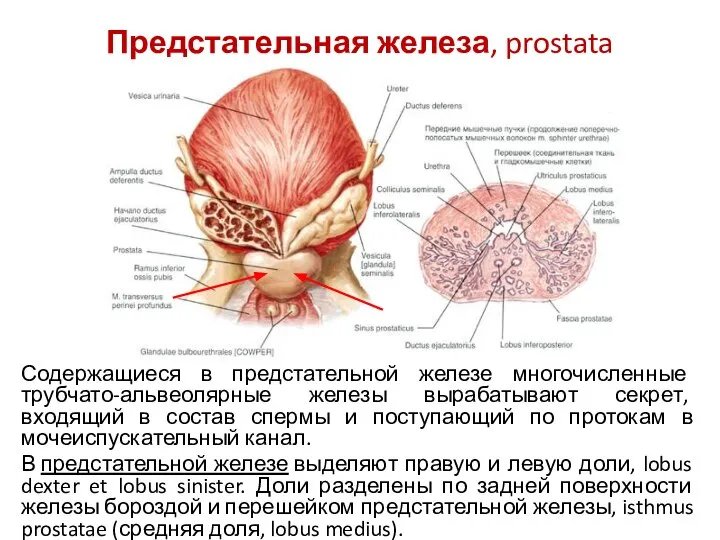
- 15. Предстательная железа, prostata Предстательная железа, prostata, — непарный орган из железистой и гладкомышечной ткани; расположен в
- 16. Предстательная железа, prostata Содержащиеся в предстательной железе многочисленные трубчато-альвеолярные железы вырабатывают секрет, входящий в состав спермы
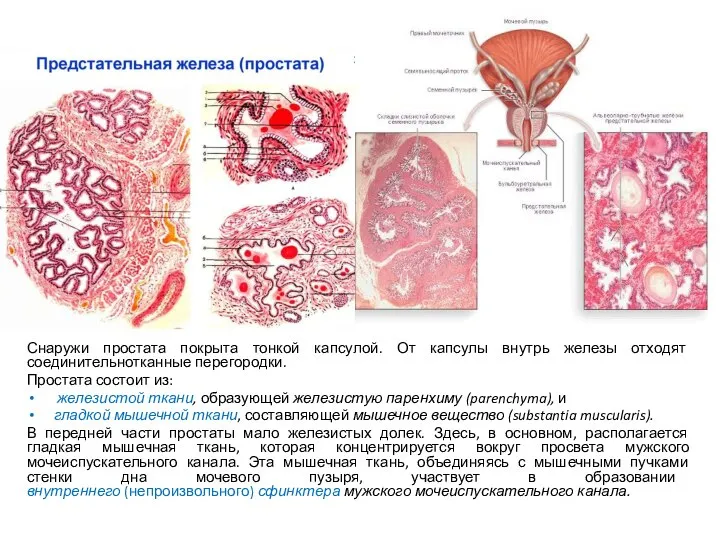
- 17. Снаружи простата покрыта тонкой капсулой. От капсулы внутрь железы отходят соединительнотканные перегородки. Простата состоит из: железистой
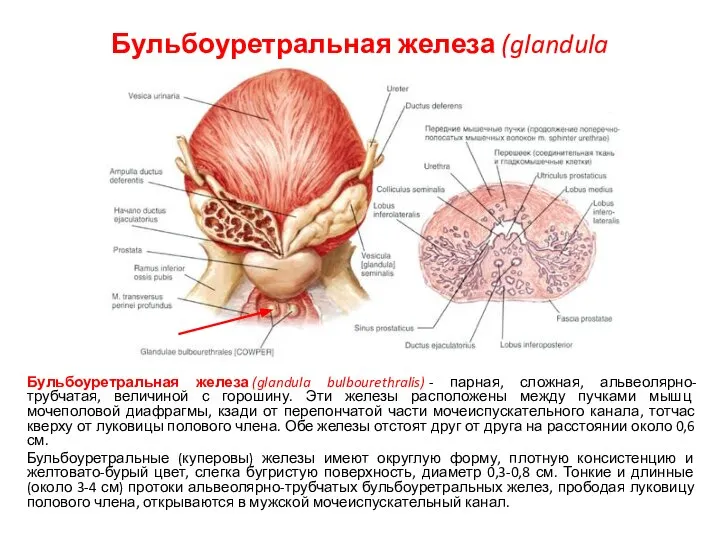
- 18. Бульбоуретральная железа (glandula bulbourethralis) Бульбоуретральная железа (glandula bulbourethralis) - парная, сложная, альвеолярно-трубчатая, величиной с горошину. Эти
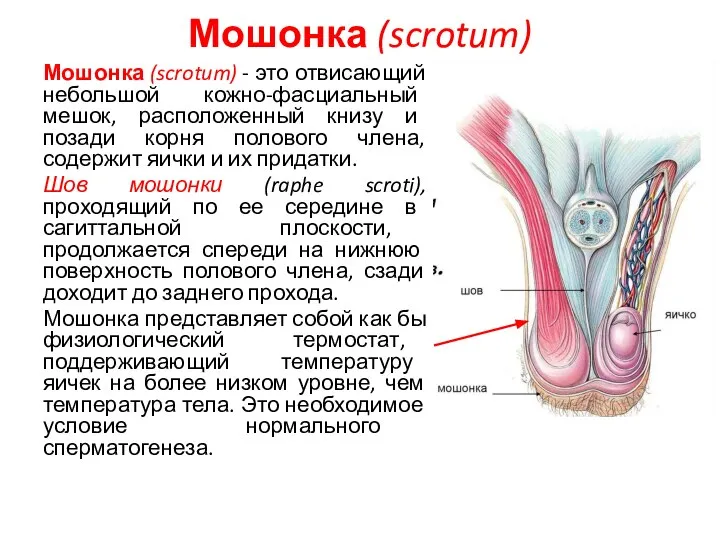
- 19. Мошонка (scrotum) Мошонка (scrotum) - это отвисающий небольшой кожно-фасциальный мешок, расположенный книзу и позади корня полового
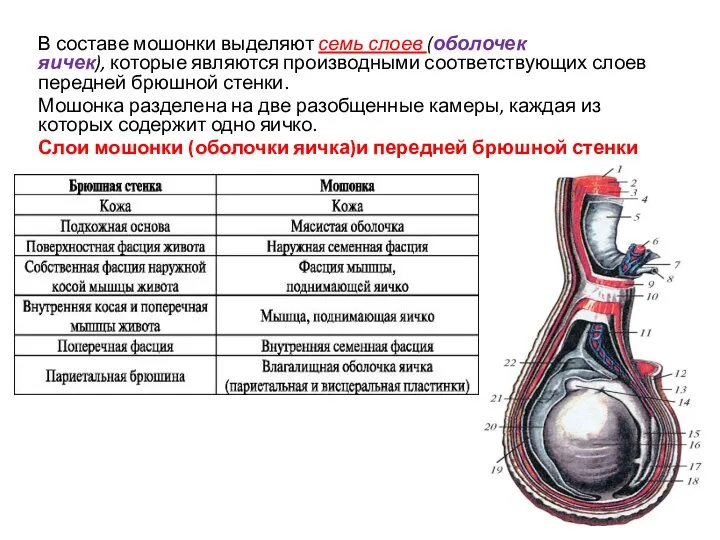
- 20. В составе мошонки выделяют семь слоев (оболочек яичек), которые являются производными соответствующих слоев передней брюшной стенки.
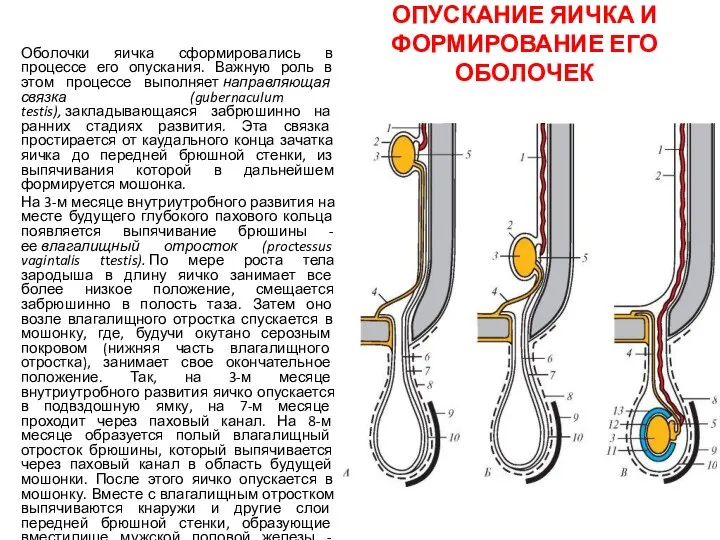
- 21. ОПУСКАНИЕ ЯИЧКА И ФОРМИРОВАНИЕ ЕГО ОБОЛОЧЕК Оболочки яичка сформировались в процессе его опускания. Важную роль в
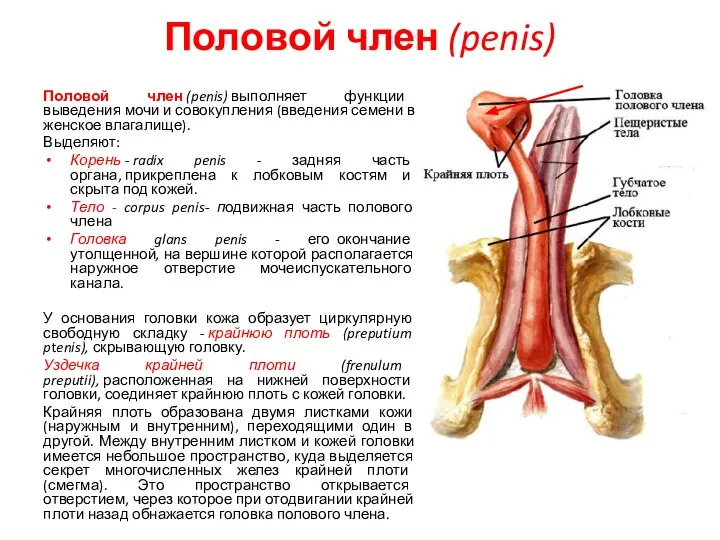
- 22. Половой член (penis) Половой член (penis) выполняет функции выведения мочи и совокупления (введения семени в женское
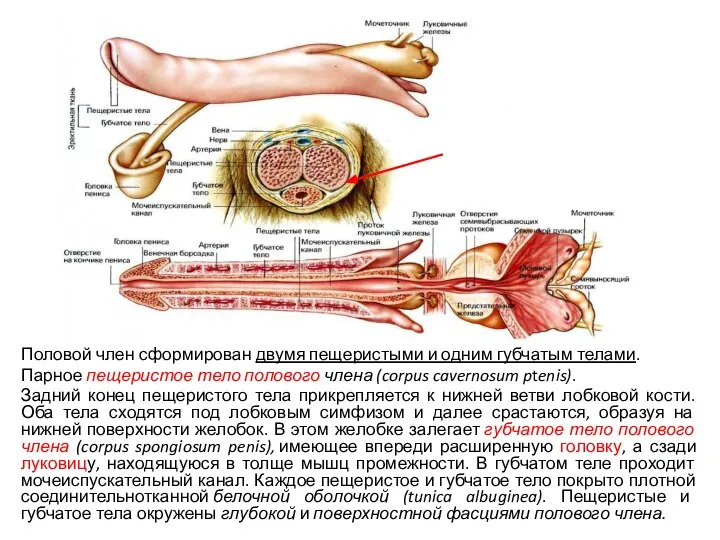
- 23. Половой член сформирован двумя пещеристыми и одним губчатым телами. Парное пещеристое тело полового члена (corpus cavernosum
- 24. ЖЕНСКИЕ ПОЛОВЫЕ ОРГАНЫ organa genitalia feminina
- 25. ЖЕНСКИЕ ПОЛОВЫЕ ОРГАНЫ К внутренним женским половым органам, organa genitalia feminina interna, относятся: Яичник, ovarium Маточная
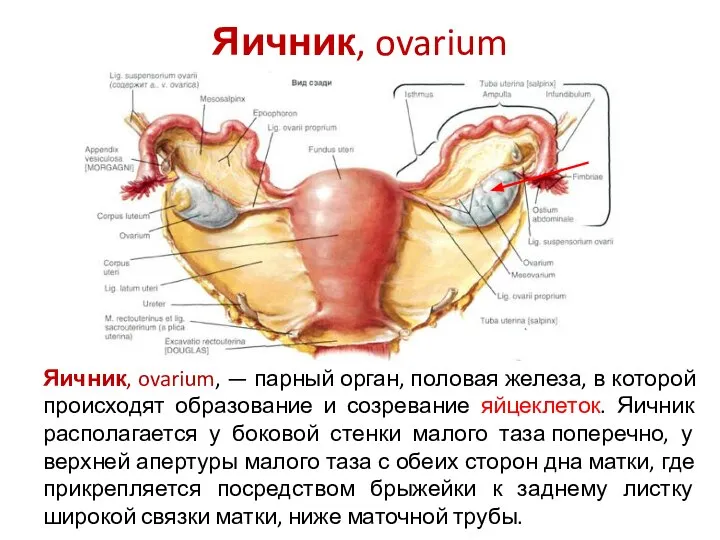
- 26. Яичник, ovarium Яичник, ovarium, — парный орган, половая железа, в которой происходят образование и созревание яйцеклеток.
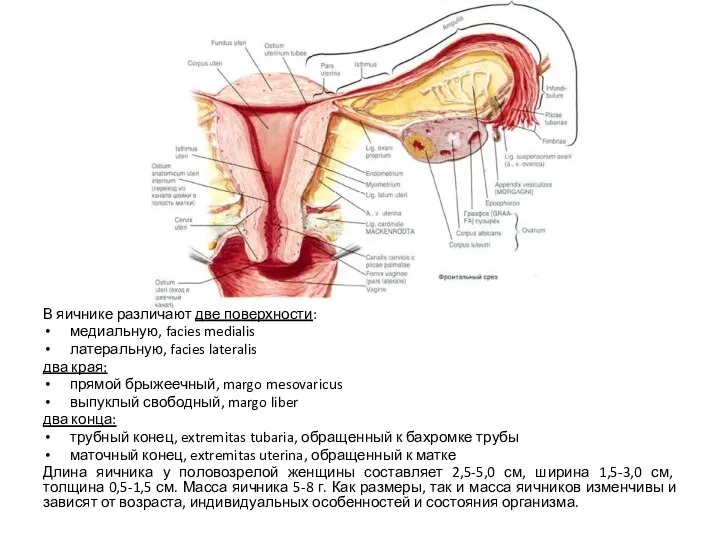
- 27. В яичнике различают две поверхности: медиальную, facies medialis латеральную, facies lateralis два края: прямой брыжеечный, margo
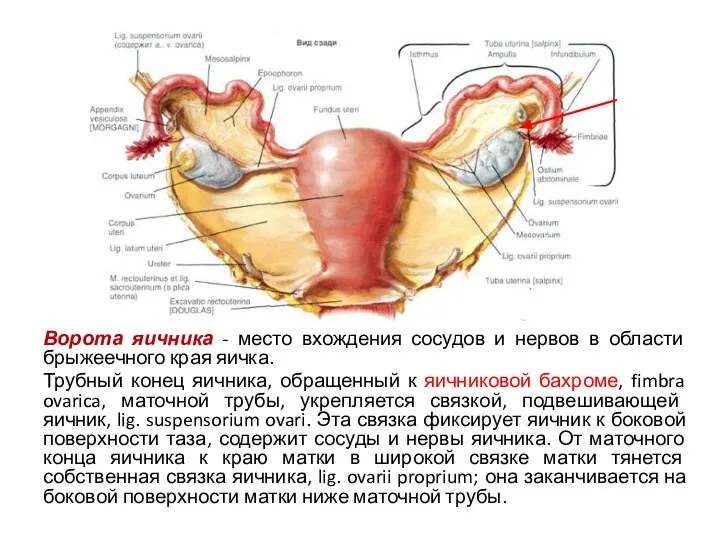
- 28. Ворота яичника - место вхождения сосудов и нервов в области брыжеечного края яичка. Трубный конец яичника,
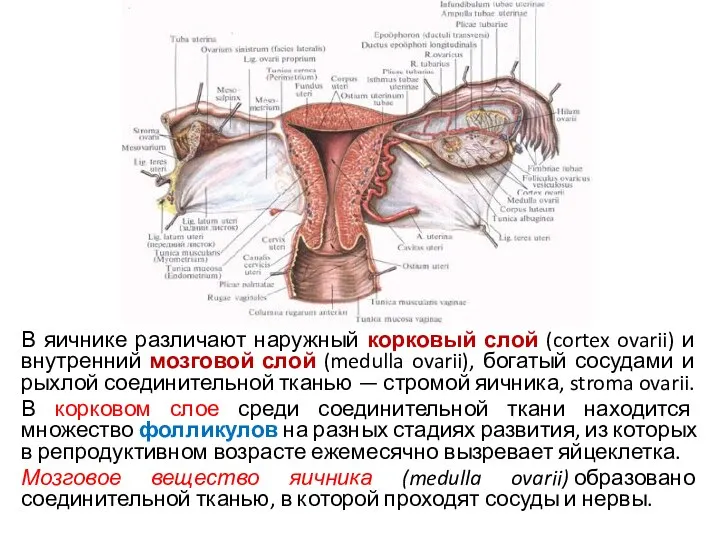
- 29. В яичнике различают наружный корковый слой (cortex ovarii) и внутренний мозговой слой (medulla ovarii), богатый сосудами
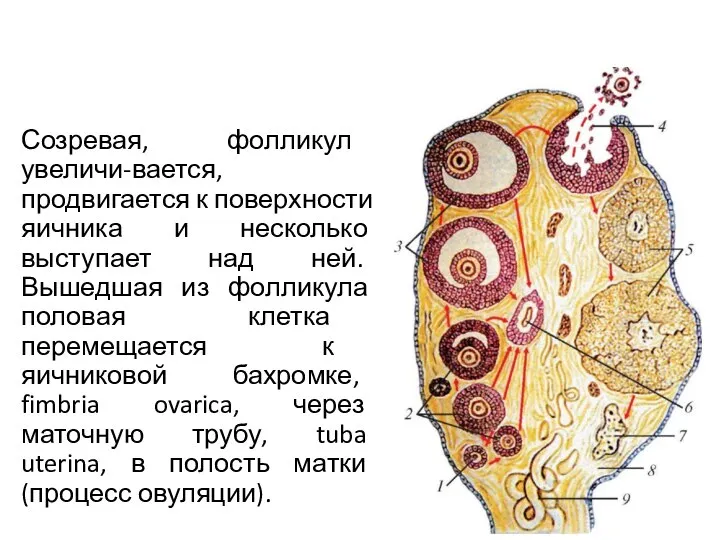
- 30. Созревая, фолликул увеличи-вается, продвигается к поверхности яичника и несколько выступает над ней. Вышедшая из фолликула половая
- 31. Фолликул может не закончить своего развития, и тогда он постепенно рассасывается. На месте лопнувшего фолликула образуется
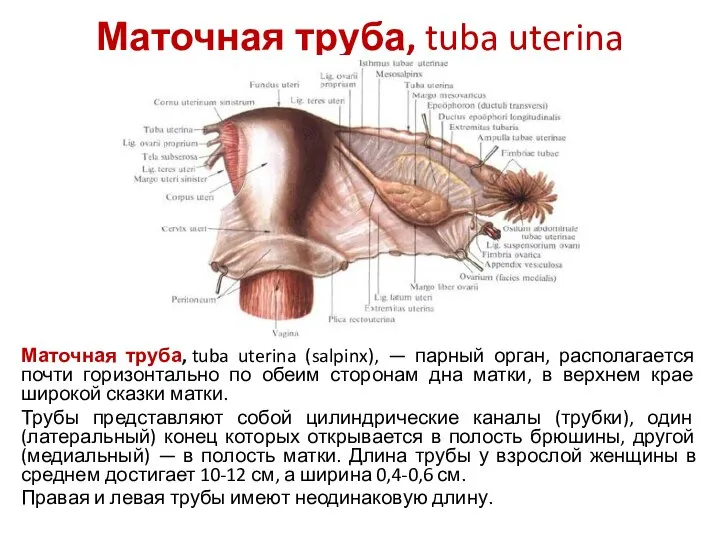
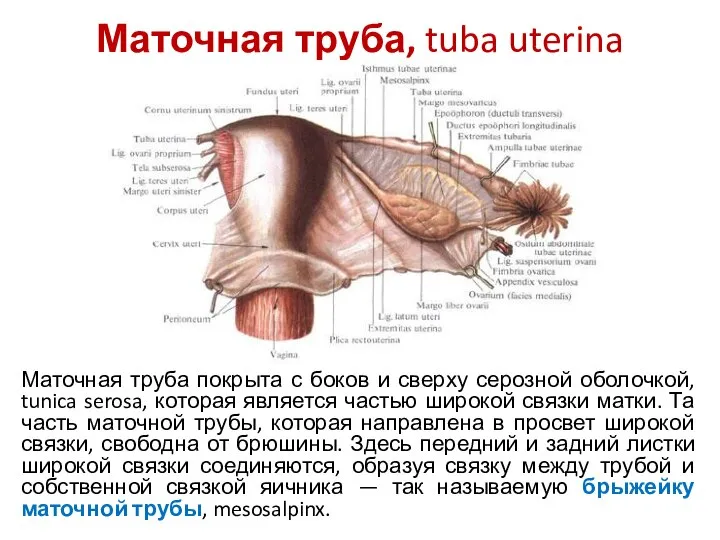
- 32. Маточная труба, tuba uterina Маточная труба, tuba uterina (salpinx), — парный орган, располагается почти горизонтально по
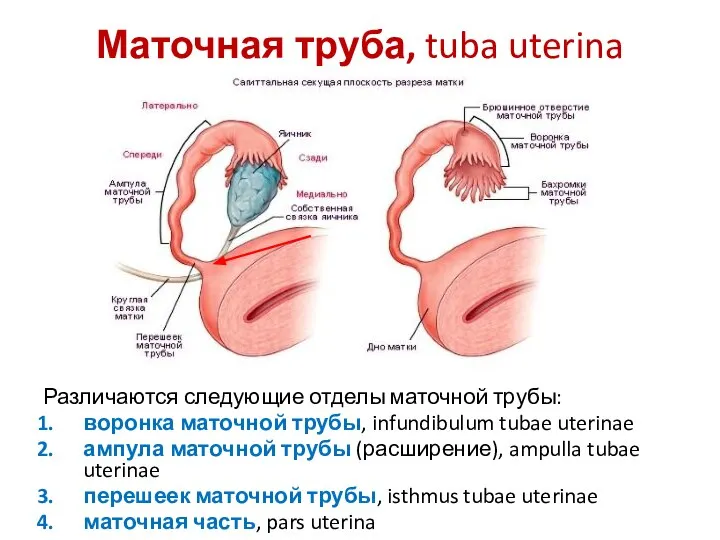
- 33. Маточная труба, tuba uterina Различаются следующие отделы маточной трубы: воронка маточной трубы, infundibulum tubae uterinae ампула
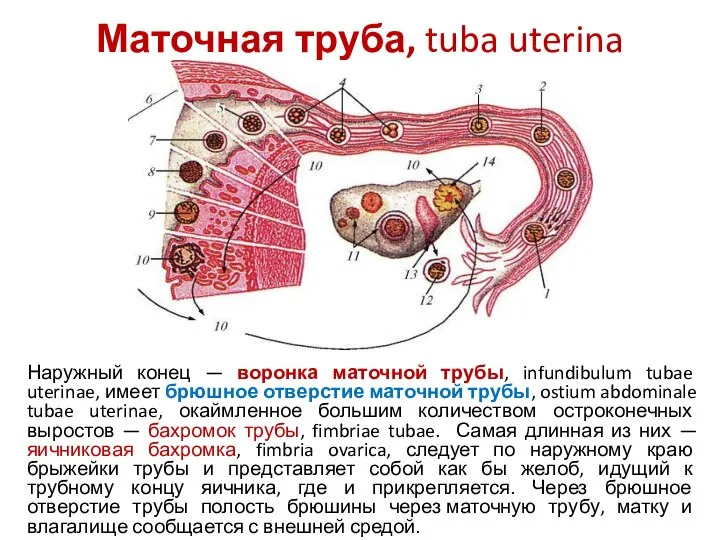
- 34. Маточная труба, tuba uterina Наружный конец — воронка маточной трубы, infundibulum tubae uterinae, имеет брюшное отверстие
- 35. Маточная труба, tuba uterina Ампула маточной трубы, ampulla tubae uterinae, является наиболее длинной частью. Перешеек маточной
- 36. Маточная труба, tuba uterina Маточная труба покрыта с боков и сверху серозной оболочкой, tunica serosa, которая
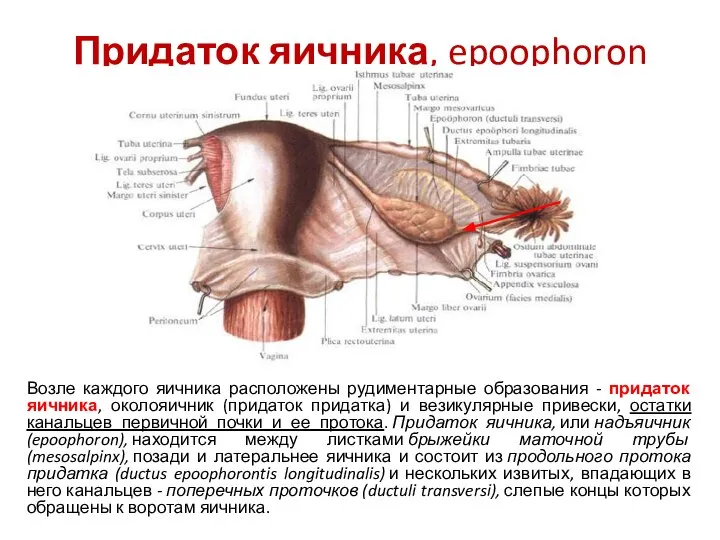
- 37. Придаток яичника, epoophoron Возле каждого яичника расположены рудиментарные образования - придаток яичника, околояичник (придаток придатка) и
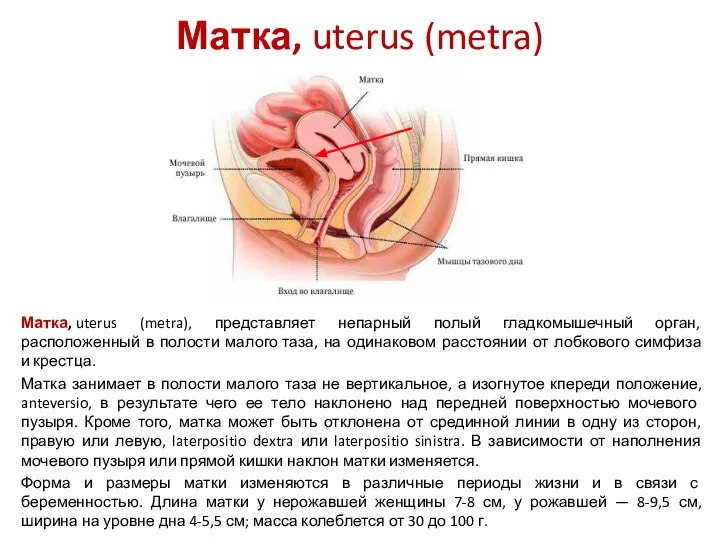
- 38. Матка, uterus (metra) Матка, uterus (metra), представляет непарный полый гладкомышечный орган, расположенный в полости малого таза,
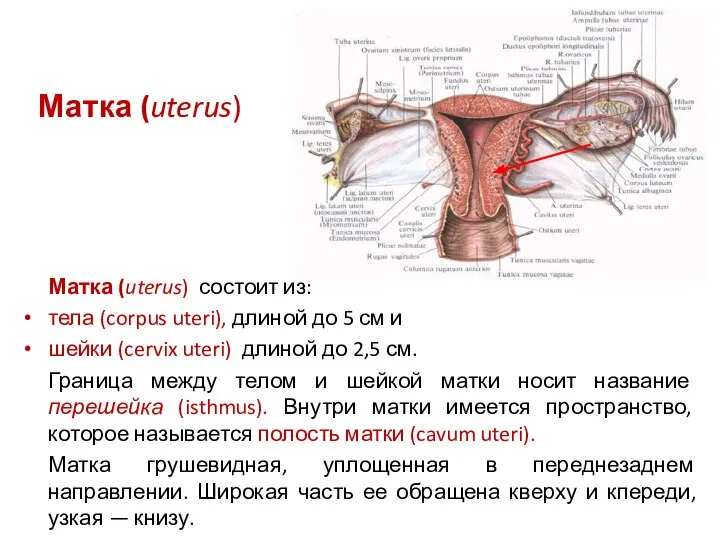
- 39. Матка (uterus) Матка (uterus) состоит из: тела (corpus uteri), длиной до 5 см и шейки (cervix
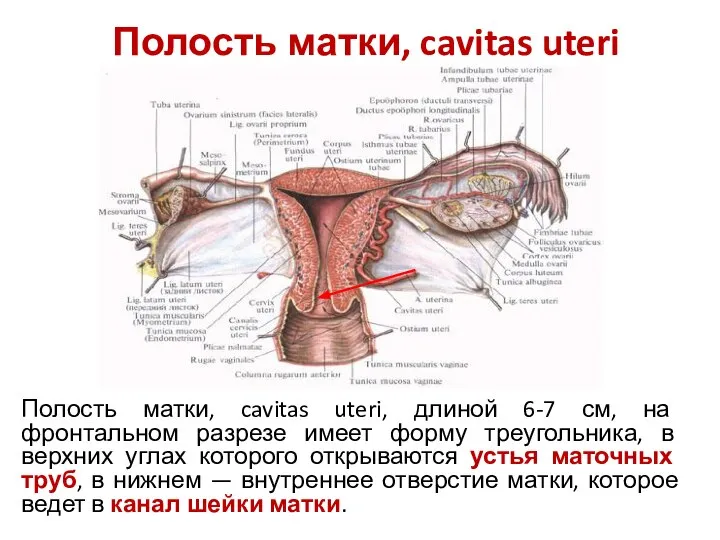
- 40. Полость матки, cavitas uteri Полость матки, cavitas uteri, длиной 6-7 см, на фронтальном разрезе имеет форму
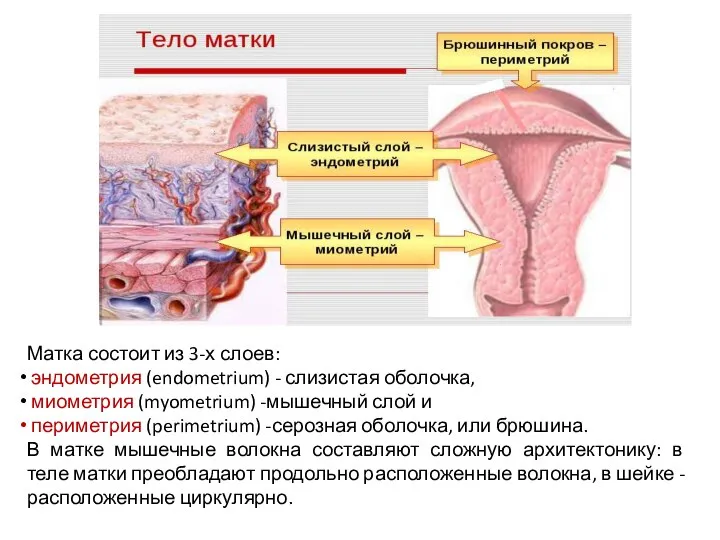
- 41. Матка состоит из 3-х слоев: эндометрия (endometrium) - слизистая оболочка, миометрия (myometrium) -мышечный слой и периметрия
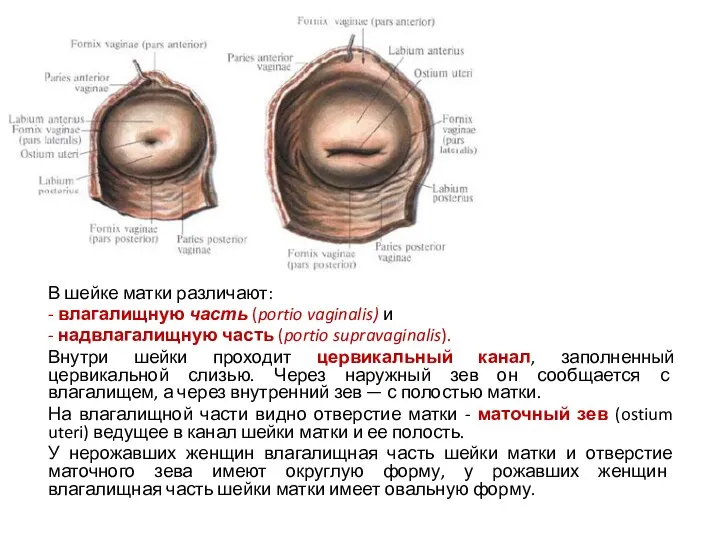
- 42. В шейке матки различают: - влагалищную часть (portio vaginalis) и - надвлагалищную часть (portio supravaginalis). Внутри
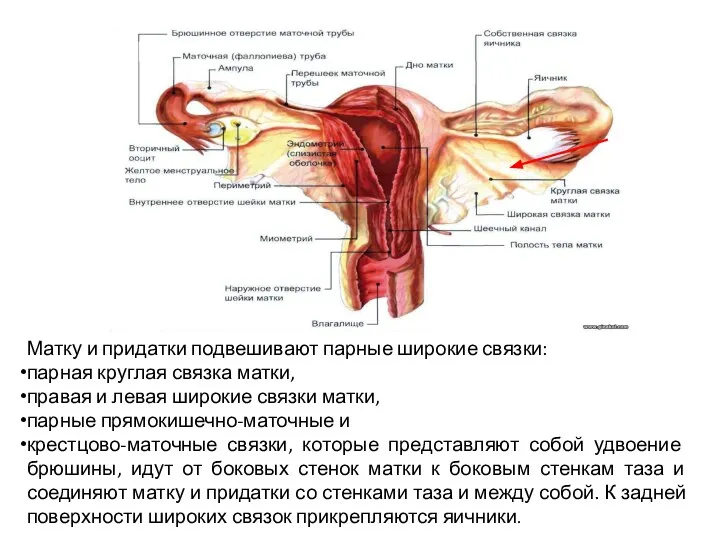
- 43. Матку и придатки подвешивают парные широкие связки: парная круглая связка матки, правая и левая широкие связки
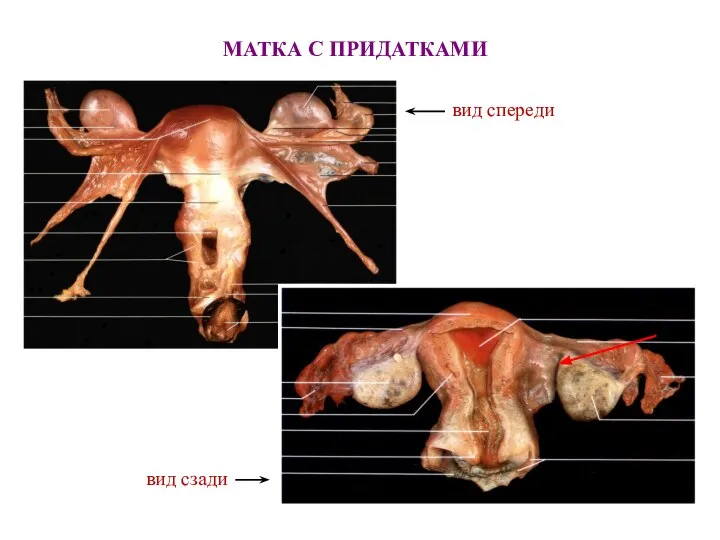
- 44. МАТКА С ПРИДАТКАМИ вид спереди вид сзади
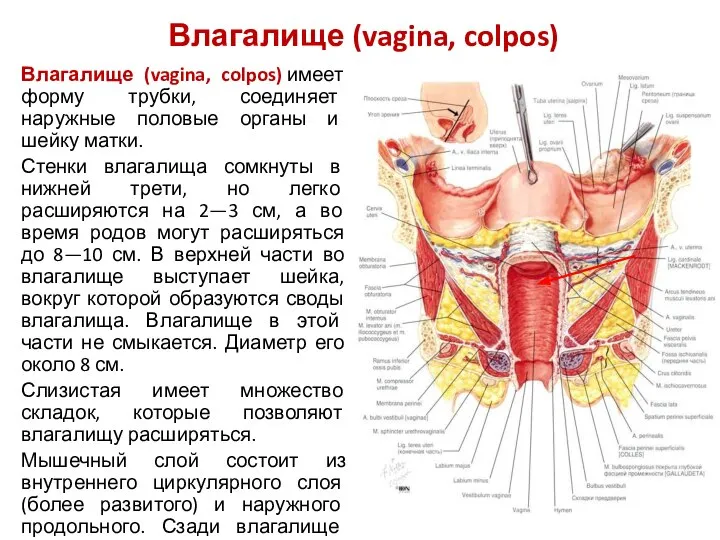
- 45. Влагалище (vagina, colpos) Влагалище (vagina, colpos) имеет форму трубки, соединяет наружные половые органы и шейку матки.
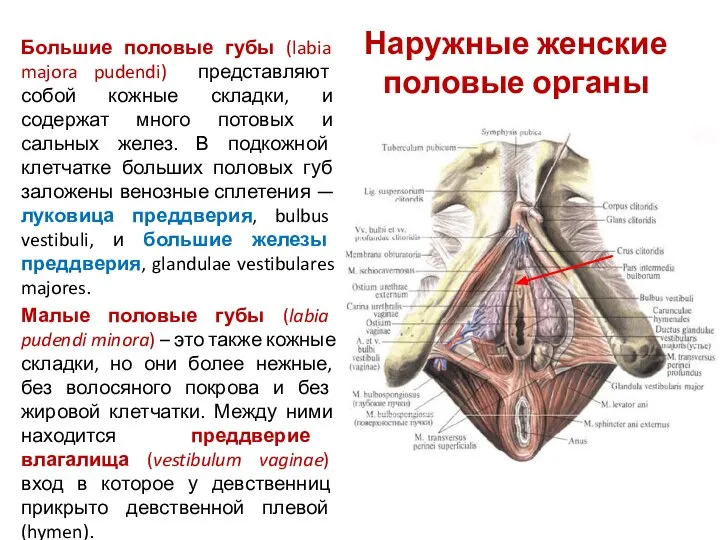
- 46. Большие половые губы (labia majora pudendi) представляют собой кожные складки, и содержат много потовых и сальных
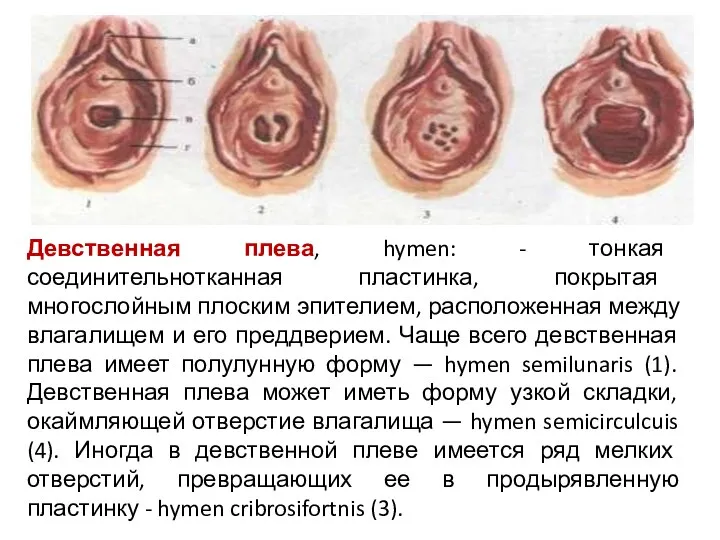
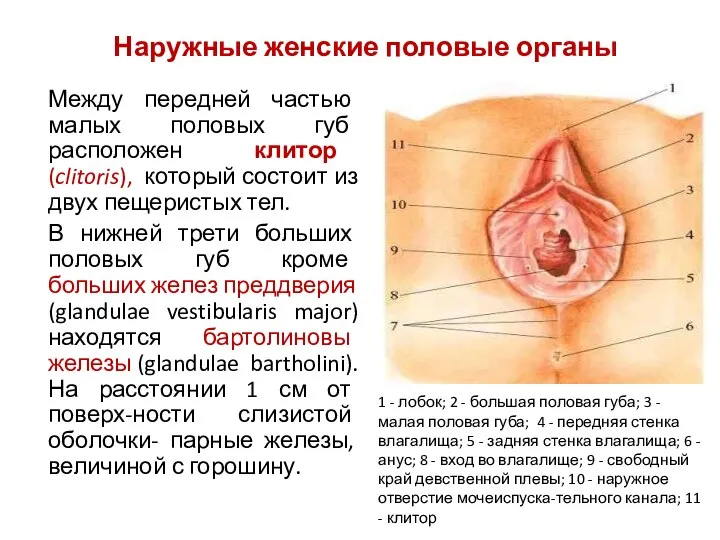
- 47. Девственная плева, hymen: - тонкая соединительнотканная пластинка, покрытая многослойным плоским эпителием, расположенная между влагалищем и его
- 48. Между передней частью малых половых губ расположен клитор (clitoris), который состоит из двух пещеристых тел. В
- 49. Промежность perineum
- 50. Промежность, perineum Таз, pelvis, - это часть тела человека, которая ограничена: тазовыми костями, крестцом, копчиком и
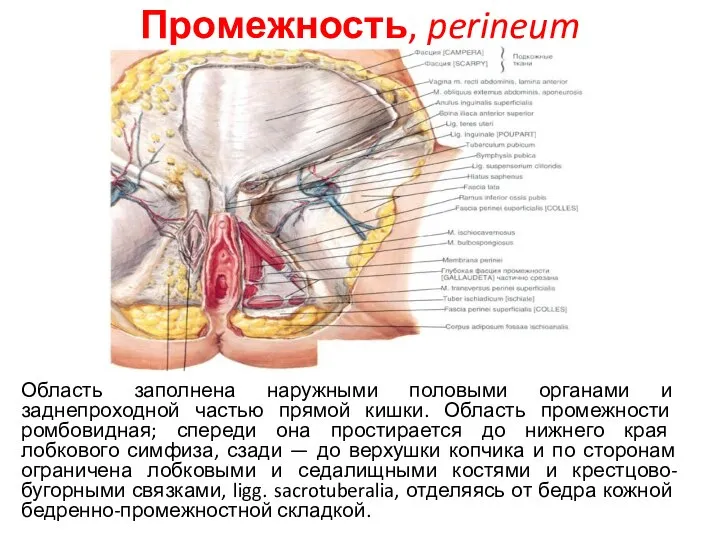
- 51. Промежность, perineum Область заполнена наружными половыми органами и заднепроходной частью прямой кишки. Область промежности ромбовидная; спереди
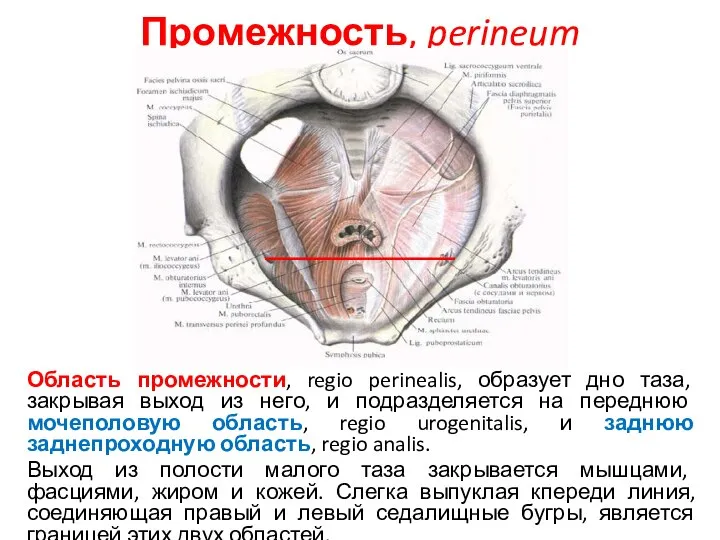
- 52. Промежность, perineum Область промежности, regio perinealis, образует дно таза, закрывая выход из него, и подразделяется на
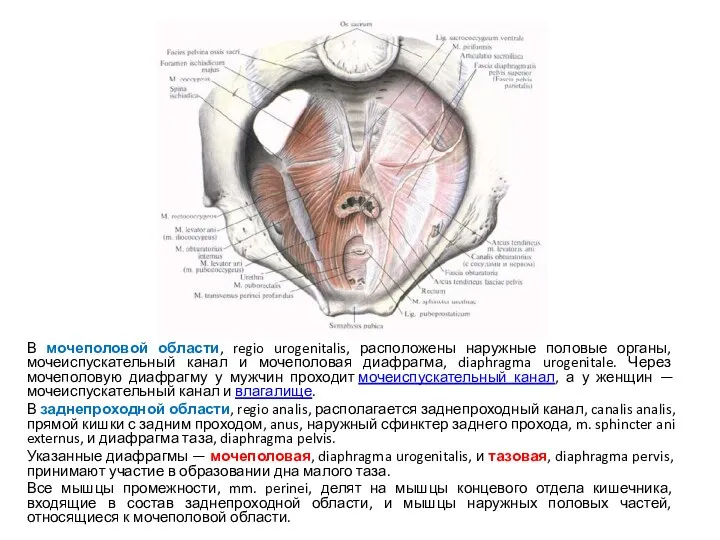
- 53. В мочеполовой области, regio urogenitalis, расположены наружные половые органы, мочеиспускательный канал и мочеполовая диафрагма, diaphragma urogenitale.
- 54. ФУНКЦИОНАЛЬНАЯ АНАТОМИЯ ЖЕЛЕЗ ВНУТРЕННЕЙ СЕКРЕЦИИ
- 55. Железы внутренней секреции – это органы или группы клеток в составе органов, которые образуют биологически активные
- 56. КЛАССИФИКАЦИЯ ЖЕЛЕЗ ВНУТРЕННЕЙ СЕКРЕЦИИ ПО ЛОКАЛИЗАЦИИ Центральные железы – располагаются в головном мозге (гипофиз и эпифиз).
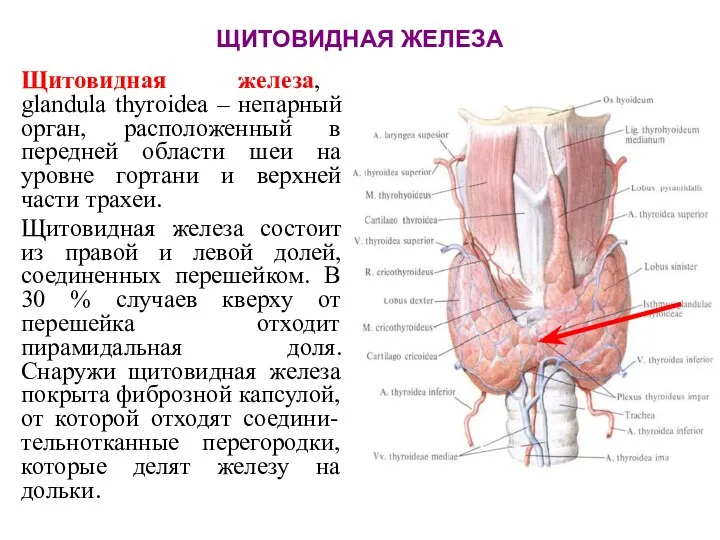
- 57. ЩИТОВИДНАЯ ЖЕЛЕЗА Щитовидная железа, glandula thyroidea – непарный орган, расположенный в передней области шеи на уровне
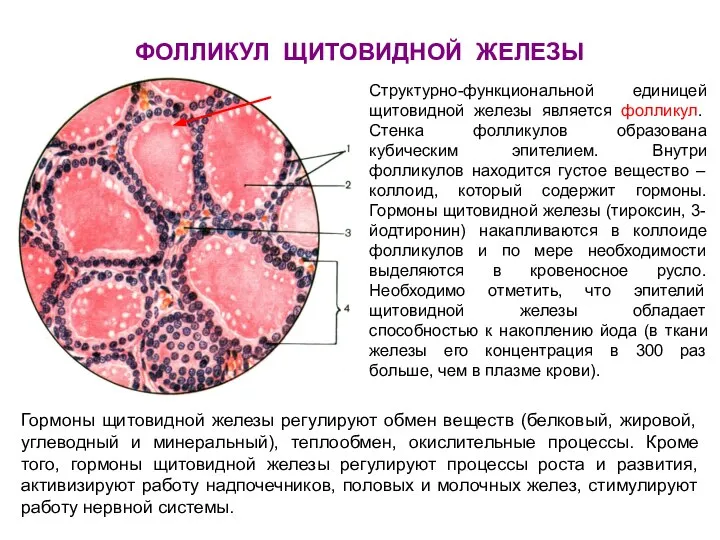
- 58. ФОЛЛИКУЛ ЩИТОВИДНОЙ ЖЕЛЕЗЫ Структурно-функциональной единицей щитовидной железы является фолликул. Стенка фолликулов образована кубическим эпителием. Внутри фолликулов
- 59. ГИПЕРФУНКЦИЯ ЩИТОВИДНОЙ ЖЕЛЕЗЫ Гиперфункция щитовидной железы (гипертиреоз, тиреотоксикоз) – развивается при избыточной продукции тироксина и 3-йодтиронина.
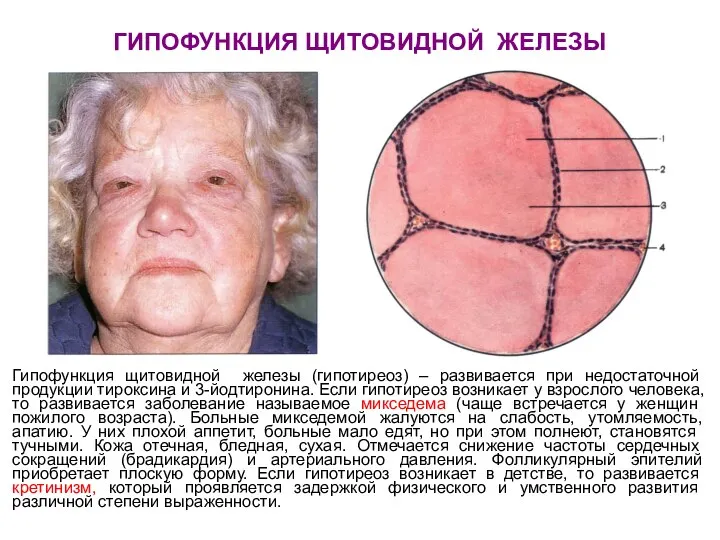
- 60. ГИПОФУНКЦИЯ ЩИТОВИДНОЙ ЖЕЛЕЗЫ Гипофункция щитовидной железы (гипотиреоз) – развивается при недостаточной продукции тироксина и 3-йодтиронина. Если
- 61. ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ Паращитовидные железы, glandulae parathyroideae. Различают две пары желез: две верхние паращитовид-ные железы, glandulae para-thyroideae
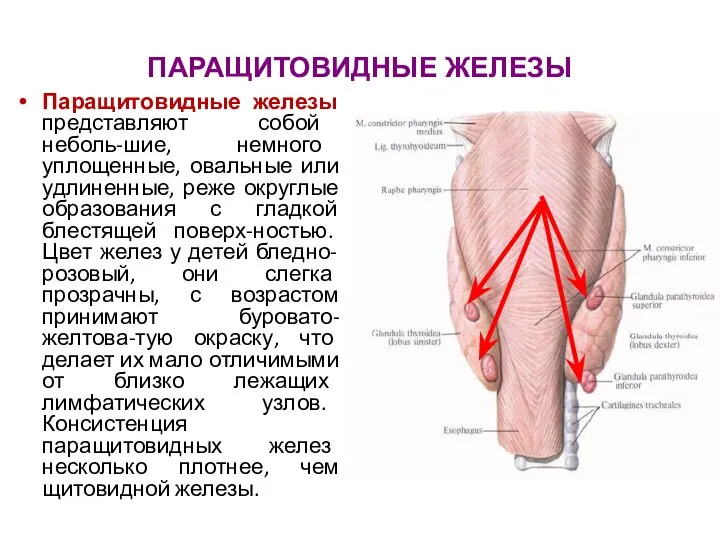
- 62. ПАРАЩИТОВИДНЫЕ ЖЕЛЕЗЫ Паращитовидные железы представляют собой неболь-шие, немного уплощенные, овальные или удлиненные, реже округлые образования с
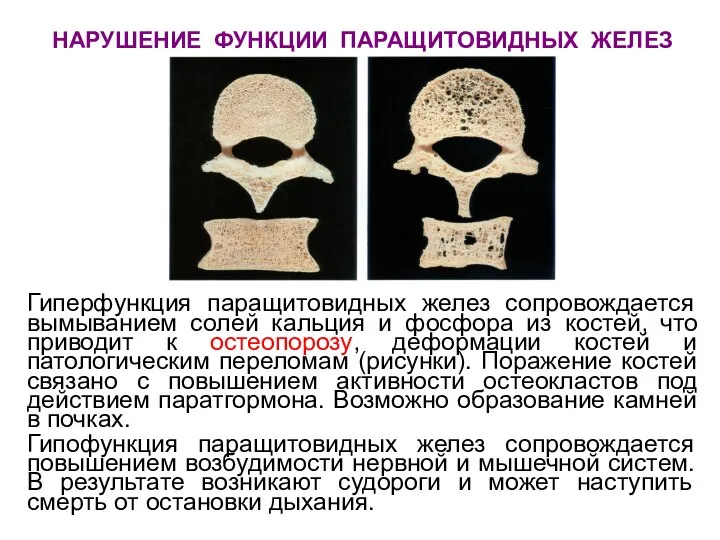
- 63. НАРУШЕНИЕ ФУНКЦИИ ПАРАЩИТОВИДНЫХ ЖЕЛЕЗ Гиперфункция паращитовидных желез сопровождается вымыванием солей кальция и фосфора из костей, что
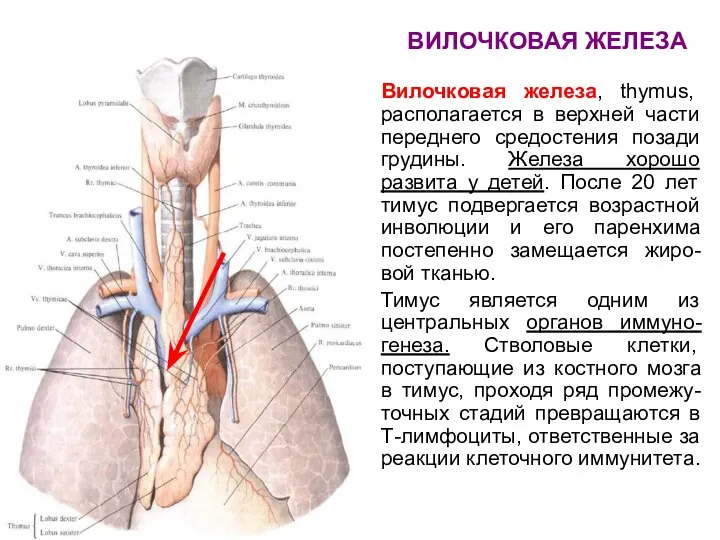
- 64. ВИЛОЧКОВАЯ ЖЕЛЕЗА Вилочковая железа, thymus, располагается в верхней части переднего средостения позади грудины. Железа хорошо развита
- 65. Вилочковая железа (thymus) Тимус состоит из двух асимметричных по величине долей: правой доли (lobus dexter) и
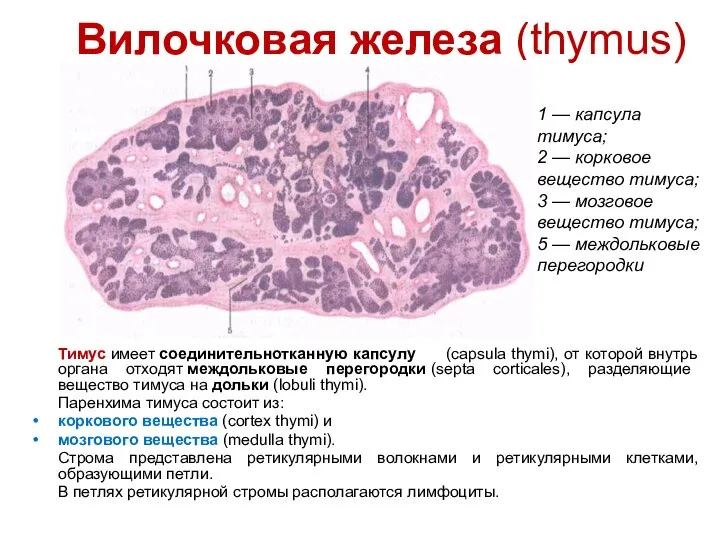
- 66. Вилочковая железа (thymus) Тимус имеет соединительнотканную капсулу (capsula thymi), от которой внутрь органа отходят междольковые перегородки
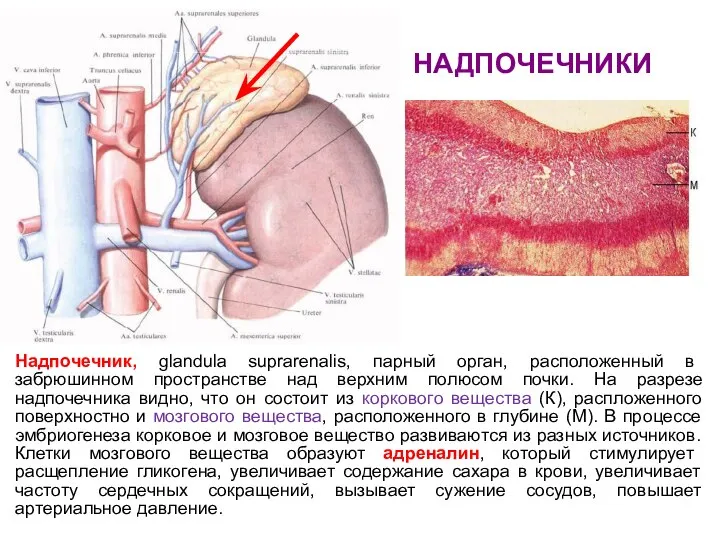
- 67. НАДПОЧЕЧНИКИ Надпочечник, glandula suprarenalis, парный орган, расположенный в забрюшинном пространстве над верхним полюсом почки. На разрезе
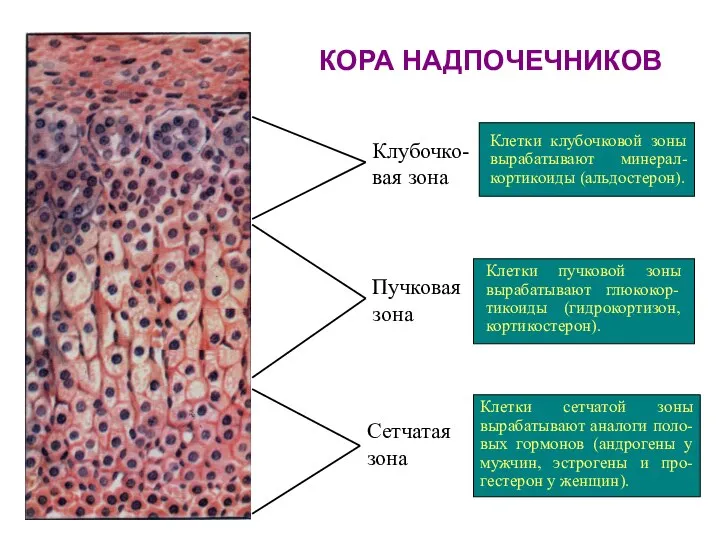
- 68. КОРА НАДПОЧЕЧНИКОВ Клубочко- вая зона Пучковая зона Сетчатая зона Клетки клубочковой зоны вырабатывают минерал-кортикоиды (альдостерон). Клетки
- 69. ГОРМОНЫ КОРЫ НАДПОЧЕЧНИКОВ Минералкортикоиды (альдостерон) вызывают задержку в организме натрия и воды, стимулируют выведение из организма
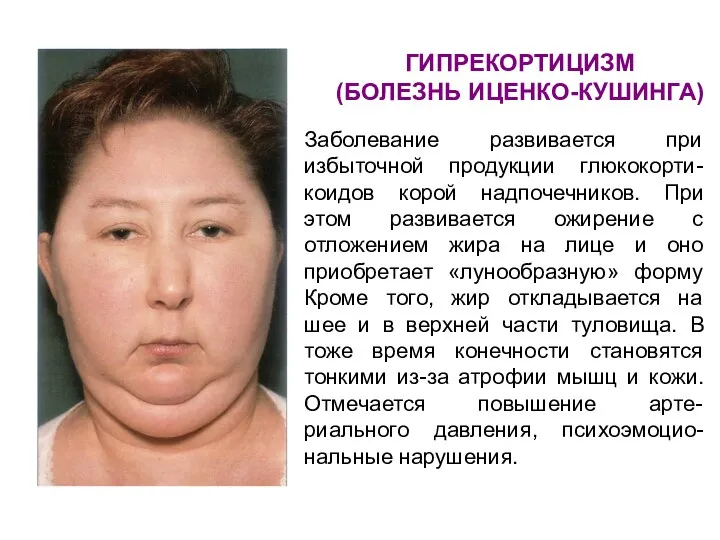
- 70. ГИПРЕКОРТИЦИЗМ (БОЛЕЗНЬ ИЦЕНКО-КУШИНГА) Заболевание развивается при избыточной продукции глюкокорти-коидов корой надпочечников. При этом развивается ожирение с
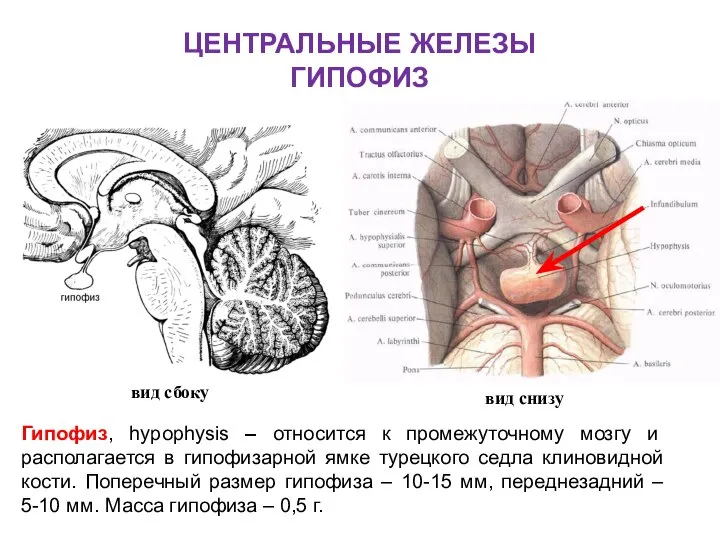
- 71. ЦЕНТРАЛЬНЫЕ ЖЕЛЕЗЫ ГИПОФИЗ вид сбоку вид снизу Гипофиз, hypophysis – относится к промежуточному мозгу и располагается
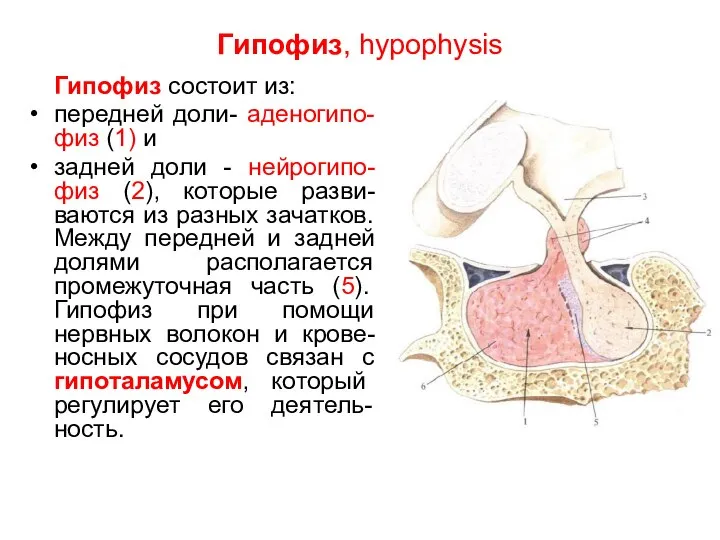
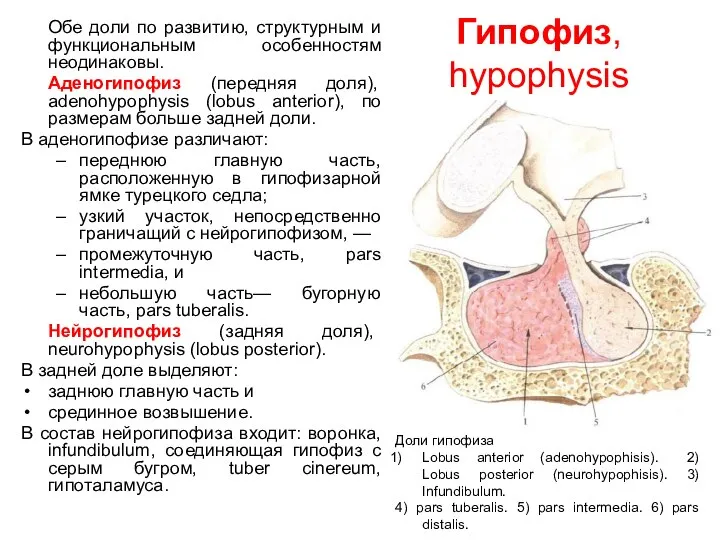
- 72. Гипофиз, hypophysis Гипофиз состоит из: передней доли- аденогипо-физ (1) и задней доли - нейрогипо-физ (2), которые
- 73. Гипофиз, hypophysis Обе доли по развитию, структурным и функциональным особенностям неодинаковы. Аденогипофиз (передняя доля), adenohypophysis (lobus
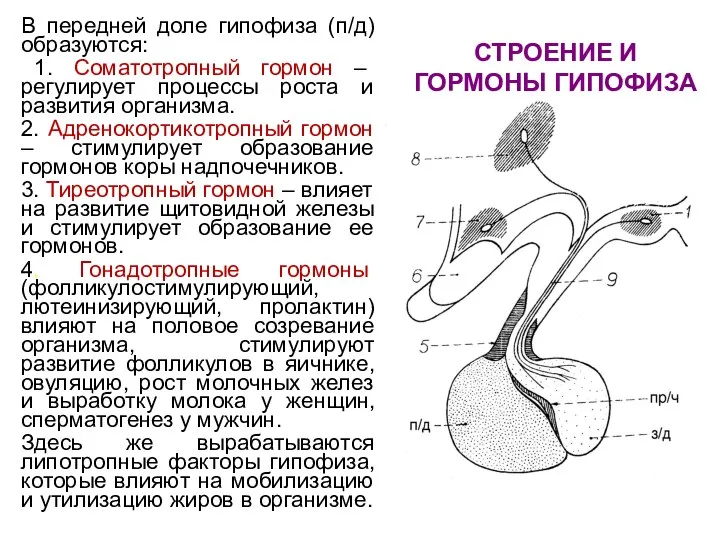
- 74. СТРОЕНИЕ И ГОРМОНЫ ГИПОФИЗА В передней доле гипофиза (п/д) образуются: 1. Соматотропный гормон – регулирует процессы
- 75. СТРОЕНИЕ И ГОРМОНЫ ГИПОФИЗА В промежуточной части гипофиза (пр/ч) образуется меланоцитстимулирующий гормон, регулирующий образование пигмента меланина
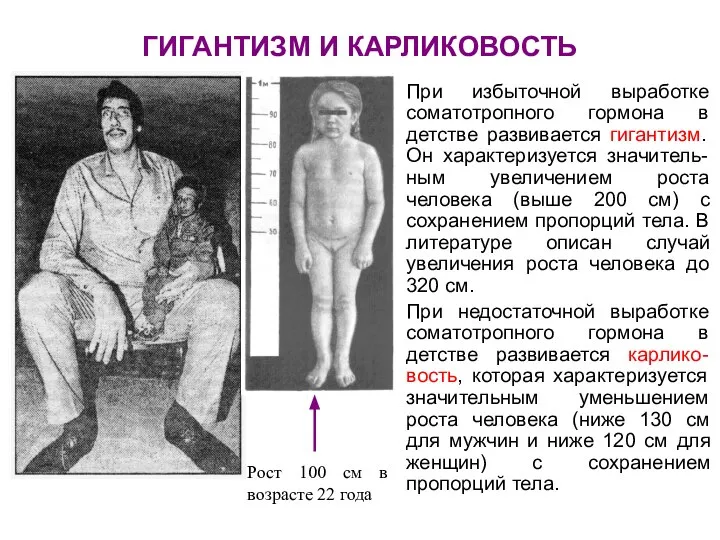
- 76. ГИГАНТИЗМ И КАРЛИКОВОСТЬ При избыточной выработке соматотропного гормона в детстве развивается гигантизм. Он характеризуется значитель-ным увеличением
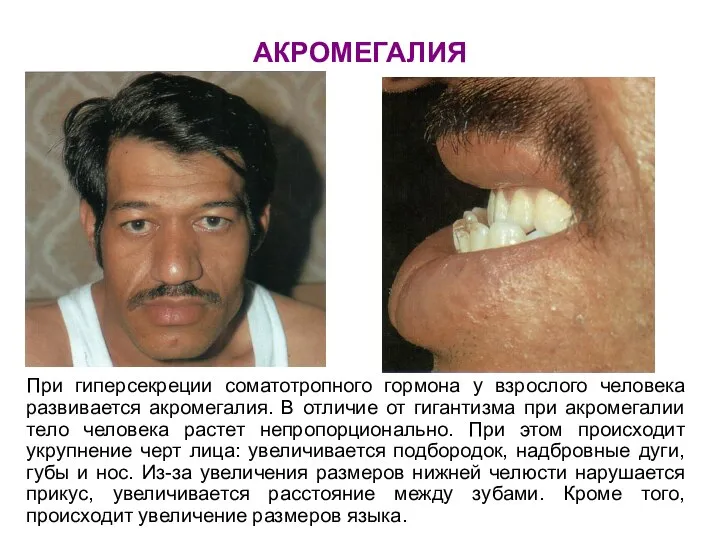
- 77. АКРОМЕГАЛИЯ При гиперсекреции соматотропного гормона у взрослого человека развивается акромегалия. В отличие от гигантизма при акромегалии
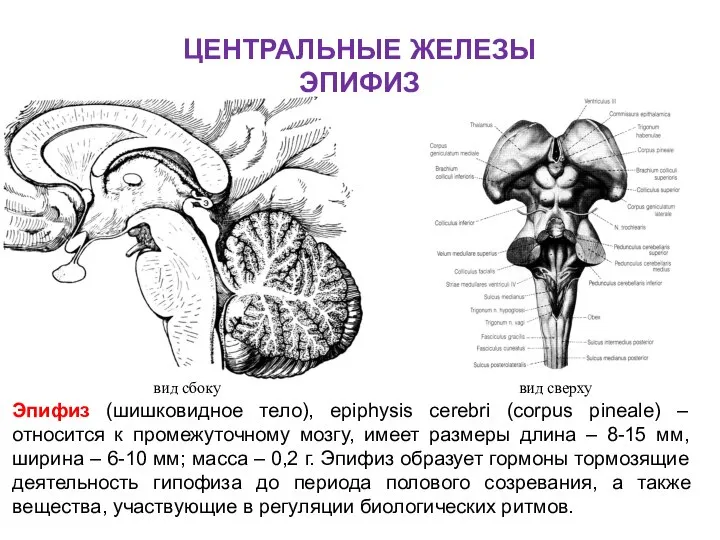
- 78. ЦЕНТРАЛЬНЫЕ ЖЕЛЕЗЫ ЭПИФИЗ Эпифиз (шишковидное тело), epiphysis cerebri (corpus pineale) – относится к промежуточному мозгу, имеет
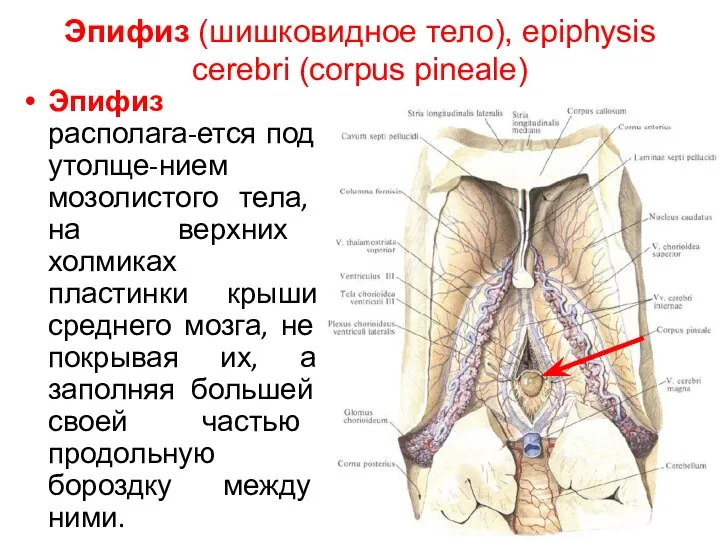
- 79. Эпифиз (шишковидное тело), epiphysis cerebri (corpus pineale) Эпифиз располага-ется под утолще-нием мозолистого тела, на верхних холмиках
- 80. Гормоны эпифиза Шишковидное тело вырабатывает гормон мелатонин. Этот гормон тормозит функцию гипофиза и половых желез, а
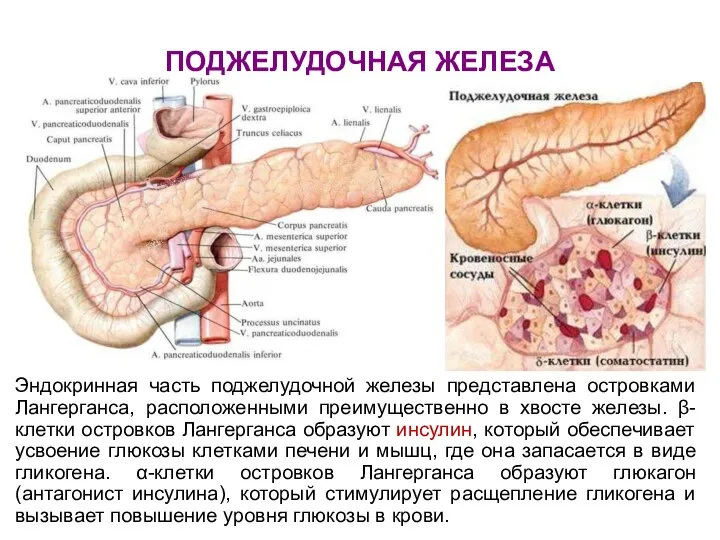
- 81. ПОДЖЕЛУДОЧНАЯ ЖЕЛЕЗА Эндокринная часть поджелудочной железы представлена островками Лангерганса, расположенными преимущественно в хвосте железы. β-клетки островков
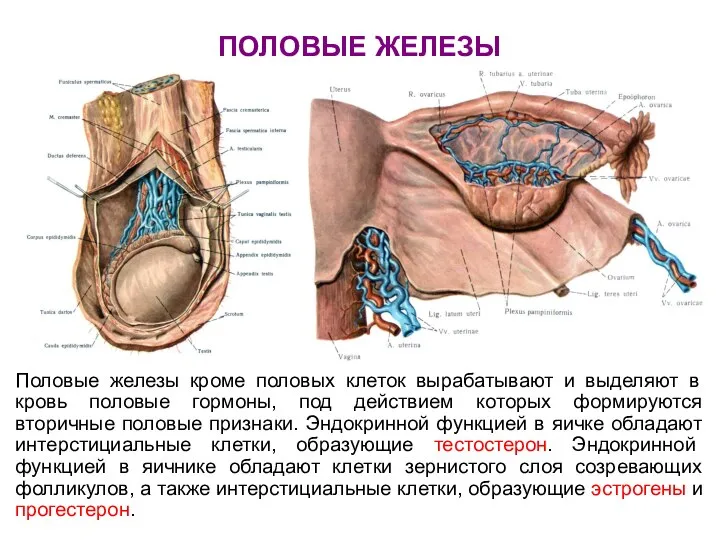
- 82. ПОЛОВЫЕ ЖЕЛЕЗЫ Половые железы кроме половых клеток вырабатывают и выделяют в кровь половые гормоны, под действием
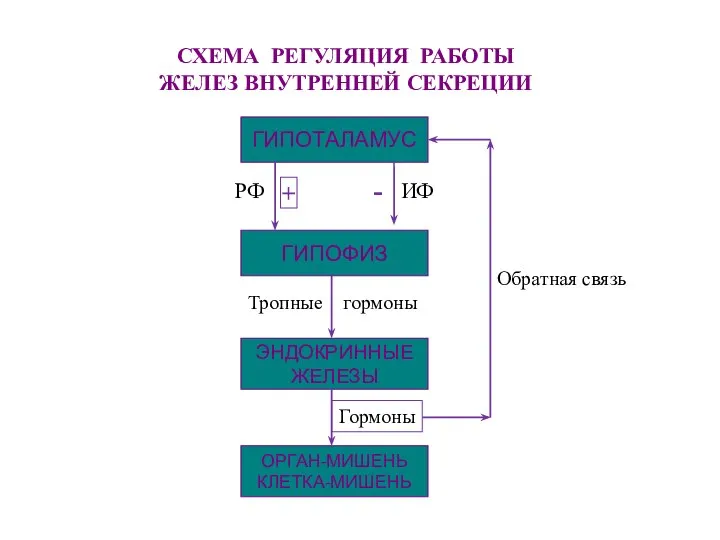
- 83. СХЕМА РЕГУЛЯЦИЯ РАБОТЫ ЖЕЛЕЗ ВНУТРЕННЕЙ СЕКРЕЦИИ ГИПОТАЛАМУС ГИПОФИЗ ЭНДОКРИННЫЕ ЖЕЛЕЗЫ ОРГАН-МИШЕНЬ КЛЕТКА-МИШЕНЬ РФ ИФ + -
- 84. АНАТОМИЯ ЛИМФАТИЧЕСКОЙ СИСТЕМЫ
- 85. Лимфатическая система является частью сердечно-сосудистой системы. Лимфатическая система образована: лимфатическими капиллярами, лимфатическими сосудами, лимфатическими узлами, лимфатическими
- 86. Лимфа (от лат. lymfa – чистая вода, влага)- прозрачная жидкость которая, образуется из тканевой (интерстициальной) жидкости,
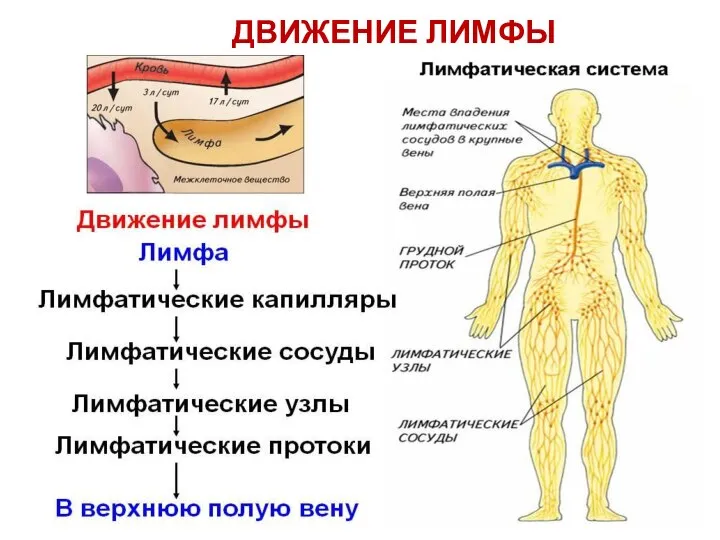
- 87. ДВИЖЕНИЕ ЛИМФЫ Лимфа собирается из тканей в капилляры. Капилляры сливаются в лимфатические сосуды. По лимфатическим сосудам
- 88. ДВИЖЕНИЕ ЛИМФЫ
- 89. ФУНКЦИИ ЛИМФАТИЧЕСКОЙ СИСТЕМЫ 1. Дренажная (транспортная) функция. Через лимфатическую систему переносятся многие продукты, всасывающиеся в желудочно-кишечном
- 90. АНАТОМИЯ ИММУННЫХ ОРГАНОВ
- 91. Органы иммуногенеза подразделяются на: центральные периферические К центральным органам относятся: костный мозг и вилочковая железа К
- 92. КОСТНЫЙ МОЗГ Выделяют: красный костный мозг (medulla ossium rubra) и желтый костный мозг (medulla ossium flava).
- 93. Лимфатические узлы Лимфатические узлы располагаются группами (от 3 до нескольких десятков) по ходу лимфатических сосудов. Количество
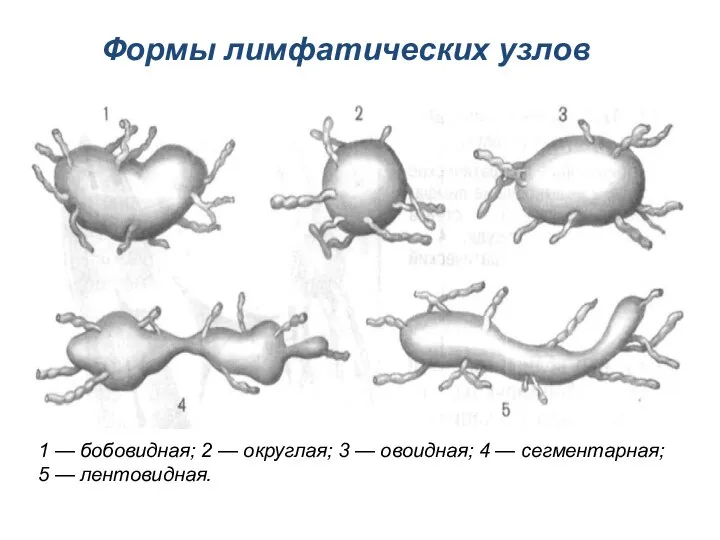
- 94. 1 — бобовидная; 2 — округлая; 3 — овоидная; 4 — сегментарная; 5 — лентовидная. Формы
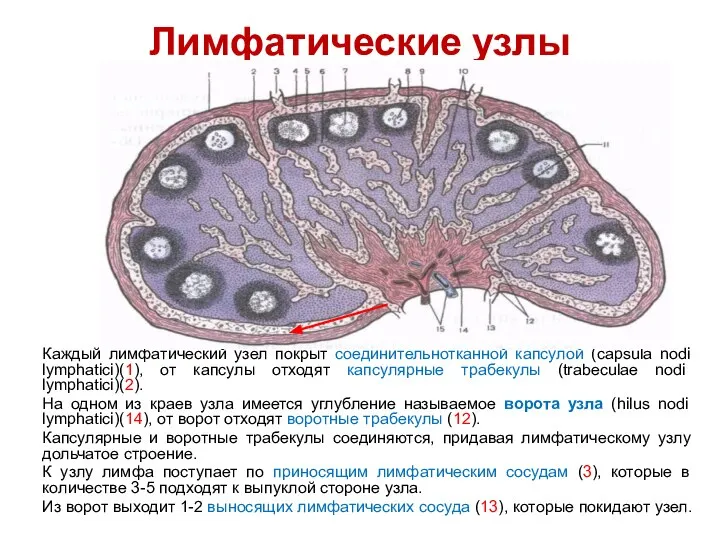
- 95. Лимфатические узлы Каждый лимфатический узел покрыт соединительнотканной капсулой (capsula nodi lymphatici)(1), от капсулы отходят капсулярные трабекулы
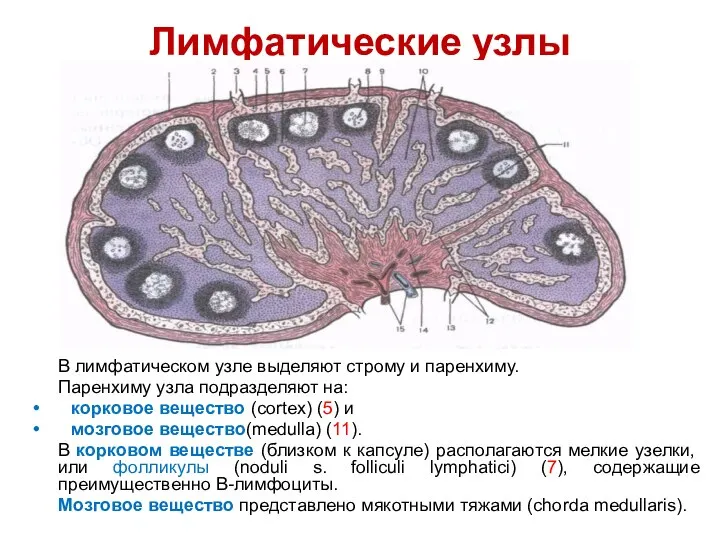
- 96. Лимфатические узлы В лимфатическом узле выделяют строму и паренхиму. Паренхиму узла подразделяют на: корковое вещество (cortex)
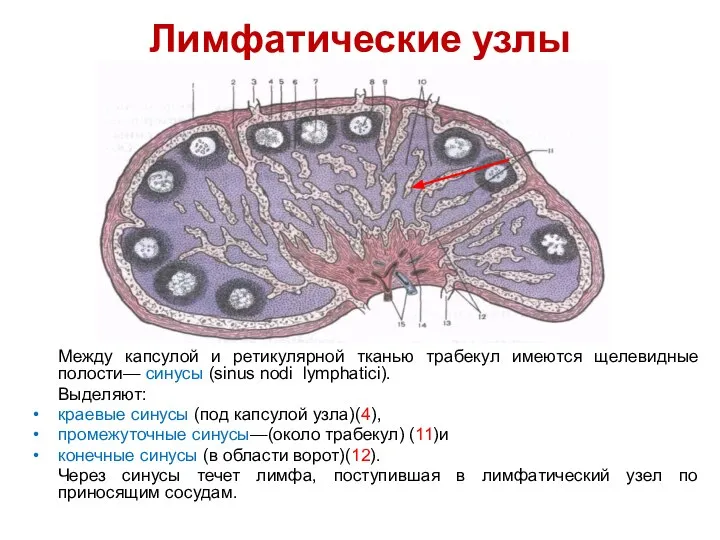
- 97. Лимфатические узлы Между капсулой и ретикулярной тканью трабекул имеются щелевидные полости— синусы (sinus nodi lymphatici). Выделяют:
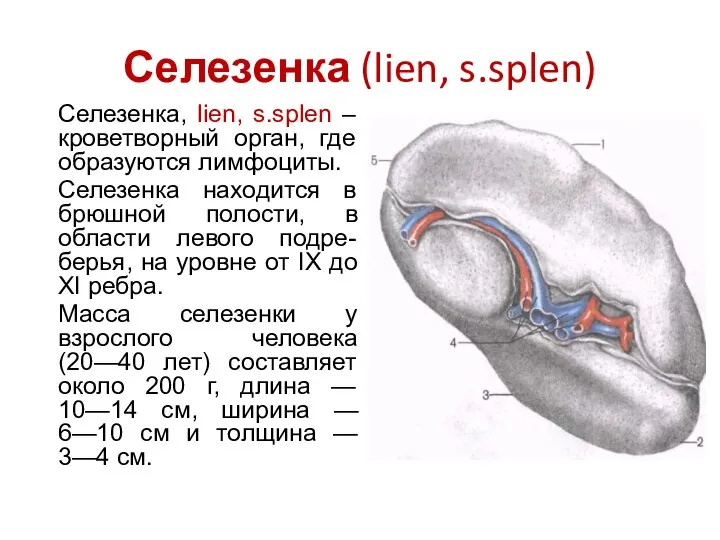
- 98. Селезенка (lien, s.splen) Селезенка, lien, s.splen – кроветворный орган, где образуются лимфоциты. Селезенка находится в брюшной
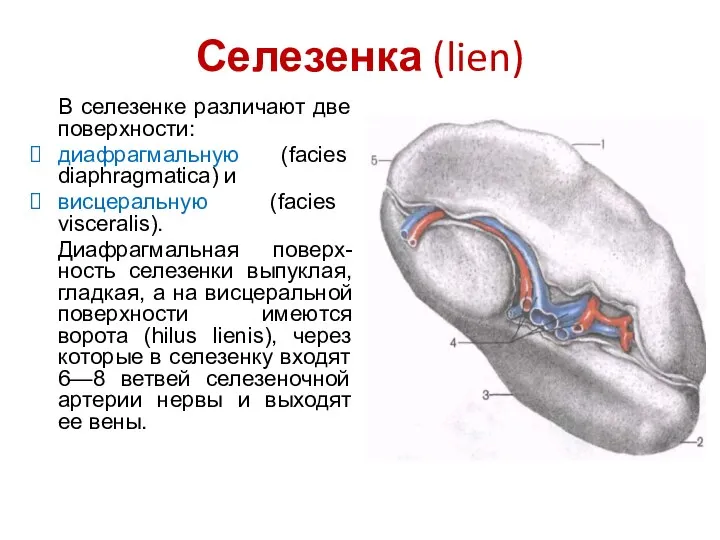
- 99. Селезенка (lien) В селезенке различают две поверхности: диафрагмальную (facies diaphragmatica) и висцеральную (facies visceralis). Диафрагмальная поверх-ность
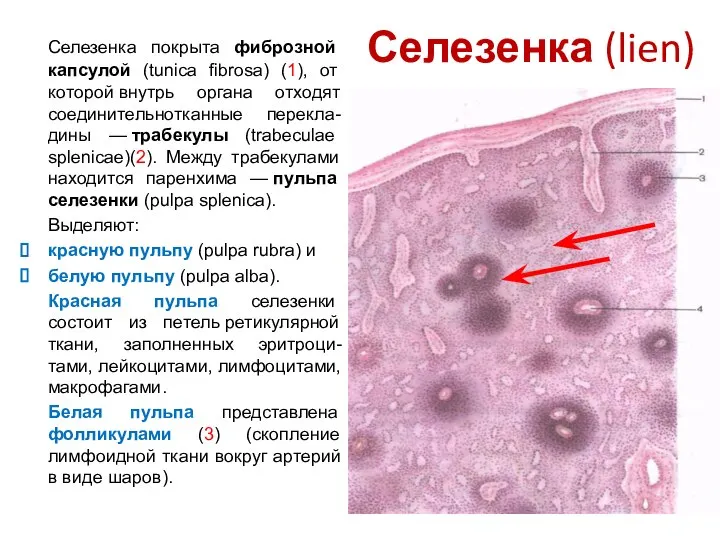
- 100. Селезенка (lien) Селезенка покрыта фиброзной капсулой (tunica fibrosa) (1), от которой внутрь органа отходят соединительнотканные перекла-дины
- 101. Миндалины Язычная и глоточная (непарные), небная и трубная (парные). Миндалины расположены у входа в глотку из
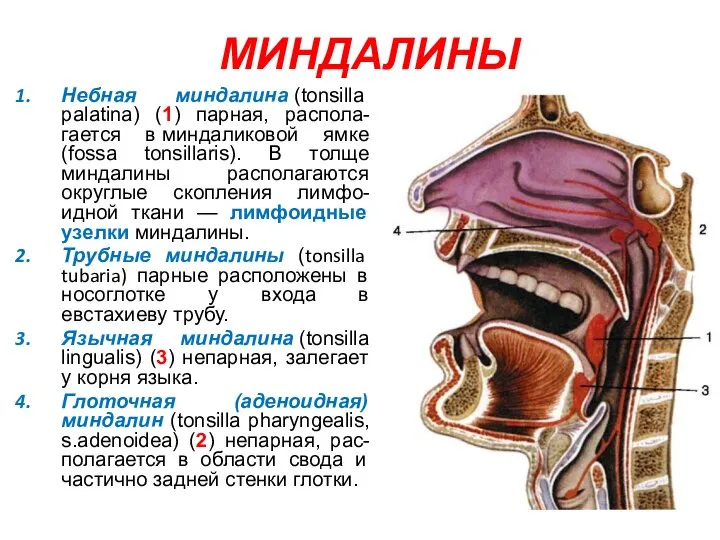
- 102. МИНДАЛИНЫ Небная миндалина (tonsilla palatina) (1) парная, распола-гается в миндаликовой ямке (fossa tonsillаris). В толще миндалины
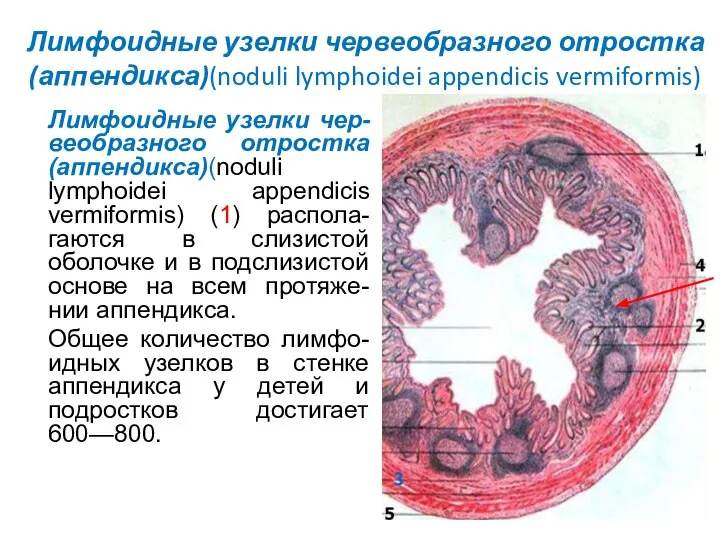
- 103. Лимфоидные узелки червеобразного отростка (аппендикса)(noduli lymphoidei appendicis vermiformis) Лимфоидные узелки чер-веобразного отростка (аппендикса)(noduli lymphoidei appendicis vermiformis)
- 104. Лимфоидные бляшки (noduli lymphoidei aggregаti) Лимфоидные бляшки (noduli lymphoidei aggregаti), или, пейеровы бляшки располагаются в толще
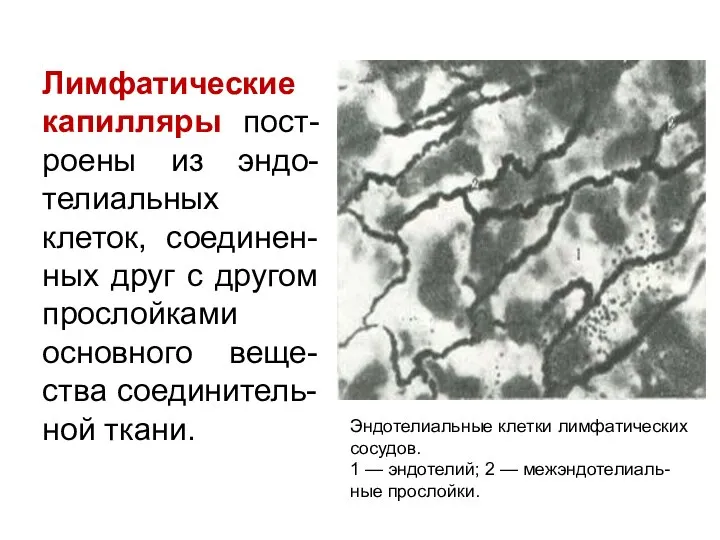
- 105. Лимфатические капилляры пост-роены из эндо-телиальных клеток, соединен-ных друг с другом прослойками основного веще-ства соединитель-ной ткани. Эндотелиальные
- 106. Лимфатические капилляры Диаметр капилляров подвержен значительным колебаниям и находится в пропорциональной зависимости от степени функциональной нагрузки
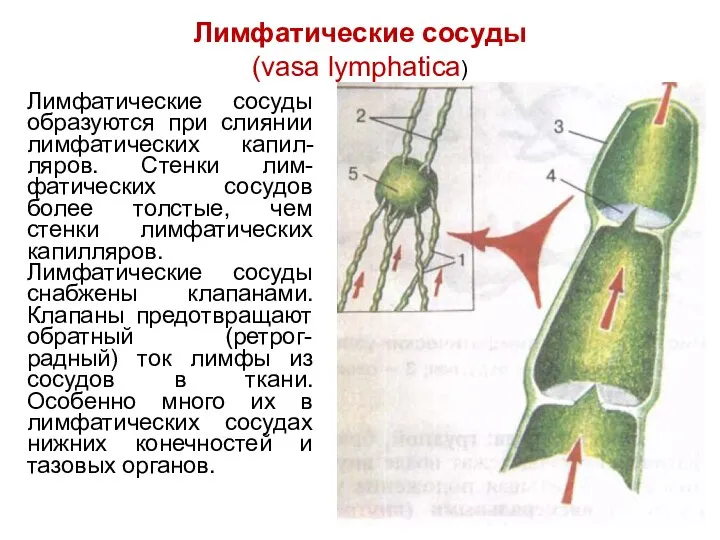
- 107. Лимфатические сосуды (vasa lymphatica) Лимфатические сосуды образуются при слиянии лимфатических капил-ляров. Стенки лим-фатических сосудов более толстые,
- 108. Лимфатические сосуды Различают: интраорганные лимфатические сосуды, которые широкой сетью оплетают органы, образуя т.н. сплетения. экстраорганные лимфатические
- 109. Лимфатические сосуды Лимфатические сосуды соединяются в лимфатические стволы, соответствующие по числу и расположению крупным частям тела.
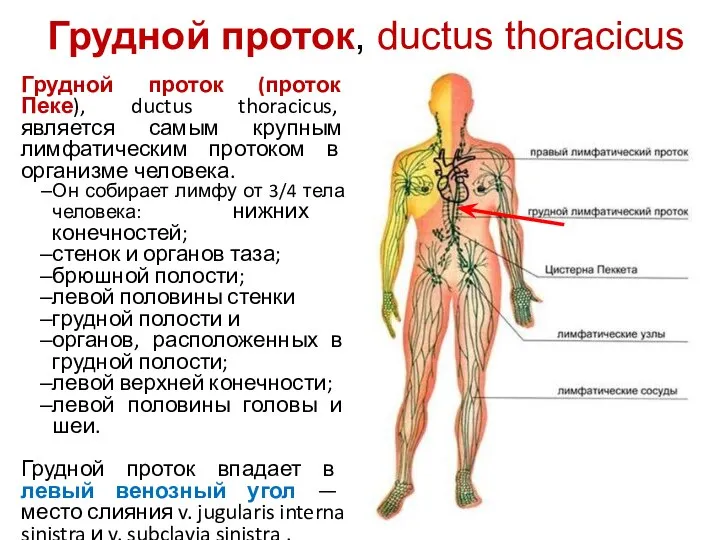
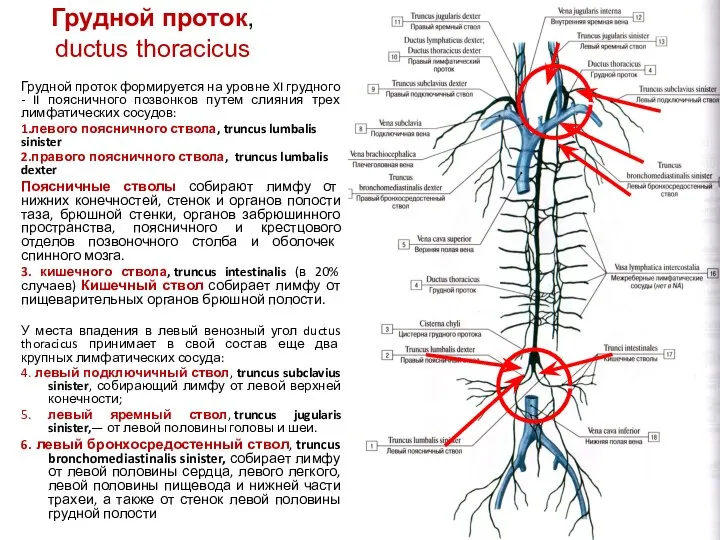
- 110. Грудной проток, ductus thoracicus Грудной проток (проток Пеке), ductus thoracicus, является самым крупным лимфатическим протоком в
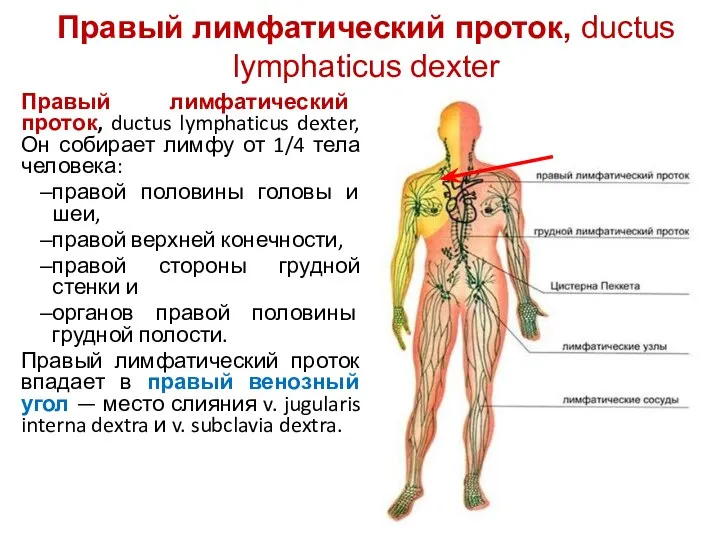
- 111. Правый лимфатический проток, ductus lymphaticus dexter Правый лимфатический проток, ductus lymphaticus dexter, Он собирает лимфу от
- 112. Грудной проток, ductus thoracicus Грудной проток формируется на уровне XI грудного - II поясничного позвонков путем
- 113. Правый лимфатический проток, ductus lymphaticus dexter В правый лимфатический проток впадают: 1)правый подключичный ствол, truncus subclavius
- 114. ЛИМФАТИЧЕСКИЕ УЗЛЫ По лимфатическим сосудам лимфа от органов и частей тела направляется к лимфатическим узлам. Лимфатические
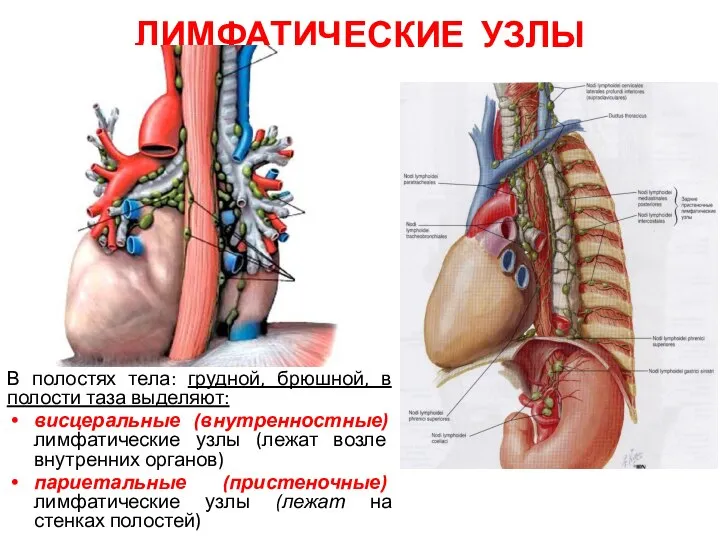
- 115. ЛИМФАТИЧЕСКИЕ УЗЛЫ В полостях тела: грудной, брюшной, в полости таза выделяют: висцеральные (внутренностные) лимфатические узлы (лежат
- 116. Висцеральные (внутренностные) лимфати-ческие узлы, nodi lymphatici viscerales: В грудной полости: средостенные узлы бронхолегочные узлы трахеобронхиальные узлы
- 117. Париетальные (пристеночные) лимфатические узлы, nodi lymphatici parietales располагаются на стенках полостей В грудной полости: окологрудинные узлы
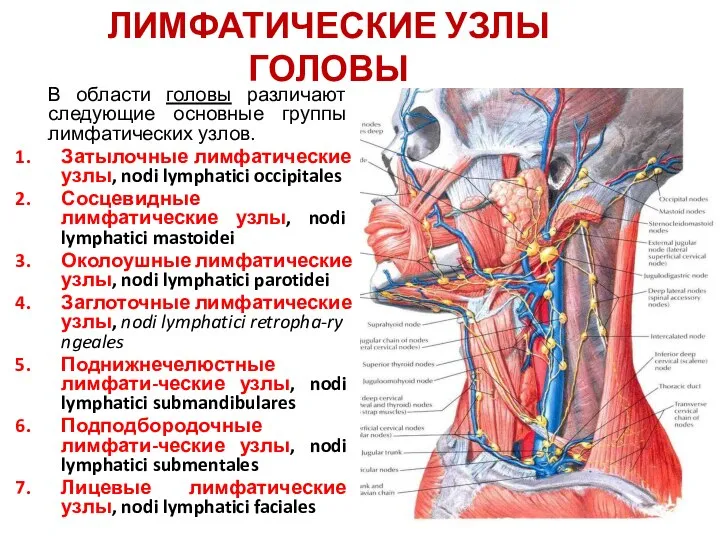
- 118. ЛИМФАТИЧЕСКИЕ УЗЛЫ ГОЛОВЫ В области головы различают следующие основные группы лимфатических узлов. Затылочные лимфатические узлы, nodi
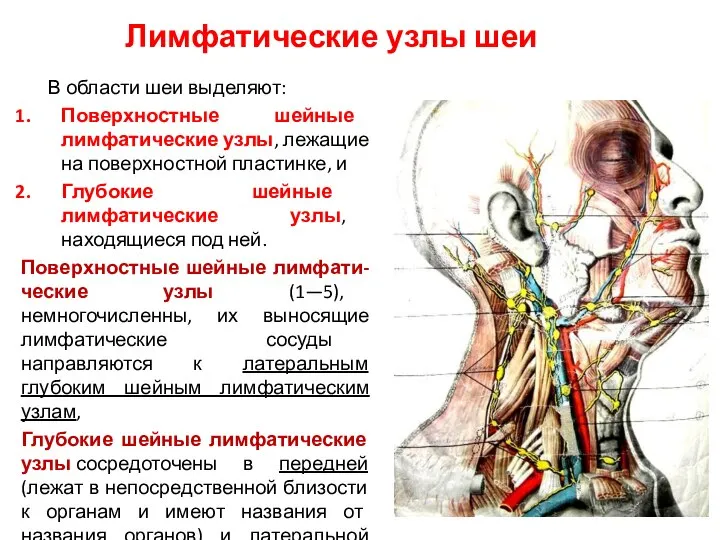
- 119. Лимфатические узлы шеи В области шеи выделяют: Поверхностные шейные лимфатические узлы, лежащие на поверхностной пластинке, и
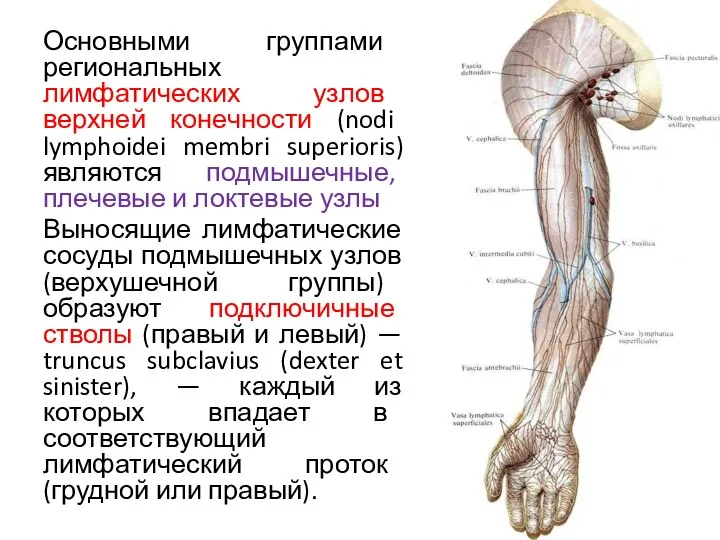
- 120. Основными группами региональных лимфатических узлов верхней конечности (nodi lymphoidei membri superioris) являются подмышечные, плечевые и локтевые
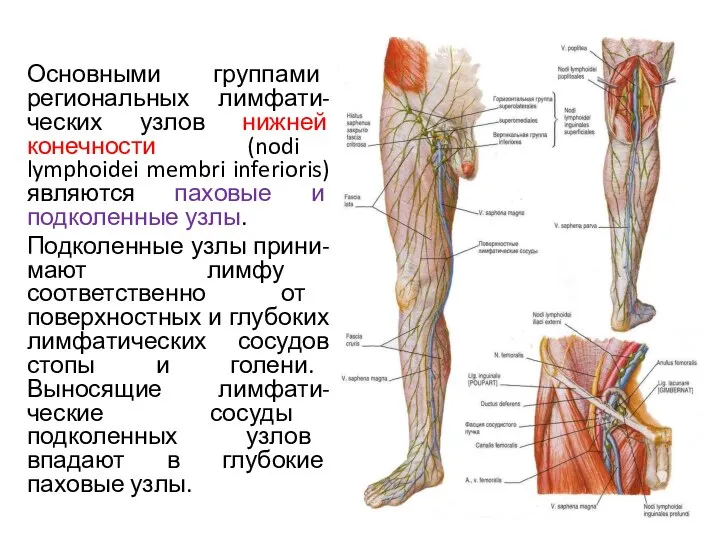
- 121. Основными группами региональных лимфати-ческих узлов нижней конечности (nodi lymphoidei membri inferioris) являются паховые и подколенные узлы.
- 123. Скачать презентацию


































 Особенности питания при фармакотерапии
Особенности питания при фармакотерапии Поведенческие особенности и социализация в младенчестве
Поведенческие особенности и социализация в младенчестве Эпилепсия
Эпилепсия Правила наложения повязок и их разновидности
Правила наложения повязок и их разновидности Изучение стоматологического статуса здоровых детей, и детей, больных атопическим дерматитом
Изучение стоматологического статуса здоровых детей, и детей, больных атопическим дерматитом Язвенная болезнь желудка и двенадцатиперстной кишки
Язвенная болезнь желудка и двенадцатиперстной кишки Первая помощь при травме головы
Первая помощь при травме головы Дальний Восток. Финансовый результат деятельности МРФ ДВ
Дальний Восток. Финансовый результат деятельности МРФ ДВ Хронический тубулоинтерстициальный нефрит
Хронический тубулоинтерстициальный нефрит Психология лечения. Психология врача
Психология лечения. Психология врача Энтеральные вирусные гепатиты А и Е
Энтеральные вирусные гепатиты А и Е Умей предупреждать болезни
Умей предупреждать болезни Клиническая фармакокинетика
Клиническая фармакокинетика Специфическая иммунопрофилактика и иммунотерапия инфекционных заболеваний
Специфическая иммунопрофилактика и иммунотерапия инфекционных заболеваний Ревматические болезни. Пороки сердца
Ревматические болезни. Пороки сердца Взаимоотношения подростков со взрослыми
Взаимоотношения подростков со взрослыми Игропрактика «Мой инструмент продаж». По мотивам упражнения Валентины Габышевой «Свой инструмент»
Игропрактика «Мой инструмент продаж». По мотивам упражнения Валентины Габышевой «Свой инструмент» Школа здоровья для беременных. Занятие 1. Если вы планируете беременность, как определить её наличие
Школа здоровья для беременных. Занятие 1. Если вы планируете беременность, как определить её наличие Атопический дерматит
Атопический дерматит Основные рекомендации взрослым по организации взаимодействия с детьми, имеющими различные проблемы развития
Основные рекомендации взрослым по организации взаимодействия с детьми, имеющими различные проблемы развития Нейровизуализация
Нейровизуализация Ғылыми мәселе және болжам
Ғылыми мәселе және болжам Ринопластика
Ринопластика Жедел аппендецит салыстырмалы диагностикасы
Жедел аппендецит салыстырмалы диагностикасы Музыкальная терапия, как метод психологической коррекции
Музыкальная терапия, как метод психологической коррекции Бронхтық астма
Бронхтық астма Өкпе артериясының тромбоэмболиясы
Өкпе артериясының тромбоэмболиясы Тістер мен жақтардың жарақаты кезінде қарапайым аппараттар мен протездерді жасау технологиясы
Тістер мен жақтардың жарақаты кезінде қарапайым аппараттар мен протездерді жасау технологиясы