Содержание
- 2. Многоводие Маловодие Пузырный занос Многоплодная беременность
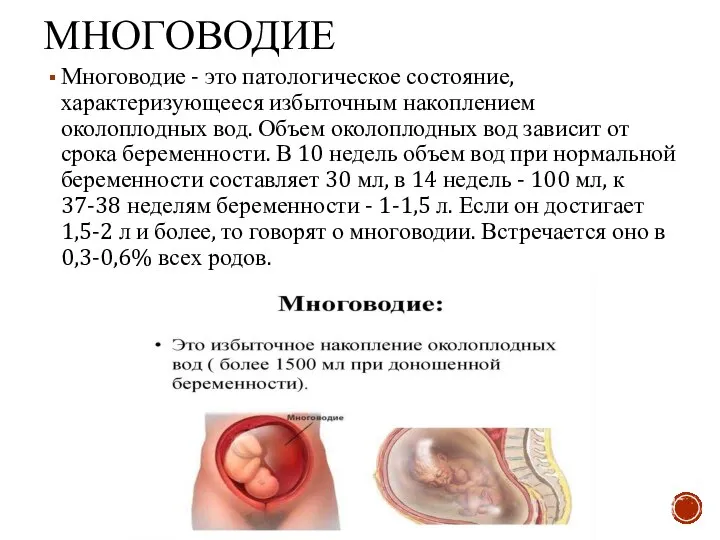
- 3. МНОГОВОДИЕ Многоводие - это патологическое состояние, характеризующееся избыточным накоплением околоплодных вод. Объем околоплодных вод зависит от
- 10. Лечение Беременные с многоводием должны находиться под постоянным наблюдением врача. Если нет выраженного расстройства кровообращения и
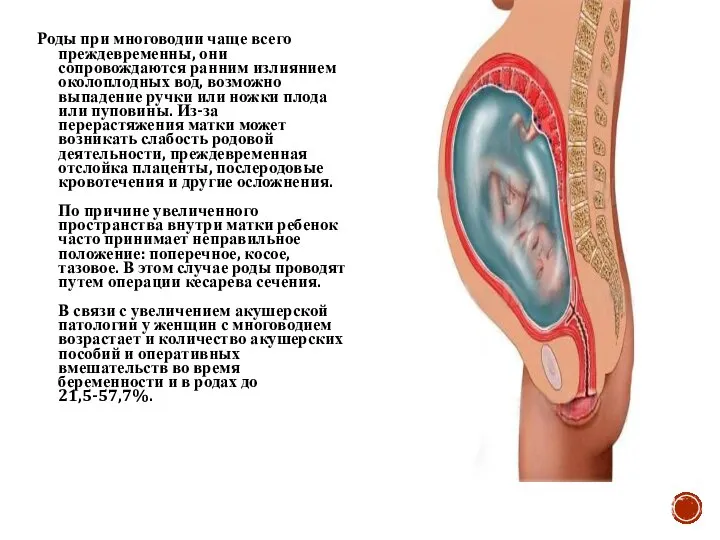
- 11. Роды при многоводии чаще всего преждевременны, они сопровождаются ранним излиянием околоплодных вод, возможно выпадение ручки или
- 12. МАЛОВОДИЕ Маловодие - это уменьшение количества околоплодных вод. Объем околоплодных вод зависит от срока беременности. В
- 15. Лечение Тактика ведения беременности и исход родов зависят от времени возникновения и степени выраженности маловодия. Наиболее
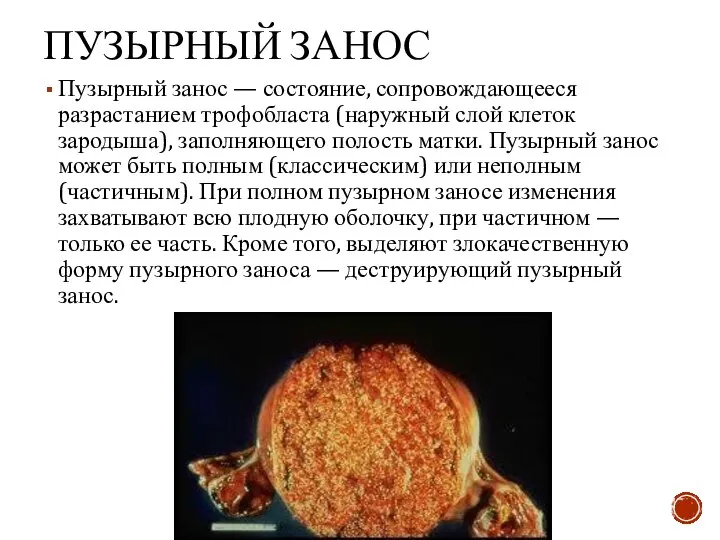
- 16. ПУЗЫРНЫЙ ЗАНОС Пузырный занос — состояние, сопровождающееся разрастанием трофобласта (наружный слой клеток зародыша), заполняющего полость матки.
- 17. Диагностика пузырного заноса Главное доказательство пузырного заноса — наличие множества пузырьков с прозрачным содержимым в выделениях
- 18. Лечение пузырного заноса Вакуум-аспирация. Для удаления пузырного заноса применяют чаще других методов, даже если матка увеличена
- 19. МНОГОПЛОДНАЯ БЕРЕМЕННОСТЬ Многоплодной называют беременность, при которой в организме женщины развивается два плода или более. Рождение
- 20. ДИАГНОСТИКА МНОГОПЛОДНОЙ БЕРЕМЕННОСТИ. До внедрения УЗИ в акушерскую практику диагноз многоплодной беременности нередко устанавливали на поздних
- 21. Наиболее точным методом диагностики многоплодной беременности является ультразвуковое исследование - УЗИ. Ультразвуковая диагностика многоплодной беременности в
- 22. УЗИ диагностика хориальности. Наличие двух отдельно расположенных плацент, толстой межплодовой перегородки (более 2 мм) служат достоверным
- 25. Скачать презентацию

















 Lichnaya_gigiena (1)
Lichnaya_gigiena (1) Гипогликемия
Гипогликемия Качество мышления и структура интеллекта
Качество мышления и структура интеллекта Сосудистые заболевания головного мозга у детей
Сосудистые заболевания головного мозга у детей Хроническая обструктивная болезнь легких (ХОБЛ)
Хроническая обструктивная болезнь легких (ХОБЛ) Вазоренальная и другие виды симптоматических артериальных гипертензий
Вазоренальная и другие виды симптоматических артериальных гипертензий Грипп и рак лёгких
Грипп и рак лёгких Особенности развития нервно-психических расстройств у человека в чрезвычайных ситуациях
Особенности развития нервно-психических расстройств у человека в чрезвычайных ситуациях Гигиена зубов и полости рта. Гигиена тела и кожи
Гигиена зубов и полости рта. Гигиена тела и кожи Возникновение зарубежной организационной психологии. У. Д. Скотт. Г. Мюнстерберг
Возникновение зарубежной организационной психологии. У. Д. Скотт. Г. Мюнстерберг Принципы периоперационной инфузионной терапии
Принципы периоперационной инфузионной терапии Приемы расположения к себе
Приемы расположения к себе Понятие о хирургии. Понятие о травмах и травматизме. Особенности травматизма у разных видов животных
Понятие о хирургии. Понятие о травмах и травматизме. Особенности травматизма у разных видов животных Демографические показатели в оценке состояния общественного здоровья
Демографические показатели в оценке состояния общественного здоровья Акцентуации характера
Акцентуации характера Антидепрессанты
Антидепрессанты Артериальная гипертония: антигипертензивные препараты
Артериальная гипертония: антигипертензивные препараты Роль прокинетических препаратов в лечении функциональных расстройств желудочно-кишечного тракта
Роль прокинетических препаратов в лечении функциональных расстройств желудочно-кишечного тракта Инфекции, передающиеся половым путем (ИППП)
Инфекции, передающиеся половым путем (ИППП) Основные синдромы при патологии печени
Основные синдромы при патологии печени Кесарево сечение в современном акушерстве
Кесарево сечение в современном акушерстве Нейропсихология. Нейропсихологическое исследование дошкольников и младших школьников
Нейропсихология. Нейропсихологическое исследование дошкольников и младших школьников Living in a digital age. (computers in Medicine)
Living in a digital age. (computers in Medicine) Қазақстан Республикасында 12-17 жасар жасөспірімдерді коронавирустық инфекцияға қарсы вакцинациялауды Комирнати
Қазақстан Республикасында 12-17 жасар жасөспірімдерді коронавирустық инфекцияға қарсы вакцинациялауды Комирнати Височно-нижнечелюстной сустав
Височно-нижнечелюстной сустав Развитие речи в онтогенезе
Развитие речи в онтогенезе Хроническая сердечная недостаточность, патоморфологические проявления, осложнения. Синдром острой сосудистой недостаточности
Хроническая сердечная недостаточность, патоморфологические проявления, осложнения. Синдром острой сосудистой недостаточности Ғылыми зерттеулердің соңғы нүктелері
Ғылыми зерттеулердің соңғы нүктелері