Содержание
- 2. НАЙБІЛЬШ ПОШИРЕНІ ФОРМИ РАКУ
- 3. Захворюваність на рак Національний канцер-реєстр України, 2017 Чоловіки Жінки 19,5% Молочна залоза 12,8% Шкіра 8,2% Тіло
- 4. РАК СТРАВОХОДУ
- 5. Довжина стравоходу 25 - 26 см у жінок, 27 - 29 см у чоловіків. Відстань від
- 6. Шийний відділ стравоходу довжиною 6 - 7см – від рівня VII шийного хребця, між трахеєю і
- 7. Фактори ризику для раку стравоходу Куріння Алкоголь Ожиріння - підвищена маса тіла і малорухливий спосіб життя
- 8. Лейкоплакія, папіломавірусна інфекція; Хронічний езофагіт; Стравохід Барретта; Синдром Пламмера-Вінсона: хронічний езофагіт, зумовлений недостатністю заліза – фіброзні
- 9. Гастроезофагальний рефлюкс Рефлюкс шлункового вмісту в стравохід, як результат - пошкодження слизової оболонки Розвивається внаслідок слабкості
- 10. Гастроезофагальний рефлюкс Запальні зміни слизової стравоходу при ГЕРХ
- 11. Стравохід Барретта основна причина - хронічний гастро-езофагальний рефлюкс; метаплазія слизової дистальної частини стравоходу і гастроезофагального з'єднання
- 12. Стравохід Барретта прямий попередник раку стравоходу; в 30-125 разів збільшується ймовірність виникнення аденокарциноми стравоходу; у 10-15%
- 13. Стравохід Барретта Клінічні прояви СБ: - печія, - дискомфорт за грудиною після їжі і натщесерце, -
- 14. Стравохід Барретта Нормальна слизова Стравохід Барретта
- 15. Гістологічні форми РС Два види: плоскоклітинний рак - найбільш поширений РП і становить 55-90% пухлин стравоходу
- 16. Рак тіла шлунка Плоскоклітинний рак Аденокарцинома дистальної частини стравоходу Рак кардії Субкардіальний рак Гістологічні форми РС
- 17. Макроскопічні форми РС Екзофітна форма - поліпоподібний, вузловий, бляшкоподібний рак; Ендофітна форма - дифузний, інфільтративний рак
- 18. Макроскопічні форми РС Інфільтративний РС Вузловий РС
- 19. Клінічні прояви РС Дисфагія (90%) - відчуття тиску і болю за грудиною після ковтання їжі: -
- 20. Клінічні прояви РС одинофагія (біль при проходженні їжі по стравоходу) - 50%; зміна голосу (захриплість), порушення
- 21. Клінічні прояви РС запах з рота; неприємний присмак у роті; відрижка, нудота, регургітація; біль за грудиною,
- 22. Метастазування РС
- 23. Діагностика РС І етап: виявлення пухлини: Rtg-графія стравоходу з барієм: найбільш точний метод при великих ураженнях
- 24. Діагностика раку стравоходу - контрастна рентгенографія
- 25. Діагностика раку стравоходу - контрастна рентгенографія 1 2 3 1-дефект наповнення, 2 - дилатація і звуження
- 26. Діагностика раку стравоходу - контрастна рентгенографія 1-дефект наповнення, 2 - дилатація і звуження просвіту стравоходу, 3
- 27. Діагностика раку стравоходу - контрастна рентгенографія Супрастенотичне розширення просвіту стравоходу.
- 28. Ендоскопічна діагностика РС Фіброезофагогастродуоденоскопія Єдиний метод, що дозволяє виявити рак стравоходу на найбільш ранніх, безсимптомних стадіях.
- 29. Ендоскопічна діагностика РС Стенозуючий рак стравоходу Фіброезофагогастродуоденоскопія
- 30. Ендоскопічна діагностика РС Плоскоклітинний рак стравоходу Аденокарцинома стравоходу Фіброезофагогастродуоденоскопія
- 31. Ендоскопічна діагностика РС Бронхоскопія Послідовно оглядають глотку, гортань, голосові складки, трахею, бронхи. Дозволяє визначити поширення пухлини
- 32. Ендоскопічна діагностика РС Бронхоскопія Проростання пухлини стравоходу в бронхи
- 33. Діагностика РС Позитронно-емісійна томографія: Виявлення всіх існуючих в організмі пухлинних вогнищ розміром більше 5-10 мм.
- 34. Лікування РС Хіміотерапія: ефективність незначна. - Цисплатин - 5-Фторурацил - Таксани - Іринотекан. Променева терапія -
- 35. Лікування РС Ендоскопічне лікування - T1 ураження - фотодинамічна терапія; Операція типу Льюїса: основна операція при
- 36. Лікування РС Операція типу Льюїса: Хірургічний метод:
- 37. Лікування РС Симптоматичні операції: - Гастростомія - Єюностомія - Реканалізація стравоходу лазером - Обхідні анастомози -
- 38. РАК ШЛУНКА
- 39. Фактори ризику РШ Харчовий фактор – переїдання, вживання жирних, смажених, солоних страв, маринованих овочів, копченої та
- 40. Передракові захворювання шлунка Хронічний антацидний гастрит з метаплазією - гастрит перебудови (13%); Хронічний ригідний антральний гастрит
- 41. Гістологічна класифікація РШ Аденокарцинома - 90-95% випадків усіх злоякісних утворів шлунка. - тубулярна; - папілярна; -
- 42. Форми росту раку шлунка Макроскопічна класифікація за Боррманом. 1 тип - грибоподібний або поліповідний, 2 тип
- 43. Форми росту раку шлунка Пенетруюча виразкова форма раку шлунка
- 44. Форми росту раку шлунка Інфільтративна форма раку шлунка
- 45. Метастазування раку шлунка Регіонарні лімфатичні вузли: за ходом лівої і правої шлункових артерій, правої і лівої
- 46. Метастазування раку шлунка Гематогенні метастази: - Печінка, - Легені, - Наднирники, - Кістки, - Підшкірна клітковина.
- 47. Метастазування раку шлунка Метастаз Вірхова: ураження лімфовузлів в лівій надключичній ділянці через грудну лімфатичну протоку; Метастаз
- 48. Клінічні прояви РШ З метою ранньої діагностики РШ початкові клінічні прояви об'єднують в синдром «малих ознак»:
- 49. Клінічні прояви РШ З часом до «малих ознак» і загальним симптомів приєднуються: Біль в епігастрії: не
- 50. Діагностика РШ Контрастна рентгенографія може бути первинним тестом при невиразних симптомах; Ендоскопія; КT - надійний метод
- 51. Езофагогастродуоденоскопія з біопсією
- 52. Езофагогастродуоденоскопія з біопсією Вогнища кишкової метаплазії в шлунку Хвороба Менетріє (гіперпластичний гастрит)
- 53. Езофагогастродуоденоскопія з біопсією Виразкова форма раку тіла шлунку T2N0M0 Малігнізовані поліпи шлунка (рак шлунка Т1N0M0)
- 54. Езофагогастродуоденоскопія з біопсією Інвазивний рак шлунка T3N0M0 Ранній рак шлунка T1N0M0
- 55. Рентгенографія шлунка Важко виявити пухлини до 2 см і інфільтративні форми раку; Екзофітні форми → «дефект
- 56. Рентгенографія шлунка Рентгенограми шлунка при ендофітній формі росту раку з тотальним ураженням: виражені деформація і звуження
- 57. Рентгенографія шлунка Рентгенограми шлунка при ендофітній формі росту раку з обмеженим ураженням: звуження і нерівність контурів
- 58. Рентгенографія шлунка Прицільна рентгенограма шлунка (з компресією) при екзофітній формі раку антрального відділу: 1 - складки
- 59. УЗ-діагностика Пошук віддалених метастазів (особливо в печінку) Стан заочеревинних лімфатичних вузлів Візуалізація первинної пухлини Солітарний (поодинокий)
- 60. Ендо-УЗД при РШ
- 61. Комп’ютерна томографія при РШ Ранній рак антрального віддлу шлунка Пошук реґіонарних і віддалених метастазів Уточнення локалізації
- 62. Комп’ютерна томографія при РШ КТ шлунка з віртуальною 3D гастроскопією - дозволяє виконати стадіювання за критерієм
- 63. Комп’ютерна томографія при РШ КТ ОЧП: уражені метастазами лімфовузли при раку шлунка
- 64. Комп’ютерна томографія при РШ Метастаз Крукенберга на ніжці (стрілка) розмірами 22х12х23 см при раку шлунка (у
- 65. Діагностика РШ Клінічний аналіз крові: анемія, прискорення ШОЕ. Рентгенографія легенів - допомагає виключити наявність метастазів в
- 66. Лікування РШ хірургічна резекція і лімфаденектомія - єдиний шанс вилікувати РШ; 66% хворих на РШ звертаються
- 67. Лікування РШ Радикальними вважаються 3 типи операцій: - субтотальна дистальна резекція шлунка; - субтотальна проксимальна резекція
- 68. Лікування РШ У деяких випадках виправдані паліативні резекції шлунка, які не впливають на прогноз, але сприяють
- 69. Лікування РШ Хіміотерапія: використовується з метою радіосенсибілізації та запобігання системних метастазів. Окреме проведення хіміотерапії малоефективне. питання
- 70. Лікування РШ Променева терапія: в більшості випадків застосовується в якості паліативної терапії для стабілізації процесу при
- 71. КОЛОРЕКТАЛЬНИЙ РАК
- 72. Анатомія і функції товстого кишківника Ободова кишка звужується в дистальному напрямку до сигмовидної. Додаткові локуси звуження
- 73. Анатомія і функції товстого кишківника 1 - ПРЯМА КИШКА (наданальний відділ): - ректосигмовидний кут; - ампула
- 74. Анатомія і функції товстого кишківника
- 75. Частота пухлинного ураження різних відділів товстої кишки 8% 15% 6-7% 50% 20%
- 76. Фактори ризику колоректального раку Ризик розвитку колоректального раку в європейській популяції становить 4-5%, це означає, що
- 77. Фактори ризику колоректального раку Особливості харчування (західний тип): - Надмірні харчування і маса тіла; - Надмірне
- 78. Фактори ризику колоректального раку Генетичні синдроми: дифузний сімейний поліпоз (ймовірність малігнізації до 100%): Виникає на тлі
- 79. Фактори ризику колоректального раку Генетичні синдроми: • синдром Гарднера - поліпи товстої кишки поєднуються з пухлинами
- 80. Фактори ризику колоректального раку Генетичні синдроми: • синдром Туркота - аутосомно-домінантний синдром з розвитком пухлин нервової
- 81. Передракові захворювання: - Поліпи (аденоми) товстої кишки: аденоматозні, ювенільні, гіперпластичні. у пацієнтів з поліпами достовірно частіше
- 82. Аденоматозні поліпи: Фактори ризику колоректального раку Частота малігнізації аденом зростає із збільшенням частки ворсинчастого компоненту: при
- 83. Фактори ризику колоректального раку Спадковий неполіпозний колоректальний рак («синдром Лінча»): складає від 5% до 10% всіх
- 84. Форми росту колоректального раку Екзофітний рак росте в просвіт кишки, піднімається над рівнем слизової у вигляді
- 85. Форми росту колоректального раку Ендофітний рак росте в товщі стінки кишки, поширюючись в поперечному напрямку. Стінки
- 86. Гістологічна класифікація колоректального раку 95-98% злоякісних пухлин ободової та прямої кишки епітеліального походження (аденокарциноми), на саркоми
- 87. Стадії колоректального раку TNM М - віддалені метастази. Мх - недостатньо даних для оцінки. Мо -
- 88. Скарги; Анамнез; Об'єктивне дослідження (в т.ч. пальцева ревізія прямої кишки) Лабораторна діагностика: РЕА, аналіз калу на
- 89. ДІАГНОСТИКА КРР Первинна діагностика: виявлення і верифікація раку. Уточнююча діагностика: поширеність і стадіювання. Іригоскопія чи віртуальна
- 90. Клінічні форми раку ободової кишки: 1. Токсико-анемічна (частіше при локалізації пухлини в правій половині) внаслідок хронічної
- 91. Клініка раку ободової кишки Права половина Переважає токсико-анемічний синдром Ліва половина Переважає обтураційний синдром Просвіт кишки
- 92. Клініка колоректального раку Симптоматика раку прямої кишки: Перші 1-2 роки захворювання часто безсимптомні. Загальні симптоми: слабкість,
- 93. Клініка колоректального раку Симптоматика раку прямої кишки: Ректосигмовидний відділ – кишкова непрохідність; Ампулярний відділ - тенезми,
- 94. Пальцеве ректальне дослідження - найпростіший метод скринінгу та діагностики раку прямої кишки У 50-75% випадків достатньо
- 95. Пальцеве ректальне дослідження Оцінюють: тонус сфінктера, щільність і еластичність стінок кишки, рівень і поширеність пухлини по
- 96. Ректороманоскопія
- 97. Сигмоскопія та колоноскопія в діагностиці пухлин товстого кишківника Колоноскопія обов'язкова за наявності крові в калі, особливо
- 98. Сигмоскопія та колоноскопія в діагностиці пухлин товстого кишківника Інтактна слизова оболонка Аденоматозний поліп на ніжці Малігнізований
- 99. Ендоскопічна картина колоректального раку
- 100. Хірургічні ендоскопічні маніпуляції Біопсія поліпу Ендоскопічна поліпектомія
- 101. Ендоскопічне видалення поліпу за допомогою діатермічної петлі Хірургічні ендоскопічні маніпуляції
- 102. Капсульна ендоскопія - Технологія iPill являє собою капсулу, оснащену камерою і сконструйовану для природного проковтування та
- 103. Порівняння результатів капсульної (ліворуч) і звичайної (праворуч) відеоендоскопій
- 104. Іригоскопія/графія
- 105. Іригографія з подвійним контрастуванням Екзофітна пухлина прямої кишки Ендофітна пухлина ободової кишки
- 106. Комп'ютерна томографія в діагностиці колоректального раку КТ- скани раків ободової та сигмовидної кишок
- 107. Комп'ютерна томографія в діагностиці колоректального раку: пошук метастазів Мts раку в печінку Мts раку в легені
- 108. МРТ в діагностиці колоректального раку МРТ- скани місцевопоширених пухлин прямої кишки
- 109. МРТ в діагностиці колоректального раку МРТ- скани місцевопоширених пухлин прямої кишки
- 110. Комп'ютерна томографія з віртуальною колоноскопією Порівняння зображення поліпів ободової кишки при відеоколоноскопії та віртуальній колоноскопії
- 111. Комп'ютерна томографія з віртуальною колоноскопією Поліп ободової кишки на ніжці
- 112. Комп'ютерна томографія з віртуальною колоноскопією Стенозуючий рак поперечно-ободової кишки
- 113. Онкомаркери колоректального раку РЕА (раково-ембріональний антиген) або СЕА – норма складає до 5 нг/л; СА-242 –
- 114. Лікування КРР Лікування РТК залежить від: - локалізації; - стадії процесу; - ускладнень (кишкова непрохідність, перфорація,
- 115. Основний спосіб лікування хворих з КРР - радикальне хірургічне видаленння пухлини - широка анатомічна резекція кишки
- 116. - правобічна геміколектомія - при локалізації раку від сліпої кишки до c/3 поперечноободової кишки Хірургічне лікування
- 117. Хірургічне лікування раку ободової кишки - лівобічна геміколектомія - при локалізації пухлини в лівій половині ободової
- 118. Хірургічне лікування раку ободової кишки - резекція поперечно-ободової кишки і сигмоподібної кишки при Т1 - Т2
- 119. Хірургічне лікування раку ободової кишки - Обструктивна резекція сигмовидної кишки.
- 120. Ад'ювантна хіміотерапія раку товстої кишки Ад'ювантна терапія показана всім хворим на рак ободової кишки з реґіонарними
- 121. Хіміотерапія Хіміотерапія 5-FU, оксаліплатин, іринотекан; пероральні препарати: фторафур, кселода; схемы поліхіміотерапії: 5FU+лейковорин, FOLFOX, FOLFIRI. Таргентна терапія
- 122. Лікування раку прямої кишки При розташуванні пухлини прямої кишки більше ніж 5-6 см від ануса виконується
- 123. Лікування раку прямої кишки При розташуванні пухлини прямої кишки до 5-6 см від заднього проходу в
- 124. Лікування раку прямої кишки Неоад’ювантна променева/хіміопроменева терапія: підвищення абластики операції; підвищення резектабельності пухлини (down-staging), в т.ч.
- 125. Лікування раку прямої кишки Ад’ювантна хіміотерапія: показана при Т3-4 і N1-2; молодий вік пацієнта; несприятливі прогностичні
- 126. Сучасне прогресивне лікування КРР Видалення метастазів
- 127. Сучасне прогресивне лікування КРР Видалення метастазів Кріоабляція Алкоголізація Радіочастотна абляція
- 128. Сучасне прогресивне лікування КРР Хемоемболізація печінкової артерії
- 129. Пухлини печінки
- 130. Анатомія печінки
- 131. Анатомія печінки
- 132. Анатомія печінки
- 133. Анатомія печінки
- 134. Класифікація пухлин печінки Доброякісні новоутворення печінки Епітеліальні пухлини: Печінково-клітинна аденома (гепатоцелюлярна аденома); Вогнищева вузлова гіперплазія (фібронодулярна
- 135. Класифікація пухлин печінки Доброякісні новоутворення печінки Неепітеліальні пухлини: гемангіома; ліпома; міелоліпома; ангіоміоліпома доброякісна мезотеліома; нейрофіброма; лейоміома;
- 136. Класифікація пухлин печінки Доброякісні новоутворення печінки Пухлини змішаної тканинної структури: Доброякісна тератома; Пухлиноподібні процеси: 1. Мезенхімальна
- 137. Гемангіоми печінки найбільш поширена пухлина печінки виявляється в 0,4 - 7,3% аутопсії малого розміру чітко виражена
- 138. Вузлова вогнищева гіперплазія (фібронодулярна гіперплазія) доброякісний вузол в нормальній печінковій тканині; центральне зірчасте рубцювання; жінки молодого
- 139. Аденома печінки Доброякісне утворення з нормальних гепатоцитів без портальних трактів, центральних вен і жовчних проток; Частіше
- 140. Класифікація пухлин печінки Злоякісні новоутворення печінки І Первинні злоякісні захворювання печінки ІІ Вторинні злоякісні захворювання печінки
- 141. Класифікація пухлин печінки Злоякісні новоутворення печінки Первинні злоякісні пухлини печінки: Епітеліальні пухлини (раки): 1. Гепатоцелюлярний рак
- 142. Класифікація пухлин печінки Злоякісні новоутворення печінки Вторинні злоякісні пухлини печінки (метастатичне ураження): Печінка - найбільш часта
- 143. Епідеміологія первинного раку печінки Первинний рак печінки серед усіх злоякісних пухлин людини займає 7 місце по
- 144. Етіологія первинного раку печінки Цироз печінки (вузлова гіперплазія → рак). Більше 70% гепатоцелюлярного раку виникає в
- 145. Етіологія первинного раку печінки фактори ризику: Афлатоксин В продукт життєдіяльності грибка Aspergellus flavus, який уражає борошно
- 146. Патологічна анатомія первинного раку печінки Пухлина частіше розташовується в правій частці печінки або уражає обидві частки.
- 147. Патологічна анатомія первинного раку печінки Макроскопічні форми: Вузлова форма (60 – 85%). Майже завжди супроводжується цирозом.
- 148. Патологічна анатомія первинного раку печінки Мікроскопічні форми: Гепатоцелюлярний рак (65 – 80%). клітини нагадують нормальні гепатоцити
- 149. Класифікація первинного раку печінки (TNM, 2002) Критерій Т: Тх - недостатньо клінічних даних для оцінки первинної
- 150. Класифікація первинного раку печінки (TNM, 2002) Критерій N: N0 - лімфовузли воріт печінки і гепатодуоденальної зв'язки
- 151. Класифікація первинного раку печінки (TNM, 2002) Групування за стадіями развитку пухлини: I стадія: T1N0M0; II стадія:
- 152. Гепатоцелюлярний рак Метастазування Лімфогенне (у 50-60% померлих) найбільш часто уражаються печінкові лімфатичні вузли, розташовані в печінково-дванадцятипалій
- 153. Клінічна картина первинного раку печінки Втрата маси тіла, загальна слабкість, млявість, швидка втомлюваність; Біль в епігастрії
- 154. Клінічні форми первинного раку печінки (за Шапкіним В.С.) Типовий рак: характерні загальні симптоми, як слабкість, зниження
- 155. Діагностика первинного раку печінки Лабораторні дослідження: Загальний аналіз крові: - гіпохромна анемія; - лейкоцитоз; - збільшення
- 156. Діагностика первинного раку печінки Лабораторні дослідження: Оцінка функціонального стану печінки: бромсульфалеїновой тест, антипіриновий тест, кліренс індоціаніду-зеленого
- 157. Діагностика первинного раку печінки Онкомаркери: AFP - альфафетопротеїн - маркер гепатоцелюлярного раку при рівні > 100
- 158. Діагностика первинного раку печінки УЗД: Первинна аденокарцинома печінки
- 159. Діагностика первинного раку печінки УЗД: Множинні метастази в печінку
- 160. Діагностика первинного раку печінки УЗД: Кіста печінки
- 161. Діагностика первинного раку печінки УЗД: Гемангіома печінки
- 162. Діагностика первинного раку печінки УЗД: Дилатація вен печінки
- 163. Діагностика первинного раку печінки КТ, МРТ: - Дозволяє диференціювати первинний рак печінки від гемангіом, вузлів регенераторної
- 164. Діагностика первинного раку печінки МРТ: МРТ-картина печінки, ураженої метастазами (артеріальна і венозна фази дослідження)
- 165. Діагностика первинного раку печінки МРТ: Зіставлення даних МРТ з макропрепаратом гепатоцелюлярного раку печінки
- 166. Діагностика первинного раку печінки МРТ: МРТ-картина з контрастним підсиленням гемангіоми печінки
- 167. Діагностика первинного раку печінки КТ з 3D моделюванням, ПЕТ-КТ того ж хворого Гепатоцелюлярний рак печінки
- 168. Діагностика первинного раку печінки КТ з кольоровою 3D реконструкцією: Метастатичні вогнища в печінці
- 169. Діагностика первинного раку печінки Радіоізотопне дослідження: Дозволяє виявити «холодні вогнища» в печінці, які відповідають локалізації пухлини,
- 170. Діагностика первинного раку печінки Тонкоголкова пункційна біопсія: здійснюється під контролем УЗД, КТ, лапароскопії, при пальпації пухлин
- 171. Діагностика первинного раку печінки Ангіографія: - високо інформативна у встановленні природи, характеру пухлини печінки, в поширенні
- 172. Діагностика первинного раку печінки Ангіографія: Ангіограми печінки, ураженої гепатоцелюлярним раком
- 173. Діагностика первинного раку печінки Ангіографія: Гемангіома печінки на ангіограмі
- 174. Діагностика первинного раку печінки Лапароскопія: Вузлові вогнища в печінці Біопсія печінки
- 175. Лікування первинного раку печінки Хірургічний метод: - єдиний потенційно радикальний метод, хоча лише незначна частина хворих
- 176. Лікування первинного раку печінки Хірургічний метод: Розрізняють: обширні резекції печінки (право-і лівостороння гемігепатектомії), сегментарні резекції печінки
- 177. Лікування первинного раку печінки Хірургічний метод: Резекція правої частки Сегментарна резекція Крайова резекція
- 178. Лікування первинного раку печінки Атипова резекція Сегментарна резекція
- 179. Лікування первинного раку печінки Хірургічний метод: Трансплантація печінки: найкращий спосіб лікування; - видаляється пухлина разом з
- 180. Локальна абляція: Високочастотна абляція; Алкоголізація пухлини; Кріоабляція; - для нерезектабельних пухлинах; - при вираженому циротичному переродженні;
- 181. Локальна абляція: Лікування первинного раку печінки
- 182. Лікування первинного раку печінки Хіміотерапія. Проводиться при неможливості хірургічного лікування у частини хворих. Ефективність її невисока,
- 183. Лікування первинного раку печінки Хіміоемболізація: Ліпіодолізація - селективна регіональна хіміотерапія пухлини, що включає введення разом з
- 185. Скачать презентацию






















































































































































































 Воспалительные заболевания кишечника и основные принципы лечения
Воспалительные заболевания кишечника и основные принципы лечения Баланың жүйке жүйесінің ерекшеліктері. Туа біткен автоматизм рефлекстері
Баланың жүйке жүйесінің ерекшеліктері. Туа біткен автоматизм рефлекстері Ступени развития любви к себе
Ступени развития любви к себе методы обследования больных. Анамнестическая часть истории болезни. Осмотр больного и его значение в диагностическом процессе
методы обследования больных. Анамнестическая часть истории болезни. Осмотр больного и его значение в диагностическом процессе Воспалительные заболевания внутренних женских половых органов
Воспалительные заболевания внутренних женских половых органов Изготовление суспензий дисперсионным способом (Лекция №17)
Изготовление суспензий дисперсионным способом (Лекция №17) Грипп. Эпидемиология. Профилактика
Грипп. Эпидемиология. Профилактика Профилактика ВИЧ-инфекции
Профилактика ВИЧ-инфекции Дыхательная установка нового поколения для проведения интервальных гипокси-гипероксических тренировок
Дыхательная установка нового поколения для проведения интервальных гипокси-гипероксических тренировок Психогенетика
Психогенетика Сердечно-легочная реанимация
Сердечно-легочная реанимация Здоровые лёгкие
Здоровые лёгкие Переливание крови
Переливание крови Нейровизуализация острого нарушения мозгового кровообращения
Нейровизуализация острого нарушения мозгового кровообращения Дисбактериоз. Принципы диагностики, профилактики и лечения
Дисбактериоз. Принципы диагностики, профилактики и лечения Классификация личности
Классификация личности Nanoparticle-formulated siRNA targeting integrins inhibits hepatocellular carcinoma progression in mice
Nanoparticle-formulated siRNA targeting integrins inhibits hepatocellular carcinoma progression in mice Металдан жасалған инструменттердің стерилизациясы
Металдан жасалған инструменттердің стерилизациясы Шум. Шумовое воздействие на организм
Шум. Шумовое воздействие на организм Дыхательная гимнастика А.Н.Стрельниковой
Дыхательная гимнастика А.Н.Стрельниковой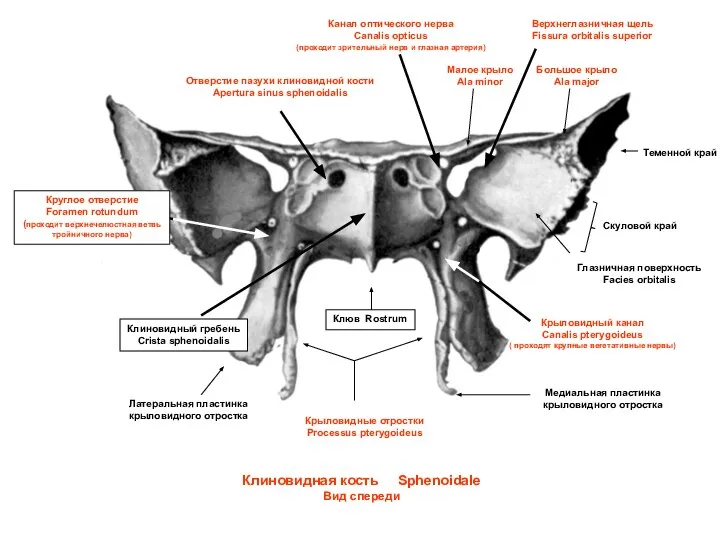 Клиновидная кость. Вид спереди
Клиновидная кость. Вид спереди Ультразвуковая (УЗ) терапия
Ультразвуковая (УЗ) терапия Терминальные состояния. Базовая сердечно-лёгочная реанимация
Терминальные состояния. Базовая сердечно-лёгочная реанимация Переломы костей. Клиника, лечение, профилактика. Вывихи
Переломы костей. Клиника, лечение, профилактика. Вывихи Муковисцидоз. Возможные клинические проявления муковисцидоза
Муковисцидоз. Возможные клинические проявления муковисцидоза Организация охраны материнства и детства
Организация охраны материнства и детства Поиск новых анальгетических средств
Поиск новых анальгетических средств Высшие мозговые функции и их нарушения
Высшие мозговые функции и их нарушения