Ранні гестози. Гіпертензивні розлади при вагітності. Прееклампсія. Еклампсія. Атипові форми гестозів
Содержание
- 2. Частота гестозу 5 – 18% Щорічно у світі гине 65000 жінок від гіпертензивних розладів, пов’язаних із
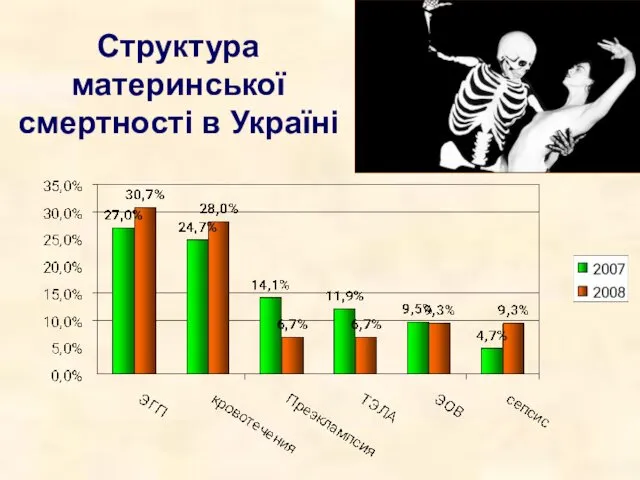
- 3. Структура материнської смертності в Україні
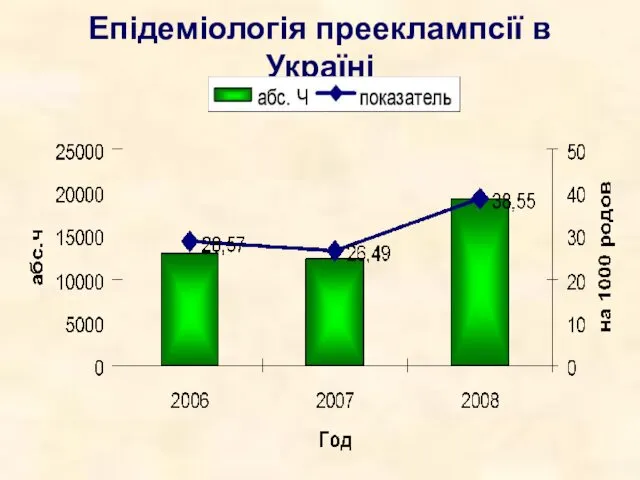
- 4. Епідеміологія прееклампсії в Україні
- 5. Гестози – захворювання, які виникають під час вагітності та зникають, як правило, після її припинення або
- 6. Ранні гестози Птіалізм (слинотеча) Блювота вагітних Дерматози вагітних Тетанія вагітних Остеомаляція вагітних Хорея вагітних Артропатія вагітних
- 7. Блювота вагітних Фактори патогенезу: Психогенні розлади, підвищена збудливість та реактивність організму. Зміни гормонального фону із зростанням
- 8. Клінічні прояви: нудота, блювання, падіння маси тіла, зневоднення, тахікардія, зниження АТ, сухість шкіри, зниження діурезу, адинамія,
- 9. Часто супроводжує блювоту. Втрати слини досягають 1 літра на добу. Характерна мацерація шкіри та слизових оболонок
- 10. КЛАСИФІКАЦІЯ ГІПЕРТЕНЗИВНІ РОЗЛАДИ ПРИ ВАГІТНОСТІ 1. Хронічна гіпертензія 2. Гестаційна гіпертензія без значної протеїнурії 3. Прееклампсія
- 11. ГІПЕРТЕНЗИВНІ СТАНИ ПРИ ВАГІТНОСТІ Хронічна гіпертензія – гіпертензія, яка існувала до вагітності або діагностована до 20
- 12. Який нормальний рівень АТ при вагітності? Нормальний систолічний тиск - менше 140 мм Hg, а діастолічний
- 13. ТЕОРІІ РОЗВИТКУ ПРЕЕКЛАМПСІЇ ендотеліально-клітинні пошкодження, імунологічний конфлікт (недостатня продукція блокуючих антитіл), порушення плацентарної перфузії, зміни судинної
- 14. ПРЕЕКЛАМПСІЯ З БОКУ МАТЕРІ З БОКУ ПЛОДА РДСН – 10,9% ГІПОТРОФІЯ – 45,4% ПОРУШЕННЯ МОЗКОВОГО КРОВООБІГУ
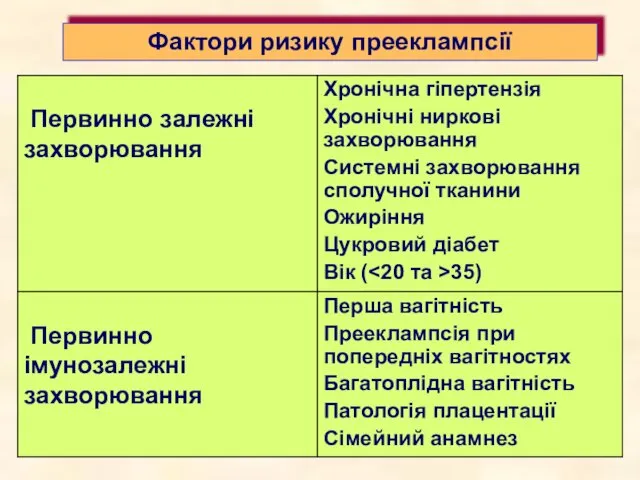
- 15. Фактори ризику прееклампсії
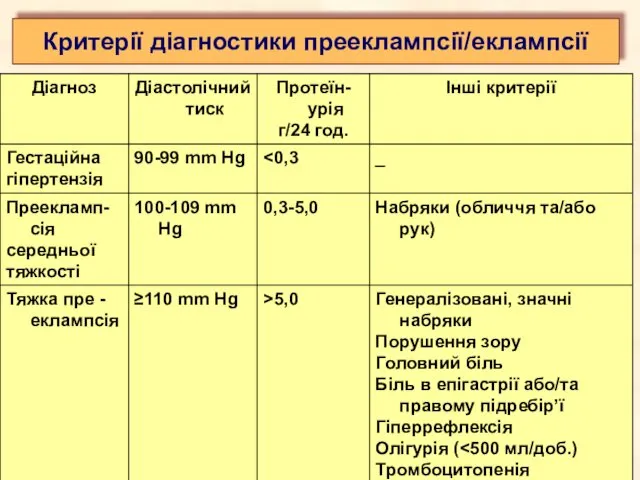
- 16. Критерії діагностики прееклампсії/еклампсії
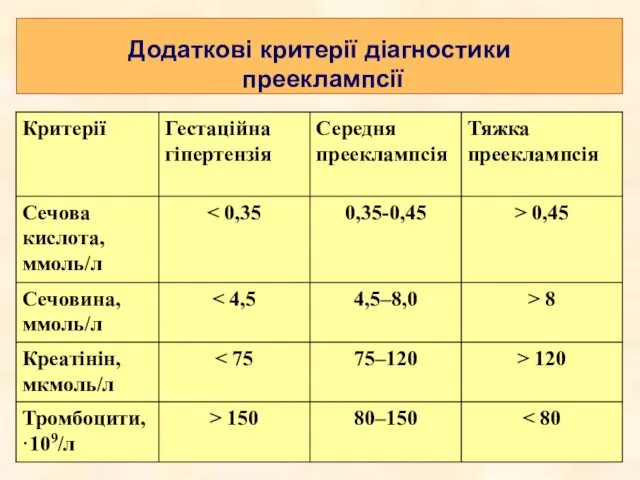
- 17. Додаткові критерії діагностики прееклампсії
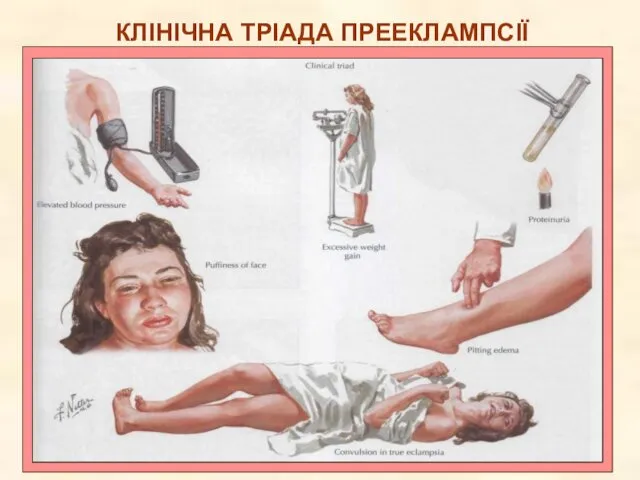
- 18. КЛІНІЧНА ТРІАДА ПРЕЕКЛАМПСІЇ
- 19. Seizure Cerebral hemorrhage DIC and thrombocytopenia Renal failure Hepatic rupture or failure Pulmonary edema Uteroplacental insufficiency
- 20. Acute uteroplacental insufficiency Placental infarct and/or abruption Intrapartum fetal distress Stillbirth (in severe cases) Chronic uteroplacental
- 21. В другій половині вагітності необхідно ретельно спостерігати за: 1 - підвищенням діастолічного тиску, 2 - протеїнурією,
- 22. Сучасний практичний підхід до діагностики та лікування прееклампсії/еклампсії знайшов відображення в клінічному протоколі «Гіпертензивні розлади під
- 23. 1. Відпочинок, дієта. 2. Відвідування жіночої консультації 1 раз на тиждень для виявлення можливої гіпертензії та
- 24. Госпіталізація. Вимірювання артеріального тиску кожні 8 годин, зважування - щоденно, обстеження добової протеїнурії 2 рази на
- 25. При стабільному стані вагітної– тактика ведення вагітності вичікувальна. Пологи ведуться через природні пологові шляхи.
- 26. Госпіталізація пацієнтки, контроль АТ кожні 6 годин першої доби, далі - двічі на добу, зважування щоденно,
- 27. при терміні вагітності до 34 тижнів – профілактика РДС-синдрому (дексаметазон або бетаметазон 24 мг/курс), моніторинг стану
- 28. Перехід до ведення вагітної за алгоритмом тяжкої прееклампсії: Діастолічний АТ ≥ 110 mm Hg, стійкий головний
- 29. Госпіталізація до стаціонару ІІІ рівня та вибору методу розродження протягом 24 годин, негайна консультація терапевта, невропатолога,
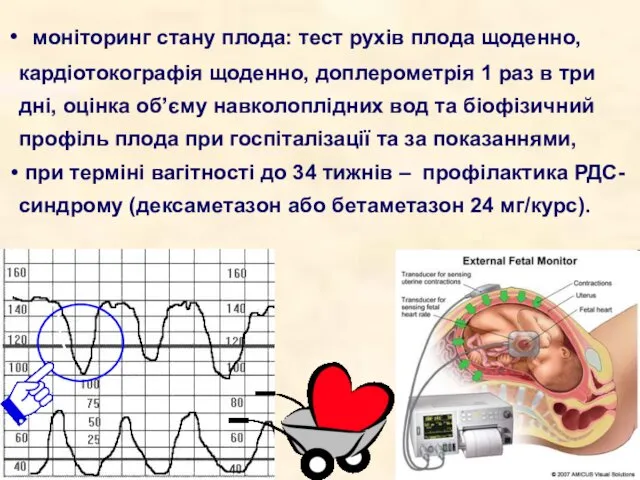
- 30. моніторинг стану плода: тест рухів плода щоденно, кардіотокографія щоденно, доплерометрія 1 раз в три дні, оцінка
- 31. гіпотензивна терапія проводиться з метою попередження гіпертензивної енцефалопатії та мозкових крововиливів, необхідно довести АТ до рівня
- 32. КРОК 1 1. Довенне введення Рінгера лактата і розпочати магнезіальну терапію. 2. Початкова доза магнезії сульфат
- 33. КРОК 2 Після розпочатого введення магнезії сульфат, необхідна катетеризація сечового міхура для визначення діурезу. КРОК 3
- 34. Пацієнткам, які отримали 10 мг ніфедипіну, повторну дозу ніфедипіну 10 мг всередину можуть отримати через 30
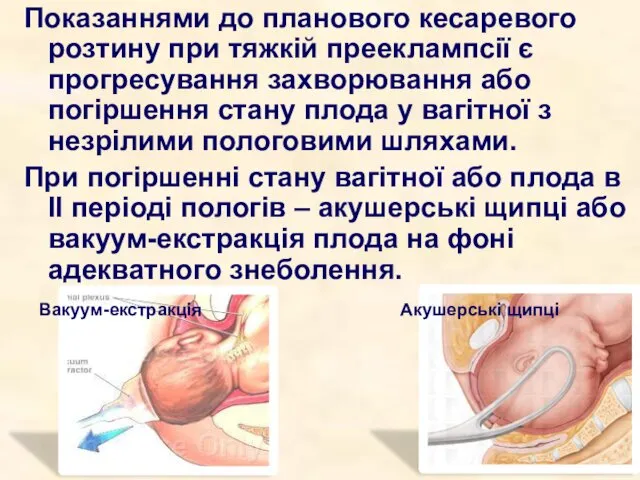
- 35. Показаннями до планового кесаревого розтину при тяжкій прееклампсії є прогресування захворювання або погіршення стану плода у
- 36. ІНФУЗІЙНА ТЕРАПІЯ Умовою адекватної інфузійної терапії є суворий контроль введеної і випитої рідини та діурезу (не
- 37. Перше покоління 670/0.75 450/0.5 (Стабізол) Друге покоління 200/0.62 200/0.5 (Рефортан) 70/0.5 Третє покоління 130/0.4 130/0.42 (Венофундин)
- 38. ЕКЛАМПСІЯ – гострий розлад, який характеризується клонічними і тонічними судомами у жінок з прееклампсією. Судоми можуть
- 39. Симптоми: Інтенсивний головний біль. Висока гіпертензія (АТ > 120 мм рт. ст.) Розлади зору, поява «мушок»
- 40. В припадку розрізняють 4 періоди: 1 період: ввідний (30 сек) Дрібні фібрилярні посіпування м’язів обличчя, а
- 41. 3 період: клонічні судоми (30 сек - 2 хв) Несистемне скорочення поперечносмугастої мускулатури, яке аналогічно поширюється
- 42. ТАКТИКА ЛІКУВАННЯ ЕКЛАМПСІЇ ВКЛЮЧАЄ: - управління судомами, - контроль артеріального тиску, - профілактику виникнення подальших судом.
- 43. КРОК 2 1. Катетеризація периферичної вени для налагодження довенної інфузії Рінгера лактату та болюсного введення сульфату
- 44. Хронічна гіпертензія складає 0.5-4%. Хронічна гіпертензія при вагітності найчастіше ідіопатична (80%) або ниркового генезу (20%). До
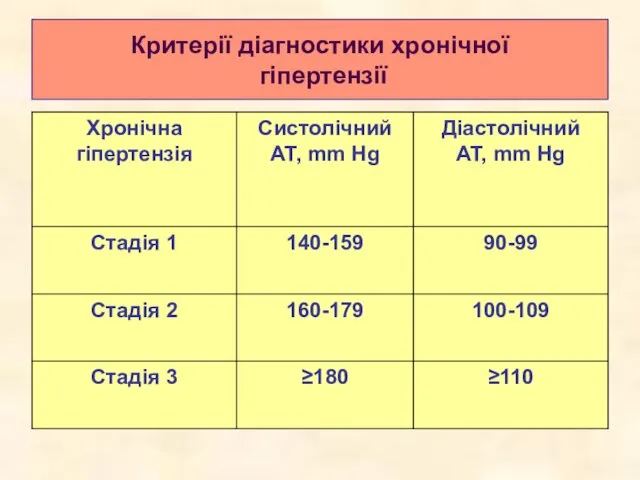
- 45. Критерії діагностики хронічної гіпертензії
- 46. Материнскі ускладнення Поєднана прееклампсія – виникає в 1/3 пацієнток Відшарування плаценти ДВЗ синдром Гостра ниркова недостатність
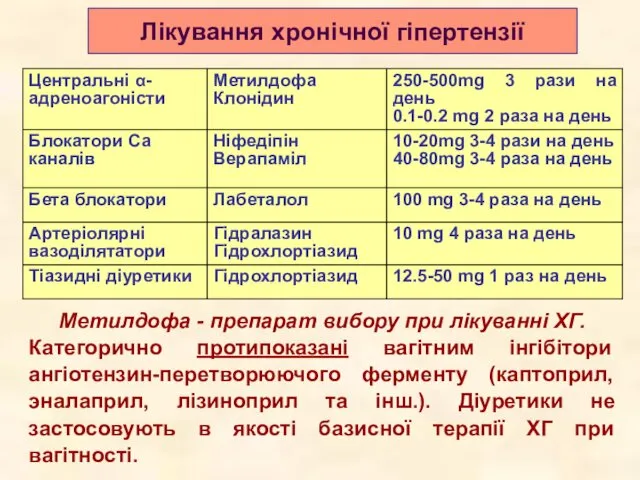
- 47. Лікування хронічної гіпертензії Метилдофа - препарат вибору при лікуванні ХГ. Категорично протипоказані вагітним інгібітори ангіотензин-перетворюючого ферменту
- 48. Приблизно у 4-12 % пацієнток з тяжкою прееклампсією розвивається HELLP синдром. Діагностичними критеріями HELLP–синдрому є: гемолітична
- 49. HELLP синдром є дуже небезпечним, оскільки він може виникнути до появи класичних симптомів прееклампсії. Протеїнурія та
- 50. ВЕДЕННЯ ВАГІТНИХ З HELLP СИНДРОМОМ Розродження є єдиним методом терапії HELLP синдрому. При відсутності лабораторних проявів
- 51. ГОСТРИЙ ЖИРОВИЙ ГЕПАТОЗ ВАГІТНИХ Це рідкісна форма пізнього гестозу з бурхливим розвитком печінкової недостатності та прееклампсією.
- 52. Симптоми: нудота, блювота нездужання біль в животі - залежить від положення і тяжкості хвороби гіпертензія набряки
- 53. Розродження повинно бути виконане в найкоротші терміни. Більшість геморагічних ускладнень у жінок з ГЖГ відбуваються в
- 54. ВИСНОВОК Материнська смертність від прееклампсії-еклампсії рідкісна в розвинених країнах, проте смерть може бути викликана крововиливом в
- 56. Скачать презентацию










































 Выделение психологии в самостоятельную науку и её развитие до периода открытого кризиса (60-е годы XIX века - 10-е годы XX века)
Выделение психологии в самостоятельную науку и её развитие до периода открытого кризиса (60-е годы XIX века - 10-е годы XX века) Вегетативтік жүйке жүйесі
Вегетативтік жүйке жүйесі Саркоидоз: состояние проблемы
Саркоидоз: состояние проблемы Этиология, патогенез, классификация и клиника гиперпластических процессов эндометрия (ГПЭ)
Этиология, патогенез, классификация и клиника гиперпластических процессов эндометрия (ГПЭ) Технология изотовления жидких лекарственных форм-суспензий
Технология изотовления жидких лекарственных форм-суспензий Щитовидная железа
Щитовидная железа Желчекаменная болезнь
Желчекаменная болезнь Дезинфекция инвентаря и помещений парикмахерской
Дезинфекция инвентаря и помещений парикмахерской Семиотика заболеваний сердечно-сосудистой системы
Семиотика заболеваний сердечно-сосудистой системы Законы диалектики и их проявление в медицине
Законы диалектики и их проявление в медицине Confidentiality in Healthcare
Confidentiality in Healthcare Ұлттық клиникалық жетекшілер: даму тарихы, құрастырылу қағидалары мен ендірілу мәселелері
Ұлттық клиникалық жетекшілер: даму тарихы, құрастырылу қағидалары мен ендірілу мәселелері Опухолевый рост
Опухолевый рост Общая нозология
Общая нозология Ядерная медицина
Ядерная медицина Экссудативное воспаление
Экссудативное воспаление Еркек жамбас астауы құрылысының ерекшеліктері. Жасына байланысты ерекшеліктері
Еркек жамбас астауы құрылысының ерекшеліктері. Жасына байланысты ерекшеліктері Правильное питание
Правильное питание Основы миологии
Основы миологии Syncope
Syncope Острый и хронический гломерулонефрит в практике участкового терапевта
Острый и хронический гломерулонефрит в практике участкового терапевта Хирургический инструментарий. Инструментарий для разъединения тканей
Хирургический инструментарий. Инструментарий для разъединения тканей Основные потребности человека
Основные потребности человека Медицина на страже здоровья
Медицина на страже здоровья Гестационный СД
Гестационный СД Колоректальный рак Клиника, диагностика, лечение
Колоректальный рак Клиника, диагностика, лечение Работа с обращениями пациентов. Досудебное урегулирование споров
Работа с обращениями пациентов. Досудебное урегулирование споров Клінічна фармакологія глюкокортикостероїдів
Клінічна фармакологія глюкокортикостероїдів