Содержание
- 2. План лекции Этиология, патогенез, диагностика ГД Геморрагический синдром при гемофилии: этиология, клиника, неотложная помощь при гемофилии
- 3. Этиология наследственные (семейные) и приобретенные формы аномалии мегакариоцитов и тромбоцитов, дисфункция последних либо дефицит или дефект
- 4. Патогенез группы геморрагических диатезов: 1) обусловленные нарушениями свертываемости крови, стабилизации фибрина или повышенным фибринолизом, в том
- 5. Критерии диагностики 1) определение сроков возникновения, длительности и особенностей течения заболевания (появление в раннем детском, юношеском
- 6. Исследование сосудисто-тромбоцитарного гемостаза Сосудистый компонент Проба щипка. Врач собирает под ключицей кожу и делает щипок. В
- 7. Исследование плазменного (коагуляционного) гемостаза Оценка первой фазы свертывания крови - фазы образования протромбиназы Время свертывания крови
- 8. Оценка второй фазы плазменного гемостаза - фаза образования тромбина Протромбиновое (тромбопласптное) время. Норма - 11 -
- 9. Геморрагический синдром при гемофилии – остро возникающие кровотечения и/или кровоизлияния, в основе которых лежит наследственный дефицит
- 10. Наиболее частые провоцирующие и предрасполагающие факторы кровоточивости при гемофилии: Травмы ребенка при контакте с колющими и
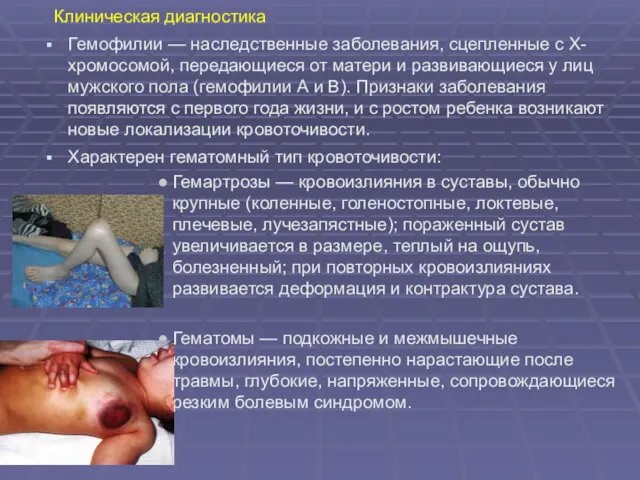
- 11. Клиническая диагностика Гемофилии — наследственные заболевания, сцепленные с Х-хромосомой, передающиеся от матери и развивающиеся у лиц
- 12. Кровотечения из слизистых оболочек и раневой поверхности при прикусывании языка, прорезывании и смене зубов, после экстракции
- 13. Непосредственную угрозу для жизни ребенка представляют внутренние кровотечения и обширные гематомы, так как они могут вызвать
- 14. Неотложная помощь Немедленно принять меры по местной остановке кровотечения, по показаниям провести противошоковую терапию и обеспечить
- 15. При гемофилии А необходимо назначить: а) Криопреципитат VIII фактора (1 доза криопреципитата соответствует 200 ЕД антигемофильной
- 16. б) При отсутствии криопреципитата ввести: антигемофильный глобулин (расчет в международных ЕД, как и криопреципитата) или антигемофильную
- 17. При гемофилии В необходимо назначить: а) концентрат РРSВ лиофинизированный (содержит II, VII, IX, X факторы свертывания)
- 18. При гемартрозе: иммобилизация пораженной конечности в физиологическом положении на 2—3 дня, затем ЛФК; теплый компресс на
- 19. При гематомах: избегать пункции гематом и аспирации крови, они показаны только при симптомах сдавления; при признаках
- 20. При кровотечениях из носа, слизистой ротовой полости и дефектах кожи: при носовых кровотечениях — избегать тугой
- 21. При почечных кровотечениях: эффективны большие дозы антигемофильных препаратов в сочетании с преднизолоном; не применять Е-аминокапроновую кислоту
- 22. Геморрагический синдром при идиопатической тромбоцитопенической пурпуре (ИТП) – спонтанно возникающие кровоизлияния и кровотечения из кожи и
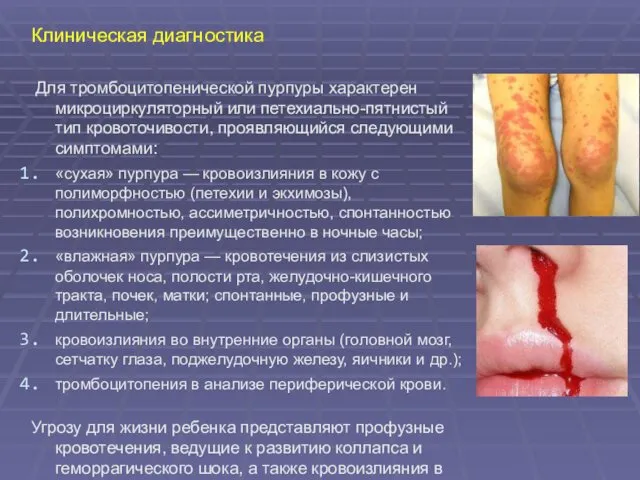
- 23. Клиническая диагностика Для тромбоцитопенической пурпуры характерен микроциркуляторный или петехиально-пятнистый тип кровоточивости, проявляющийся следующими симптомами: «сухая» пурпура
- 24. Неотложная помощь Немедленно принять меры по местной остановке кровотечения, по показаниям провести противошоковую терапию и обеспечить
- 25. 4.Особенности лечебной тактики при различных проявлениях геморрагического синдрома: при носовом кровотечении: провести переднюю тампонаду носовых ходов
- 26. 5. При подтвержденном диагнозе аутоиммунной тромбоцитопении строго по показаниям назначается преднизолон в дозе 1—2 мг/кг сут:
- 27. Носовое кровотечение Носовые кровотечения чаще обусловлены повреждением сосудистых сплетений передней части перегородки носа (область Киссельбаха). Возможны
- 28. Клиническая диагностика При повреждении слизистой оболочки передних отделов носа кровь выливается наружу, а задних — заглатывается,
- 29. Неотложная помощь Придать сидячее или полусидячее положение, успокоить ребенка. Прижать крылья носа к носовой перегородке на
- 30. Методика передней тампонады носа Необходимы коленчатый пинцет или носовой корнцанг, марлевые турунды шириной 1,5 см и
- 31. При кровотечении из средних и задних отделов носа тампонируют всю полость носа. Марлевый тампон (лучше его
- 32. Желудочно-кишечное кровотечение Наиболее частые причины желудочно-кишечных кровотечений в зависимости от возраста ребенка: В неонатальном периоде —
- 33. Клиническая диагностика Обследуя ребенка с острым кровотечением из желудочно-кишечного тракта, необходимо предположить его локализацию и оценить,
- 34. Неизмененная кровь в кале указывает на кровотечение из нижних отделов кишечника. Кровотечение из прямой кишки и
- 35. Неотложная помощь Госпитализация экстренная в хирургическое или реанимационное отделение. Придать ребенку положение с приподнятой и повернутой
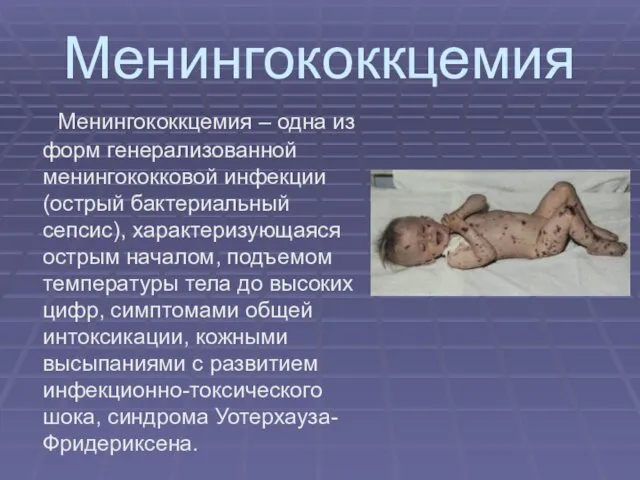
- 36. Менингококкцемия Менингококкцемия – одна из форм генерализованной менингококковой инфекции (острый бактериальный сепсис), характеризующаяся острым началом, подъемом
- 37. Клиническая диагностика Начало болезни с повышения температуры тела до 39—40 °С, при шоке — температура быстро
- 38. При сверхостром течении менингококцемии (гипертоксическая форма) вместе с геморрагической сыпью развивается симптоматика инфекционно-токсического шока. Выделяют четыре
- 39. II степень шока (субкомпенсированный шок): состояние больного очень тяжелое. Ребенок вял, заторможен, сознание нарушено. Лицо и
- 40. III степень шока (декомпенсированный шок) — состояние крайне тяжелое. Сознание может отсутствовать, мышечная гипертония, гиперрефлексия, могут
- 41. IV степень шока (терминальное или агональное состояние). Сознание отсутствует, мышечная атония, сухожильная арефлексия, зрачки расширены, реакция
- 42. Прогностически неблагоприятные признаки, характеризующие возможность развития гипертоксических форм менингококцемии: ранний возраст детей — до 1 года;
- 43. Наказ МОЗ України Від 12.10.2009 № 737 «Протокол лікування менінгококемії у дітей» на догоспітальному етапі: Оксигенотерапія
- 44. Антибактеріальна терапія – цефотаксим в разовій дозі 75 мг/кг або цефтриаксон в разовій дозі 50 мг/кг
- 45. Моніторинг стану дитини на догоспітальному етапі Оцінка тяжкості стану дитини: колір шкіри та слизових оболонок, висип,
- 46. Прогностична шкала менінгококової септицемії Глазго При оцінці за шкалою Глазго більше ніж 8 балів – прогнозована
- 47. Алгоритм надання медичної допомоги дітям з тяжкими формами менінгококемії на першому етапі надання стаціонарної допомоги (ЦРЛ,
- 48. Практическое занятие Геморрагические диатезы.Клинические случаи ТУ «Актуальные вопросы педиатрии» Запорожье, 2012
- 49. Геморагічний шок Н А К А З 31.08.2004 N 437 Про затвердження клінічних Протоколів надання медичної
- 50. Терапия ДВС-синдрома Гепарин 50-200 ед/кг/сут, под контролем показателей коагулограммы (оптимально – инфузоматом) При гиперкоагуляции – увеличение
- 51. Задача 1 Девочка 12 лет. Анамнез: от 2-й беременности, срочных родов. Период новорожденности протекал нормально. С
- 52. Ответы к задаче 1 Геморрагический васкулит с кожным, суставным и абдоминальным синдромом. Диагноз ставится на основании
- 53. Тесты Тест 1. Свертывающая способность крови при геморрагическом васкулите меняется в сторону: а) гипокоагуляции, б) гиперкоагуляции,
- 54. Мальчик 5 лет страдает с рождения повышенной кровоточивостью. Имеет гемартроз коленных суставов. После экстракции зуба второй
- 56. Скачать презентацию


















































 Методологическая база науки об управлении движением. Лекция 1
Методологическая база науки об управлении движением. Лекция 1 Гипертермия в послеоперационном периоде
Гипертермия в послеоперационном периоде Тромбоэмболия у ортопедо-травматологических больных
Тромбоэмболия у ортопедо-травматологических больных Клиническая фармакология нормотимиков
Клиническая фармакология нормотимиков Системы медицинской электроники
Системы медицинской электроники Акушерллік перитонит
Акушерллік перитонит Тератогенные факторы. Фармакологические тератогенны
Тератогенные факторы. Фармакологические тератогенны Консультирование политических кампаний. Отражение информационных атак. Защита имиджа бизнес-брендов и персоналий. Риторика
Консультирование политических кампаний. Отражение информационных атак. Защита имиджа бизнес-брендов и персоналий. Риторика Гигиена сна
Гигиена сна Заболевания новорожденных
Заболевания новорожденных Ауыз қуысының гигиенасы жайлы жалпы түсінік. Тіс щеткалары жайлы түсінік. Пайдаланылған әдебиеттер
Ауыз қуысының гигиенасы жайлы жалпы түсінік. Тіс щеткалары жайлы түсінік. Пайдаланылған әдебиеттер ЛФК и массаж при ожирении
ЛФК и массаж при ожирении Зерттеу сұрағы мен ақпаратты іздеу
Зерттеу сұрағы мен ақпаратты іздеу Периоды детского возраста
Периоды детского возраста Уақытша және тұрақты тістердегі пульпиттердің этиологиясы және патогенез, клиникасы, диагностика және емдеу принципі
Уақытша және тұрақты тістердегі пульпиттердің этиологиясы және патогенез, клиникасы, диагностика және емдеу принципі Выбор метода в рефлексотерапии
Выбор метода в рефлексотерапии Внутренняя среда организма. Значение крови, ее состав
Внутренняя среда организма. Значение крови, ее состав Первая помощь при ранениях. Техника наложения повязок
Первая помощь при ранениях. Техника наложения повязок Неспецифические факторы защиты организма
Неспецифические факторы защиты организма Роль медицинской сестры в профилактике послеоперационных осложнений
Роль медицинской сестры в профилактике послеоперационных осложнений Этапы педикюра
Этапы педикюра Асептика. Комплекс мероприятий, направленных на предупреждение попадания инфекции в рану
Асептика. Комплекс мероприятий, направленных на предупреждение попадания инфекции в рану Грудная клетка. Исследование и травмы
Грудная клетка. Исследование и травмы Инфаркт миокарда
Инфаркт миокарда Маскүнемдік дегеніміз не
Маскүнемдік дегеніміз не Визуальная диагностика плевритов
Визуальная диагностика плевритов Сибирская язва. Ящур
Сибирская язва. Ящур Communication. The Communication Process
Communication. The Communication Process