Содержание
- 2. ВНИМАНИЕ Отказ любого медицинского работника в помощи умирающему – уголовно наказуемое деяние (ст. 124 УК РФ
- 3. Показания к проведению СЛР Остановка кровообращения Остановка дыхания Преагональное и агональное состояния Клиническая смерть
- 4. Реанимационные мероприятия не проводятся: При наличии признаков биологической смерти; При наступлении состояния клинической смерти на фоне
- 5. Классическая последовательность реанимационных мероприятий была сформулирована П. Сафаром : Элементарное поддержание жизни (срочная оксигенация) - A
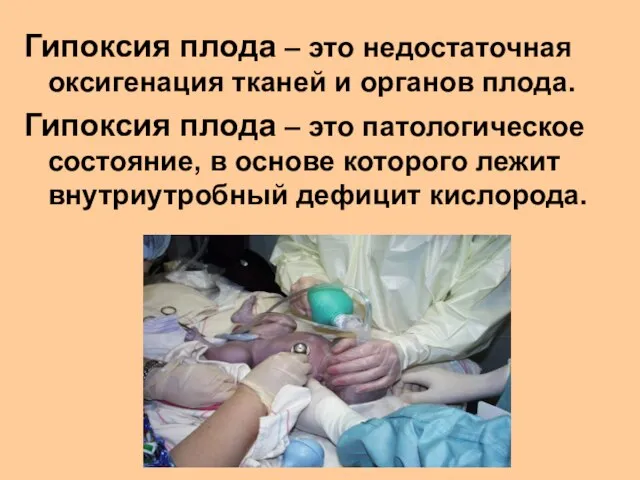
- 6. Гипоксия плода – это недостаточная оксигенация тканей и органов плода. Гипоксия плода – это патологическое состояние,
- 9. Асфиксия новорожденного – это такое состояние, когда при рождении у ребенка при наличии сердцебиения дыхание отсутствует
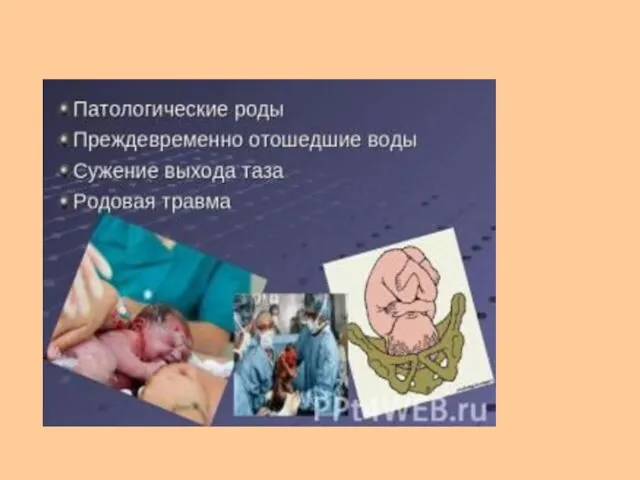
- 10. Причины, приводящие к развитию гипоксии плода и асфиксии новорожденного: I. Антенатальные причины. 1. Состояние здоровья беременной
- 11. - тяжелая анемия; - сахарный диабет; - острые инфекционные заболевания; 2. Патология беременности: - тяжелые длительные
- 12. 3. Воздействие на беременную женщину интоксикаций: - профессиональные вредности; - алкоголь, курение, наркотики; - наркоз; 4.
- 13. II.Интранатальные причины. 1. Слабость родовой деятельности затяжные роды (норма для первородящих 11 – 12 часов, для
- 14. 5. кесарево сечение (наркоз); 6. наркотические средства и другие анальгетики, введенные матери за 4 часа и
- 15. Механизмы, приводящие к острой асфиксии новорожденных: 1. Прерывание кровотока через пуповину (истинные узлы пуповины, сдавления ее,
- 16. 4. Ухудшение оксигенации крови матери (анемия, сердечно-сосудистая и дыхательная недостаточности) 5. Недостаточность дыхательных усилий новорожденного (поражения
- 17. 3 степени асфиксии: Легкая степень 6 – 7 баллов по шкале Апгар; Средняя степень 4 –
- 18. Диагноз асфиксии: На основании клинических данных, Оценки по шкале Апгар на 1-й и 5-й минутах жизни,
- 19. Первичная реанимация «…Если у ребенка отмечается хотя бы один из признаков живорождения, ребенку необходимо оказать первичную
- 20. Реанимация: Большинство новорожденных рождаются здоровыми 10% требуют незначительной реанимационной поддержки Только 1% требуют значительных реанимационных мероприятий
- 21. Начальные мероприятия (общая продолжительность 20-30 сек.) Поддержание Т тела: ребенка уложить на реанимационный столик под источник
- 24. Если в течение 10 секунд не появилось адекватное самостоятельное дыхание, а также при наличии большого количества
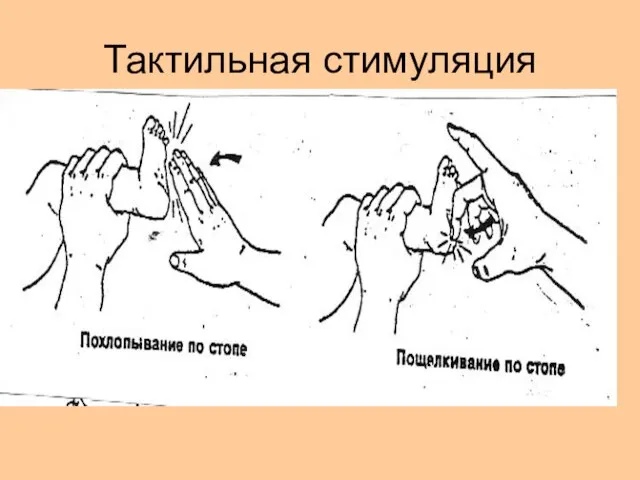
- 26. Тактильная стимуляция
- 28. . Если спонтанное дыхание не появилось, проведите тактильную стимуляцию, используя один из приемов (раздражение стопы, легкие
- 29. Запрещается: Орошать ребенка холодной или горячей водой; Использовать струю кислорода на лицо; Сжимать грудную клетку; Похлопывать
- 30. Показания к ИВЛ: Отсутствие дыхания, Нерегулярное дыхание, ЧСС менее 100 ударов в 1 мин.
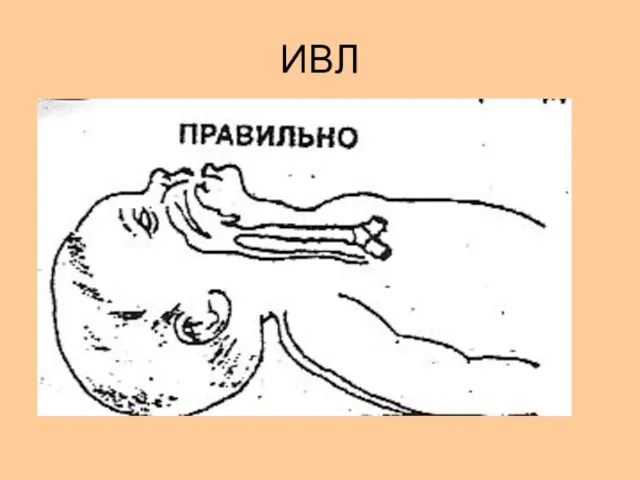
- 31. ИВЛ
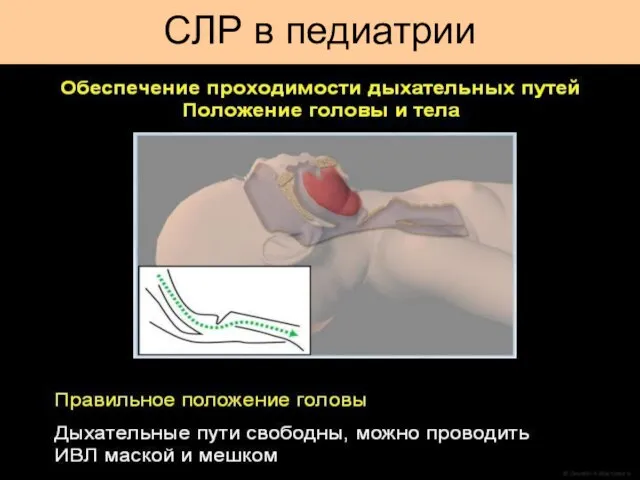
- 32. СЛР в педиатрии
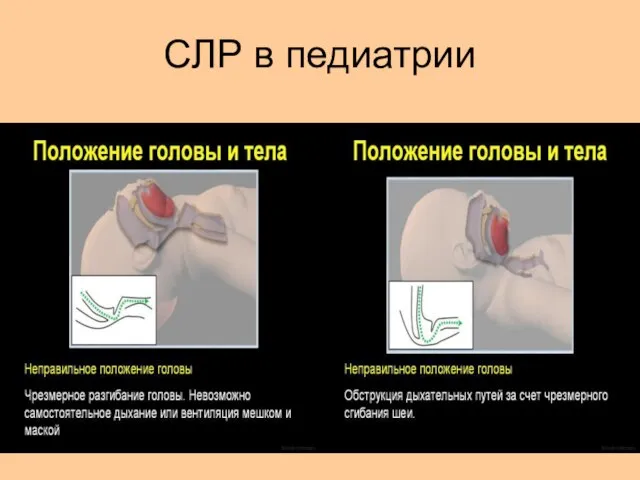
- 33. СЛР в педиатрии
- 34. Методы проведения ИВЛ «рот в рот»; «рот в нос»; Мешком Амбу; Аппаратом ИВЛ
- 35. Для проведения ИВЛ необходим источник 100% кислорода, нужно иметь маску, мешок Амбу, который не должен превышать
- 36. СЛР в педиатрии
- 37. СЛР в педиатрии
- 38. СЛР в педиатрии
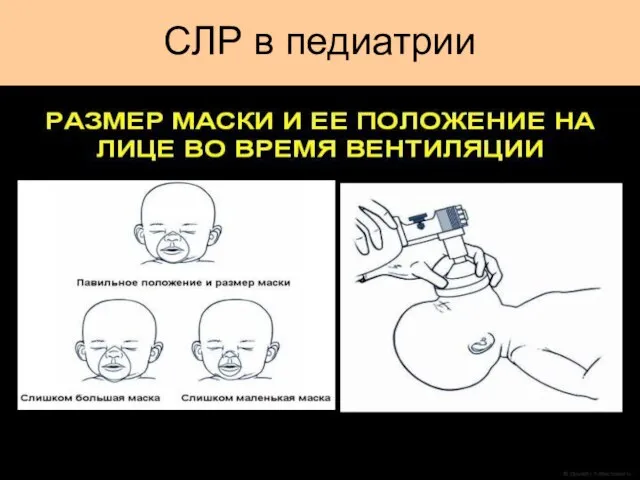
- 39. Маска широкой частью сначала захватывает подбородок, затем рот и узким концом - нос. Маска удерживается на
- 40. ИВЛ с частотой 30 – 50 раз в 1 мин., используя 40-60% кислородно-воздушную смесь Через 30
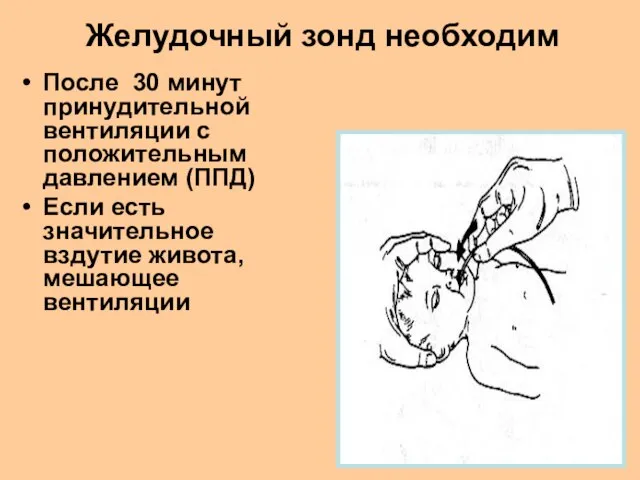
- 41. После 30 минут принудительной вентиляции с положительным давлением (ППД) Если есть значительное вздутие живота, мешающее вентиляции
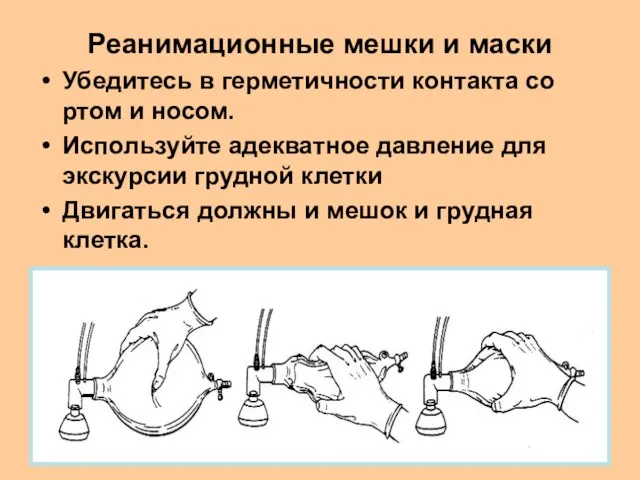
- 43. Реанимационные мешки и маски Убедитесь в герметичности контакта со ртом и носом. Используйте адекватное давление для
- 44. Если нет мешка Амбу При проведении искусственного дыхания младенцу (ребенок до 1 года) нельзя разгибать голову;
- 45. Если ЧСС сохраняется менее 60 ударов в минуту, начать непрямой массаж сердца на фоне ИВЛ в
- 46. Показания к непрямому массажу сердца: Если после 30 секунд эффективной искусственной вентиляции легких (ИВЛ), частота сердечных
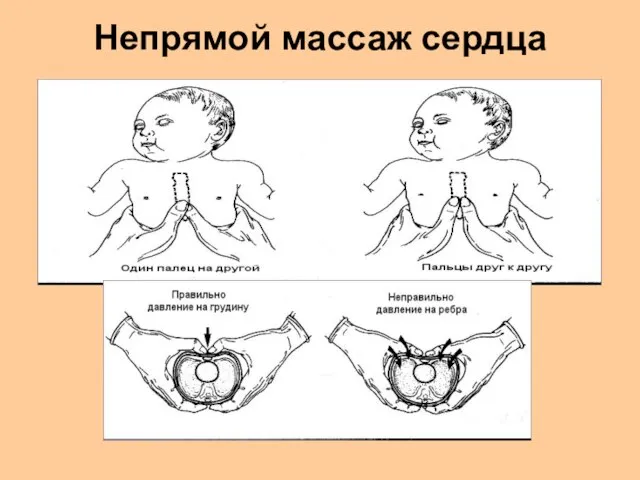
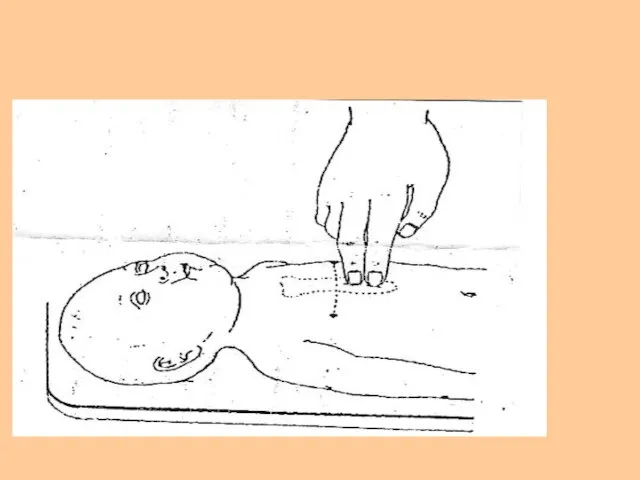
- 47. 1)Мысленно проведите линию, соединяющую соски. Нижняя треть грудины находится как раз под этой линией. 2). Большие
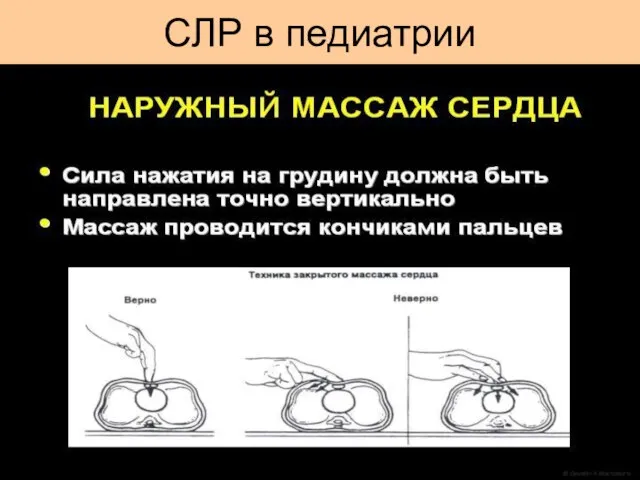
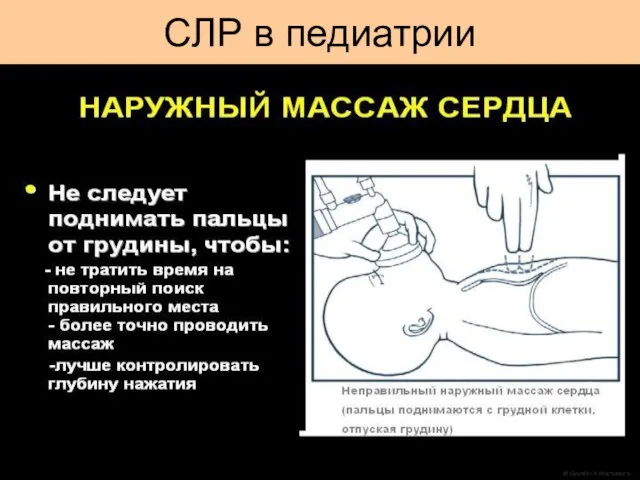
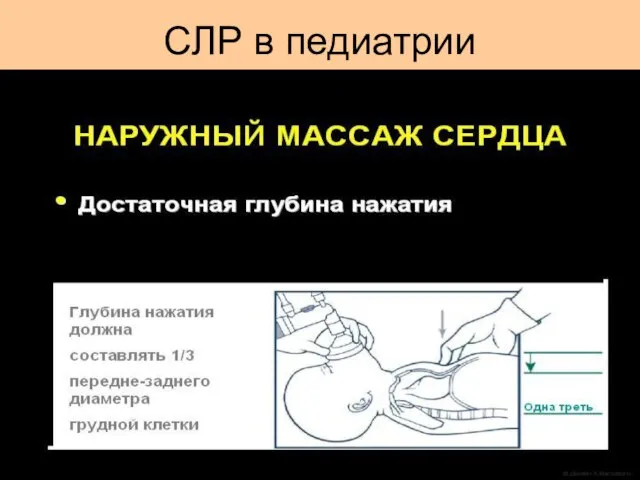
- 48. Непрямой массаж сердца всегда сопровождается ИВЛ. Сила сжатия: 1/3 переднезаднего диаметра грудной клетки. Установите ритм: (3:1)
- 49. Непрямой массаж сердца
- 50. СЛР в педиатрии
- 52. СЛР в педиатрии
- 53. СЛР в педиатрии
- 54. Показания к аппаратной ИВЛ: Требуется пролонгированная ИВЛ. Вентиляция мешком с маской неэффективна (ЧСС, цвет). Требуется непрямой
- 55. Показания для введения адреналина: Адреналин показан, когда ЧСС остается ниже 60 уд/мин, несмотря на адекватную ИВЛ
- 56. Пути введения адреналина: Адреналин предпочтительней вводить внутривенно. Возможно введение в эндотрахеальную трубку (ЭTT), пока не обеспечен
- 57. Критерии эффективности проводимой ИВЛ Экскурсия грудной клетки; Равномерно прослушивается дыхание с обеих сторон; Пассивное выдыхание воздуха;
- 58. Окончание реанимационных мероприятий: если через 10 минут от начала проведения реанимационных мероприятий у ребенка отсутствует сердцебиение,
- 60. Скачать презентацию








































 Простатит. Жалпы түсінік. Эпидемиологиясы
Простатит. Жалпы түсінік. Эпидемиологиясы Клиника МедЛайн. Анкета для опроса
Клиника МедЛайн. Анкета для опроса Оригинальное кинезиотейпирование
Оригинальное кинезиотейпирование Причины конфликтов
Причины конфликтов Ювенильная метахроматическая лейкодистрофия
Ювенильная метахроматическая лейкодистрофия Профилактика инфекционных заболеваний
Профилактика инфекционных заболеваний Перинатология адам өмірінің
Перинатология адам өмірінің Биомеханика костей и мышц
Биомеханика костей и мышц Арнамалы иммундық алдын алу. Вакцинадан кейінгі асқынулардың алдын алу,емдеу және мониторингі
Арнамалы иммундық алдын алу. Вакцинадан кейінгі асқынулардың алдын алу,емдеу және мониторингі Студенческий научный кружок кафедры фармакологии
Студенческий научный кружок кафедры фармакологии Гоноре́я — инфекционное заболевание
Гоноре́я — инфекционное заболевание Профессиональное здоровье педагога
Профессиональное здоровье педагога Эпидемиологиялық әдістің құрылымы
Эпидемиологиялық әдістің құрылымы Комалық шұғыл жағдайда дәрігерге дейінгі көмек көрсетудің алгоритімін студенттерге түсіндіру
Комалық шұғыл жағдайда дәрігерге дейінгі көмек көрсетудің алгоритімін студенттерге түсіндіру Как стать долгожителем
Как стать долгожителем Науқастың функсиональды жағдайын бағалау тыныс алуын, пульсін есептеу,артериялық қысымын өлшеу дағдыларын өз бетінше дамыту
Науқастың функсиональды жағдайын бағалау тыныс алуын, пульсін есептеу,артериялық қысымын өлшеу дағдыларын өз бетінше дамыту Жүректің анатомо-физиологиясы (жүректің өткізгіштік жүйесі)
Жүректің анатомо-физиологиясы (жүректің өткізгіштік жүйесі) Преимущества комбинированной терапии в современном лечении артериальной гипертонии
Преимущества комбинированной терапии в современном лечении артериальной гипертонии Концепция развития психологической службы в системе образования в Российской Федерации
Концепция развития психологической службы в системе образования в Российской Федерации Атопический дерматит
Атопический дерматит Ауруларды зерделеудегі эпидемиологиялық тәсіл. Жұқпалы және паразитарлы ауруларды тіркеу және есепке алу
Ауруларды зерделеудегі эпидемиологиялық тәсіл. Жұқпалы және паразитарлы ауруларды тіркеу және есепке алу Актуальные вопросы периодической аккредитации специалистов здравоохранения. Инструкции выбора образовательного контента
Актуальные вопросы периодической аккредитации специалистов здравоохранения. Инструкции выбора образовательного контента Психопатология. Практическое занятие №3
Психопатология. Практическое занятие №3 Consciousness and Unconscious
Consciousness and Unconscious Ишемическая болезнь
Ишемическая болезнь Первичная профилактика ВПЧ
Первичная профилактика ВПЧ Профилактика послеродовых кровотечений. Активное ведение третьего периода родов
Профилактика послеродовых кровотечений. Активное ведение третьего периода родов Кома. Коматозное состояние
Кома. Коматозное состояние