Содержание
- 2. Группа крови- сочетание нормальных иммунологических и генетических признаков крови, которое наследственно детерминировано и является биологическим свойством
- 3. Антиген — любое вещество, которое организм рассматривает как чужеродное или потенциально опасное и против которого организм
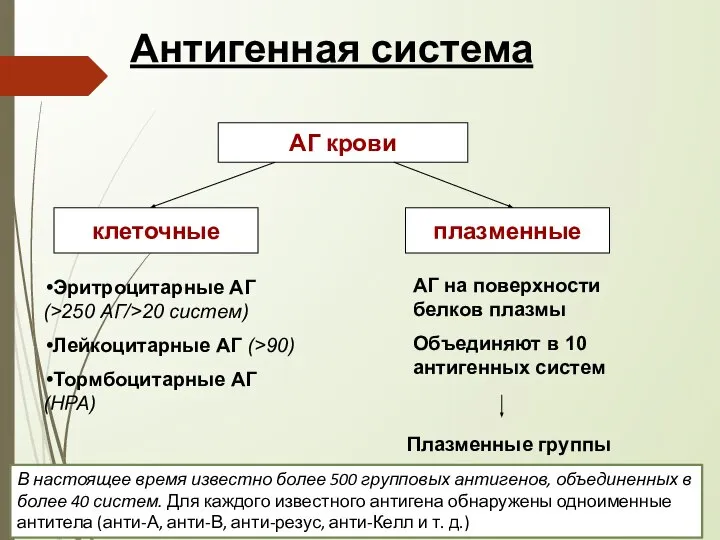
- 4. АГ крови клеточные плазменные Эритроцитарные АГ (>250 АГ/>20 систем) Лейкоцитарные АГ (>90) Тормбоцитарные АГ (НРА) Антигенная
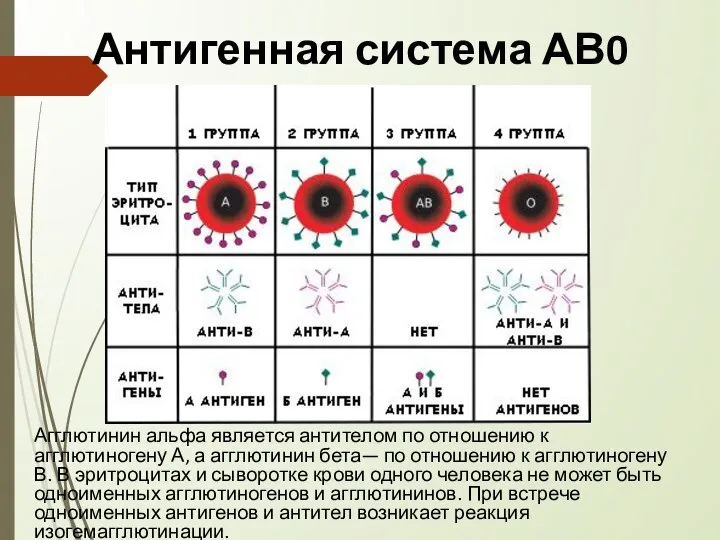
- 5. Антигенная система АВ0 Агглютинин альфа является антителом по отношению к агглютиногену А, а агглютинин бета— по
- 6. Агглютинация Агглютинация эритроцитов совершается в результате реакции антиген-антитело. В мембране эритроцитов есть комплексы, которые имеют антигенные
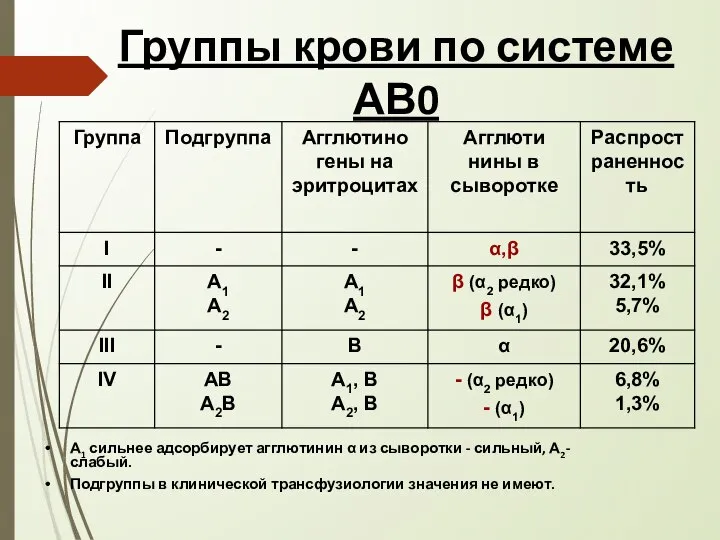
- 7. Группы крови по системе АВ0 А1 сильнее адсорбирует агглютинин α из сыворотки - сильный, А2-слабый. Подгруппы
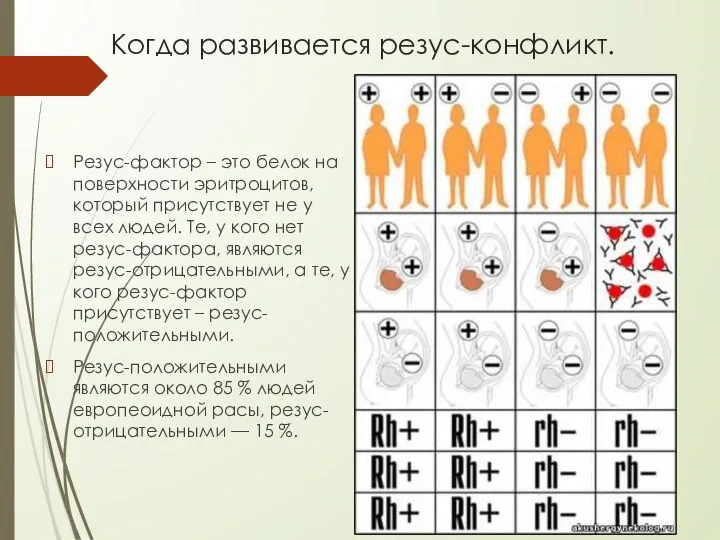
- 8. Когда развивается резус-конфликт. Резус-фактор – это белок на поверхности эритроцитов, который присутствует не у всех людей.
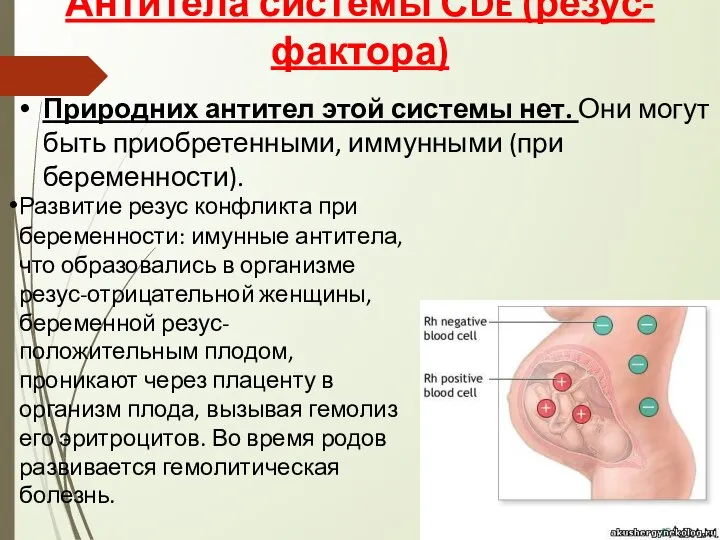
- 9. Антитела системы СDE (резус-фактора) Природних антител этой системы нет. Они могут быть приобретенными, иммунными (при беременности).
- 10. Гемолитическая болезнь плода (ГБП) — состояние плода, вызванное гемолизом эритроцитов, характеризующееся анемией, желтухой и увеличением числа
- 11. Изоиммунизация – это выработка иммунной системой антител в ответ на попадание в организм чужеродных белков-антигенов от
- 12. Факторами риска развития ГБПиН, обуславливающие сенсибилизацию организма женщины являются: • Аборты • Выкидыши • Последующие беременности
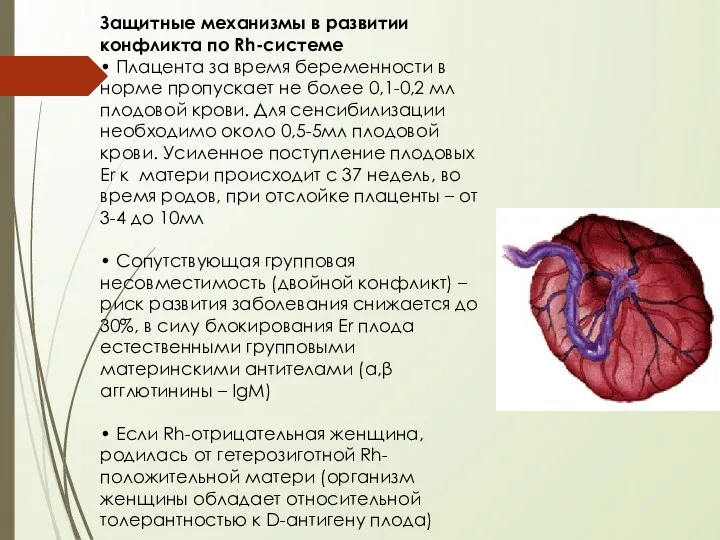
- 13. Защитные механизмы в развитии конфликта по Rh-системе • Плацента за время беременности в норме пропускает не
- 14. Вероятность Rh-отрицательной женщины забеременеть от Rh-положительного мужчины — 85%, при этом вероятность рождения Rh-положительного плода составляет
- 15. Проба Клейхауэра-Бетке Это микроскопическое исследование мазка материнской крови для подсчета в нем фетальных эритроцитов. Метод основан
- 16. Показания к проведению пробы: • отслойка плаценты; • предлежание плаценты; • внутриматочные вмешательства (например, родоразрешение второго
- 17. КЛАССИФИКАЦИЯ ГБПиН Клиническая (Л.С. Персианинова и Г.М. Савельевой) От вида иммунологической несовместимости • По системе резус
- 18. Патогенез ГБП Повторная беременность Rh-положительным плодом вызывает у ранее сенсибилизированной женщины усиленную продукцию антител или «анамнестическую
- 19. Морфологические изменения, характерные для ГБП При вскрытии детей, умерших от ГБП и гемолитической болезни новорожденных (ГБН),
- 20. Морфологические изменения, характерные для плаценты при ГБП Характерный вид и у плаценты: выраженный отек, увеличение размеров.
- 21. Осложнения. При раннем проявлении (на 5—6-м месяце беременности) резус-конфликт может быть причиной преждевременных родов, выкидышей ,
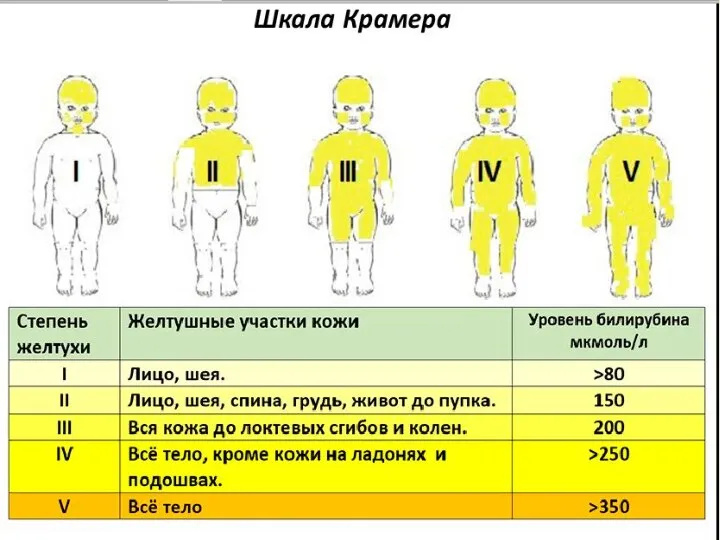
- 22. Основным признаком является желтушная окраска кожи ребенка, возникающая в течение первых суток после рождения. Одновременно с
- 24. На что следует обратить внимание при сборе анамнеза у беременной? 1. Наличие в анамнезе мертворождений в
- 25. На что следует обратить внимание при осмотре? При физикальном исследовании может обратить на себя внимание только
- 26. Диагностика Важную роль в ранней диагностике играет выделение среди беременных группы риска по гемолитической болезни. Основными
- 27. Ультразвуковые маркеры ГБП К ультразвуковым маркерам ГБП относят: • утолщение плаценты более 50 мм при умеренной
- 28. Какой диагностический метод при ГБП наиболее информативен? Еще более точную информацию о состоянии плода может дать
- 29. Действия врача при подозрении на ГБП Пациентке с отягощенным акушерским анамнезом или с титром антител >1:16
- 30. Тактика ведения новорожденного при ГБН Тактика ведения новорожденного при ГБН зависит от многих факторов. Классификация ГБН
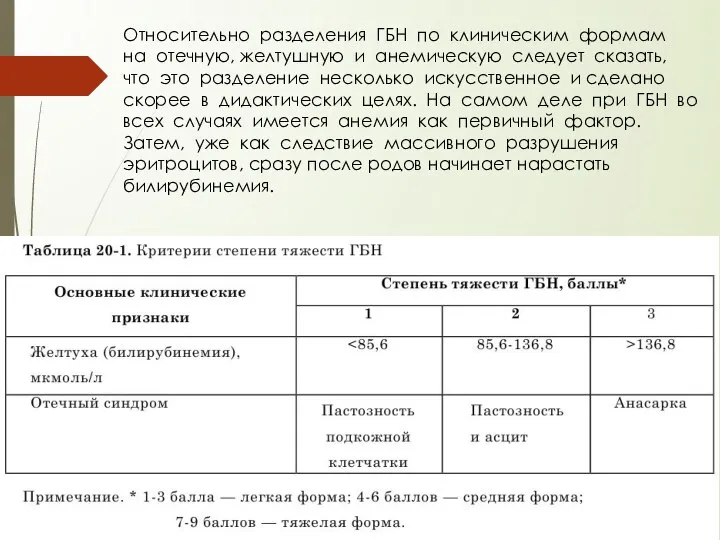
- 31. Относительно разделения ГБН по клиническим формам на отечную, желтушную и анемическую следует сказать, что это разделение
- 32. Методы диагностики ГБН План обследования при подозрении на ГБН включает в себя: • определение группы крови
- 33. Лечение С 28 недель начинается массовый переход эритроцитов крови плода в кровоток матери, что при отсутствии
- 34. Методы лечения применяемые при ГБН Все мероприятия направлены на решение трех главных задач. Это лечение анемии,
- 35. Обычно фототерапию начинают при величинах непрямого билирубина в сыворотке крови на 85-110 мкмоль/л меньше тех, при
- 36. Фенобарбитал, назначенный после рождения, способствует активации образования билирубиндиглюкуронида и улучшению оттока желчи, а значит и уменьшению
- 37. Подбор крови для операции ЗПК Операция ЗПК проводится в 2-х или 3-х кратном объеме циркулирующей крови:
- 38. Компоненты переливаемой крови зависят от вида конфликта: При Rh–несовместимости Переливается эритроцитсодержащая среда резус-отрицательная и СЗП, одногруппная
- 39. Профилактика резус-сенсибилизации. Профилактические мероприятия заключаются в следующем: любое переливание крови производить с учетом резус-принадлежности крови реципиента
- 40. Важно произвести примерный расчет количества доз иммуноглобулина для родовспомогательных учреждений. Принимая во внимание данные литературы, следует
- 41. РЕАБИЛИТАЦИЯ НОВОРОЖДЕННЫХ, ПЕРЕНЕСШИХ ГБПиН • Диспансерное наблюдение 3 месяца • Общий анализ крови в течении первых
- 43. Скачать презентацию
































 Ботуллизм барысында жүргізілетін іс-шаралар алгоритмі және негіздері
Ботуллизм барысында жүргізілетін іс-шаралар алгоритмі және негіздері Первая медицинская помощь при ранах и кровотечениях
Первая медицинская помощь при ранах и кровотечениях Трансгенді өнімдеренің - санитариялық эпидемиологияық бағалануы
Трансгенді өнімдеренің - санитариялық эпидемиологияық бағалануы Опорно-двигательная система
Опорно-двигательная система История логопедии
История логопедии Виды молочных смесей
Виды молочных смесей Электрокардиостимуляция
Электрокардиостимуляция Идиопатическая тромбоцитопеническая пурпура
Идиопатическая тромбоцитопеническая пурпура Обследование больного в клинике внутренних болезней. Жалобы. Анамнез болезни и жизни. Общий осмотр больного
Обследование больного в клинике внутренних болезней. Жалобы. Анамнез болезни и жизни. Общий осмотр больного Местный иммунитет. Введение
Местный иммунитет. Введение Переломы костей
Переломы костей Хроническая болезнь почек
Хроническая болезнь почек Дистрофия (dis- бузилиш, trophe- озиқланиш)
Дистрофия (dis- бузилиш, trophe- озиқланиш) Программы по работе с детьми и родителями, разработанные и реализуемые специалистами ГБОУ ОЦД и К
Программы по работе с детьми и родителями, разработанные и реализуемые специалистами ГБОУ ОЦД и К Как сберечь здоровье?
Как сберечь здоровье? Организация работы специализированных и линейных бригад скорой помощи
Организация работы специализированных и линейных бригад скорой помощи Аналептиктер мен анальгетиктерді басқа дәрілермен бірге қолдану кезіндегі өзара әсерлесуінің ерекшеліктері
Аналептиктер мен анальгетиктерді басқа дәрілермен бірге қолдану кезіндегі өзара әсерлесуінің ерекшеліктері Имплантируемые кардиовертер-дефибрилляторы
Имплантируемые кардиовертер-дефибрилляторы Теория межкультурной коммуникации
Теория межкультурной коммуникации Дифтерия у детей
Дифтерия у детей Аутоімунний тиреоїдит
Аутоімунний тиреоїдит Психологический тренинг. Поиск выхода из трудной жизненной ситуации
Психологический тренинг. Поиск выхода из трудной жизненной ситуации Основы онкологии
Основы онкологии Маскүнемдік дегеніміз не
Маскүнемдік дегеніміз не Метод контрольных вопросов
Метод контрольных вопросов Диагностика гестозов
Диагностика гестозов Карло Урбани – человек, впервые бросивший вызов коронавирусу
Карло Урбани – человек, впервые бросивший вызов коронавирусу Жыныстық жетілу бұзылысының патоморфологиясы
Жыныстық жетілу бұзылысының патоморфологиясы