Содержание
- 2. Особенности патологии коренного населения тропиков: 1) Разнообразие болезней; 2) Высокая интенсивность передачи инфекций и инвазий; 3)
- 3. Особенности патологии отдельных органов и систем: 1) Заболевания С/С системы: ГБ, ИБС - редко, эндомиокардиальный фиброз,
- 4. Влияние жаркого климата на организм. нарушение терморегулирующих механизмов; нарушение регуляции водно-электролитного баланса; 3) нарушение сердечно-сосудистой регуляции.
- 5. Лейшманиозы (LEISHMANIOSIS) — группа протозойных трансмиссивных болезней человека и животных, вызываемых различными видами рода Leishmania, характеризующаяся
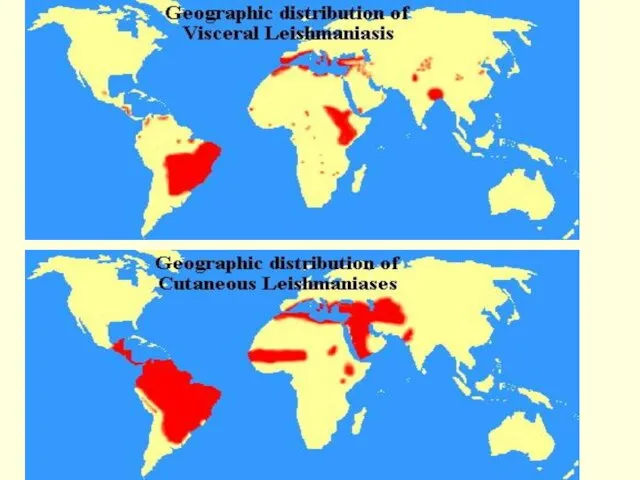
- 6. - Л. распространены в 88 странах мира. - В 32 странах ― Л. подлежат обязательной регистрации.
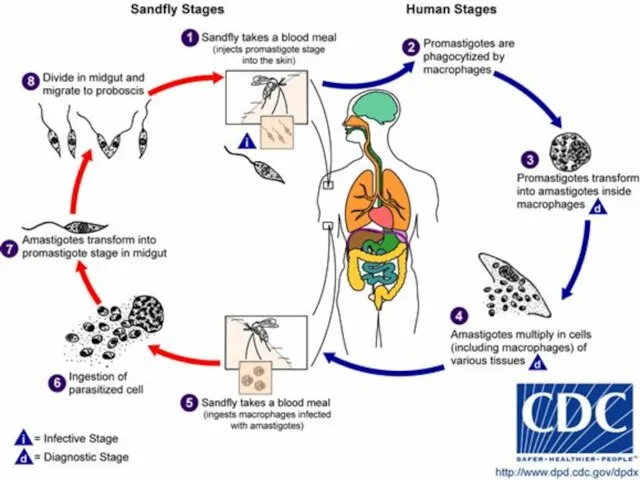
- 7. Этиология. Возбудители различных форм Л. имеют значительное морфологическое сходство. Тип – Protozoa, Род ― Leishmania. Виды
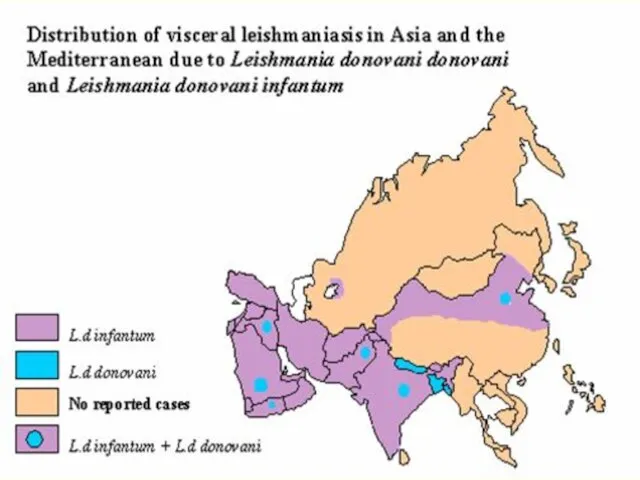
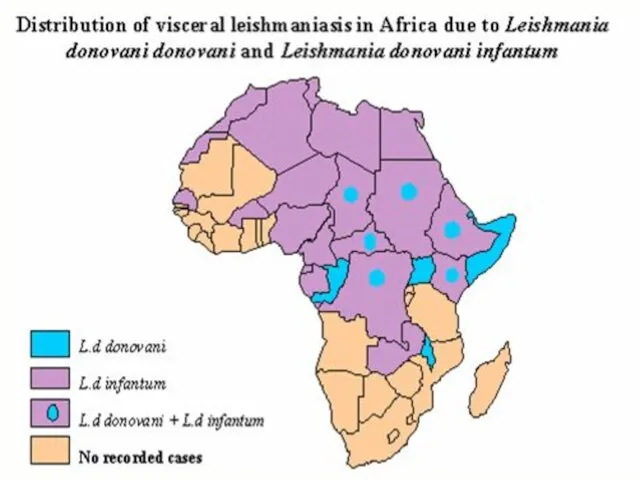
- 8. В мире 90% случаев висцерального лейшманиоза возникают в Юго-Восточной, Центральной Азии, Средиземноморье, Судане и Бразилии, а
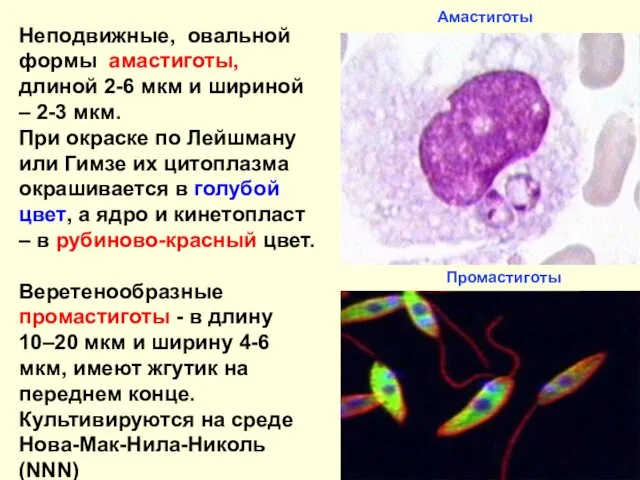
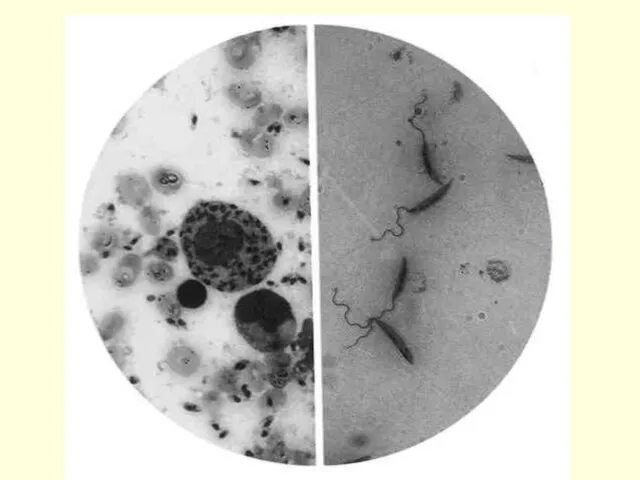
- 9. Амастиготы Промастиготы Неподвижные, овальной формы амастиготы, длиной 2-6 мкм и шириной – 2-3 мкм. При окраске
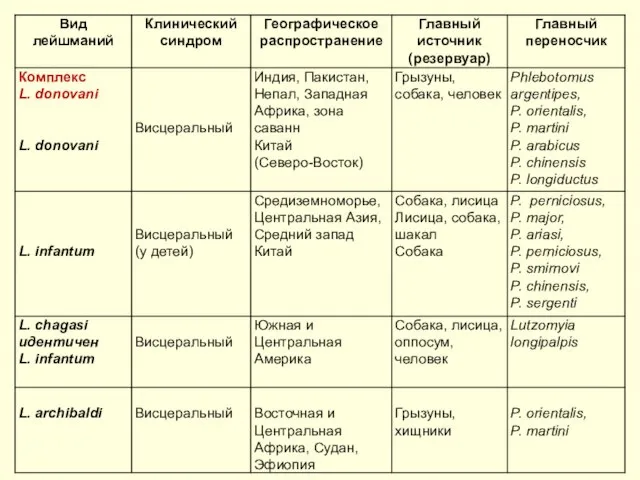
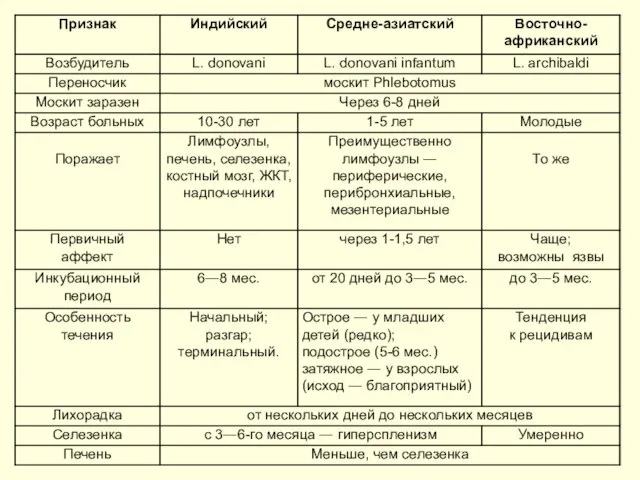
- 15. Классификация В55 Лейшманиозы (Leishmanioses) В55.0 Лейшманиоз висцеральный (Leishmaniosis visceralis). По видам: ― антропонозный ― индийский ВЛ
- 16. В настоящее время с учетом особенностей возбудителя, клинических проявлений, географического распространения, эпидемиологических факторов выделяют следующие основные
- 17. В55.1 Лейшманиоз кожи В55.2 Лейшманиоз кожи и слизистых По видам: ― лейшманиоз Старого Света (болезнь Боровского):
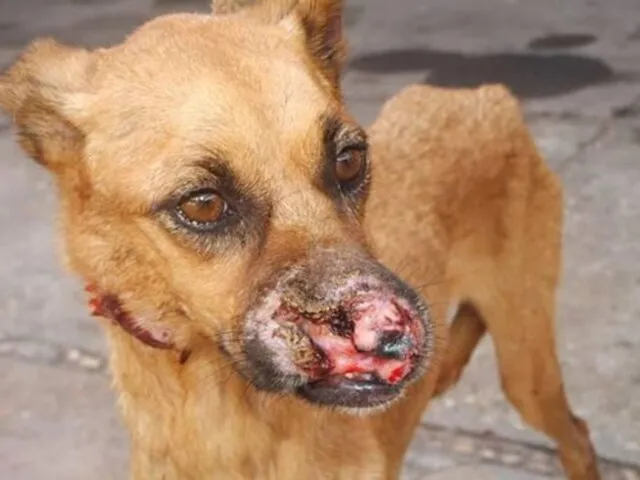
- 18. Кожный лейшманиоз (Leishmaniosis cutanea): Кожный лейшманиоз Старого Света (антропонозный и зоонозный подтипы): а) Антропонозный кожный лейшманиоз
- 19. Кожный лейшманиоз Нового Света: Leishmania mexicana: L. m. mexicana ― мексиканский кожный лейшманиоз («Язва Чиклеро»); L.
- 21. Эпидемиология. Источник инфекции и резервуар при висцеральном лейшманиозе ― собаки, а также дикие животные из семейства
- 22. Наиболее активные очаги висцерального лейшманиоза в Китае, Индии, Бангладеш, Иране, Ираке, Турции, в странах побережья Средиземного
- 27. Висцеральный лейшманиоз (Leishmaniosis visceralis) - природно-очаговая трансмиссивная протозойная болезнь, вызываемая особым видом простейших (Leishmania) при заражении
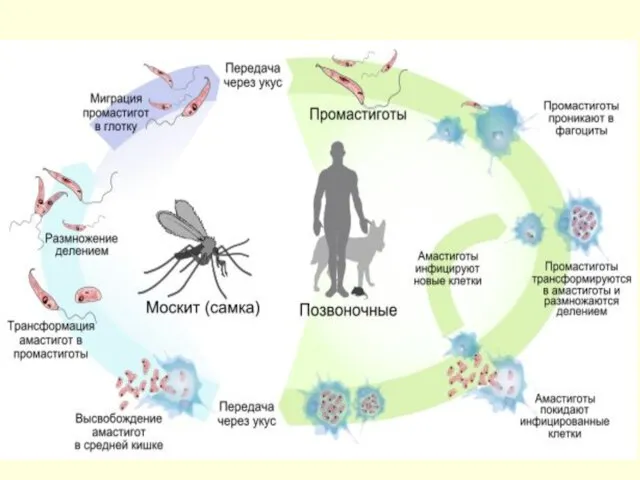
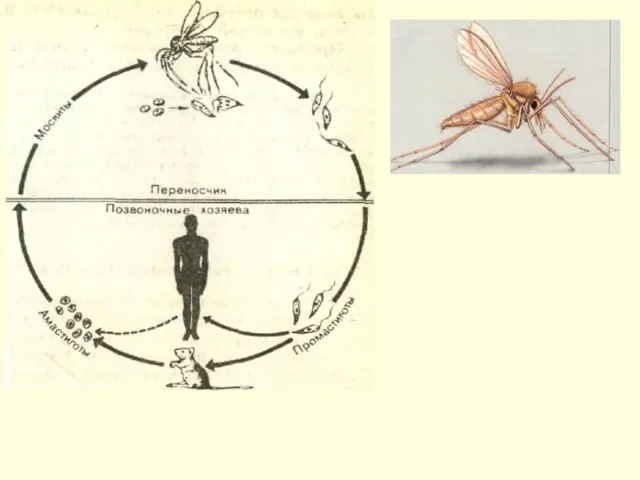
- 28. Патогенез. 1. Воротами инфекции служит кожа. На месте укуса через несколько дней (или недель) возникает небольшая
- 29. 4. В органах СМФ - некротические и дегенеративные процессы, скопления лейшманий, разрастание соединительной ткани. Поражение кроветворных
- 30. Индийский висцеральный лейшманиоз (Leishmania donovani) – черная болезнь, лихорадка дум-дум. Источник ― больной человек, переносчики —
- 31. Клиника. Инкубационный период - от 3 недель до 1 года (редко до 2–3 лет) и в
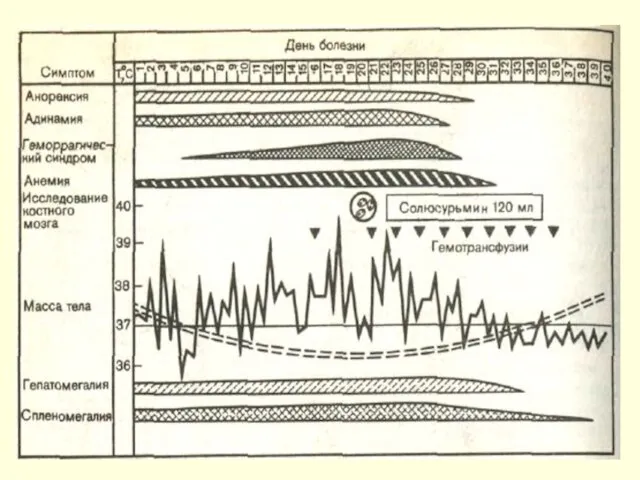
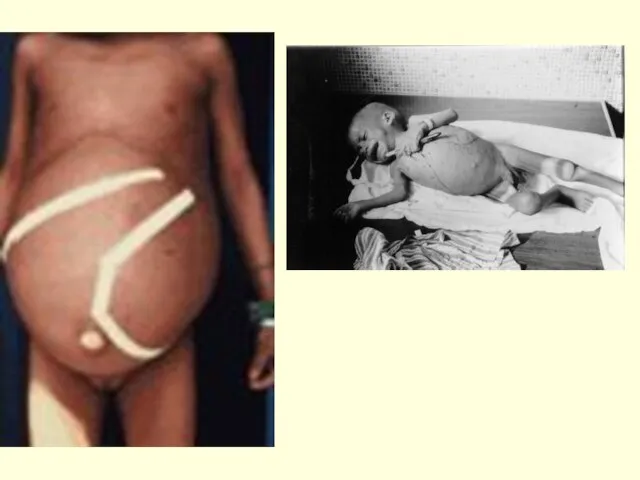
- 32. В период разгара: Лихорадка ― кардинальный симптом висцерального лейшманиоза. Температурная кривая волнообразная. Подъемы температуры тела до
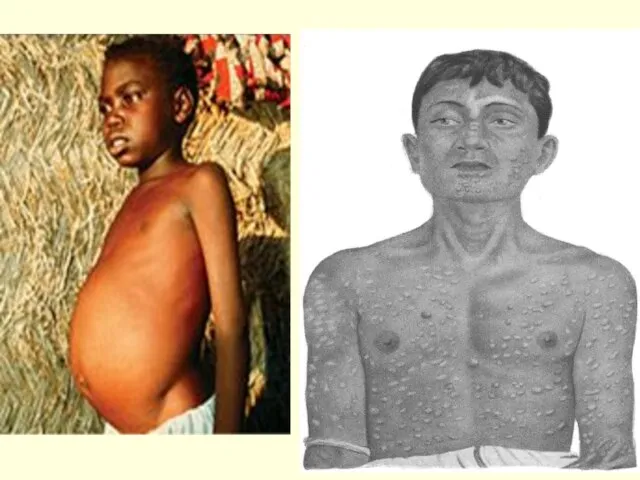
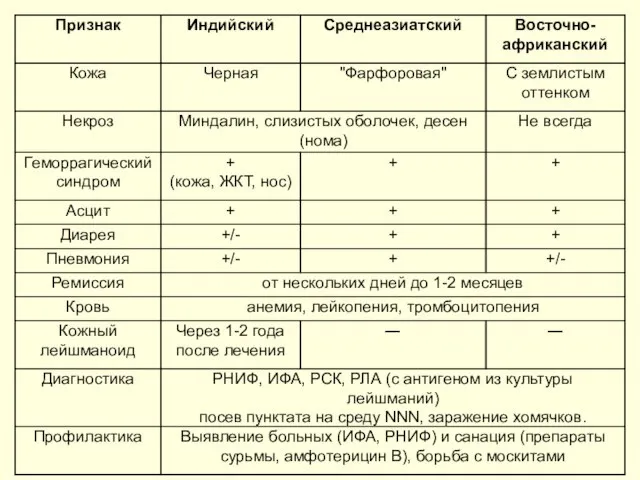
- 33. Л/узлы не увеличены в отличие от других форм Л-зов Кожные покровы постепенно приобретают темный, почти черный
- 35. У 5-10% — кожный лейшманоид - это узелковые и (или) пятнистые высыпания, папилломы, появляющиеся через 1-2
- 37. Прогноз всегда неблагоприятный при тяжелых и осложненных формах, особенно при отсутствии своевременного лечения, болезнь часто заканчивается
- 38. Диагностика. Диагноз подтверждается паразитологически (мазок, толстая капля). Самый надежный метод ― изучение пунктатов костного мозга. Посев
- 39. Дифференциальный диагноз проводится с лимфогранулематозом, малярией, гриппом, тифами, лейкозом, сепсисом, бруцеллезом и др. Осложнения — пневмонии,
- 40. Помощь в постановке диагноза в эндемичных очагах оказывает простейшая реакция на выявление гипергаммаглобулинемии, присутствующей у больных
- 41. Средиземноморско-среднеазиатский висцеральный лейшманиоз (Leishmania donovani infantum) – детский лейшманиоз, детский кала-азар. - Зооноз. Переносчик - москиты
- 42. - В странах Южной Европы (Испания, Италия, Португалия, Франция и др.) и Северной Африки прогрессивно возрастает
- 43. Клиника. Клиническая картина средиземноморско-среднеазиатского и индийского ВЛ во многом сходна. Наиболее существенными особенности: отсутствие кожного лейшманоида;
- 44. Острая форма редкая, чаще - у детей младшего возраста. Характеризуется бурным течением и без лечения или
- 45. Хроническая форма ― самая частая. ― Более легкое течение. ― Преимущественно у детей старшего возраста, реже
- 46. Диагноз и дифференциальный диагноз. Диагноз основывается на эпиданамнезе (пребывание в эндемичном районе) и клинической картине. Лабораторное
- 47. Африканский висцеральный лейшманиоз (Leishmania archibaldi) – восточно-африканский кала-азар Источник ― дикие грызуны и хищники. Переносчики ―
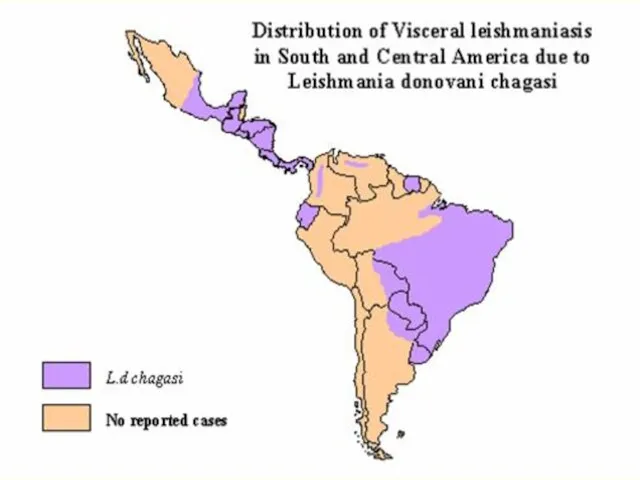
- 51. Висцеральный лейшманиоз Нового Света Американский (южно-американский) висцеральный лейшманиоз (Leishmania chagasi, идентичен L. infantum) Эпидпроцесс сходен с
- 52. Лечение. Для лечения висцерального лейшманиоза применяют препараты 5-валентной сурьмы (по схеме, 10-20-30 дн.): Солюсурмин (Solusurminuin) Пентостам
- 53. Лечение посткалаазарного кожного лейшманоида такое же, но курс ― до 4 мес. Патогенетическая терапия и профилактика
- 54. Профилактика и мероприятия в очаге. Раннее выявление, изоляция, госпитализация и лечение больных. Выявление и лечение или
- 56. Скачать презентацию





































 Истинная и ложная гипертрофия
Истинная и ложная гипертрофия Санитарно - эпидемиологический режим. Инфекционная безопасность в ЛПУ
Санитарно - эпидемиологический режим. Инфекционная безопасность в ЛПУ Целиакия. Общие сведения
Целиакия. Общие сведения Злокачественные опухоли ротовой полости
Злокачественные опухоли ротовой полости Болезнь Паркинсона
Болезнь Паркинсона Проводящая система сердца. Синдром Вольфа-Паркинсона-Уайта. Синдром Лауна-Генона-Левине. Синдром Клерка-Леви-Кристеско
Проводящая система сердца. Синдром Вольфа-Паркинсона-Уайта. Синдром Лауна-Генона-Левине. Синдром Клерка-Леви-Кристеско Дорсопатия туралы түсінік
Дорсопатия туралы түсінік Возрастные особенности органов слуха
Возрастные особенности органов слуха Что я знаю о своей профессии. Кто такая медицинская сестра?
Что я знаю о своей профессии. Кто такая медицинская сестра? Антимикобактериальные, противовирусные средства
Антимикобактериальные, противовирусные средства Профилактика послеоперационной спаечной
Профилактика послеоперационной спаечной 12 орталық қалалық клиникалық аурухананы санитарлық - гигиеналық тексеру
12 орталық қалалық клиникалық аурухананы санитарлық - гигиеналық тексеру Вірус Зіка
Вірус Зіка Гашишты нашақорлық
Гашишты нашақорлық Такие разные дети. Эпилепсия
Такие разные дети. Эпилепсия Основы клинической биохимии
Основы клинической биохимии Пневмония
Пневмония Путь к успеху: что делать, если ждёт экзамен?
Путь к успеху: что делать, если ждёт экзамен? Мозговой штурм
Мозговой штурм Аппаратные анастомозы
Аппаратные анастомозы БЛХ. Болезни щитовидной железы
БЛХ. Болезни щитовидной железы Возрастная психология
Возрастная психология Диета и правильное питание для девушек при тренировках в тренажерном зале
Диета и правильное питание для девушек при тренировках в тренажерном зале Противогрибковые и противовирусные средства
Противогрибковые и противовирусные средства Мотивирование родителей с детьми с синдромом ДЦП на занятие и улучшение показателей здоровья ребёнка
Мотивирование родителей с детьми с синдромом ДЦП на занятие и улучшение показателей здоровья ребёнка Як можна зберегти здоров’я в умовах сучасної екології. Франція
Як можна зберегти здоров’я в умовах сучасної екології. Франція Гипокси́я
Гипокси́я Кровяное давление: история методов его измерения
Кровяное давление: история методов его измерения