Содержание
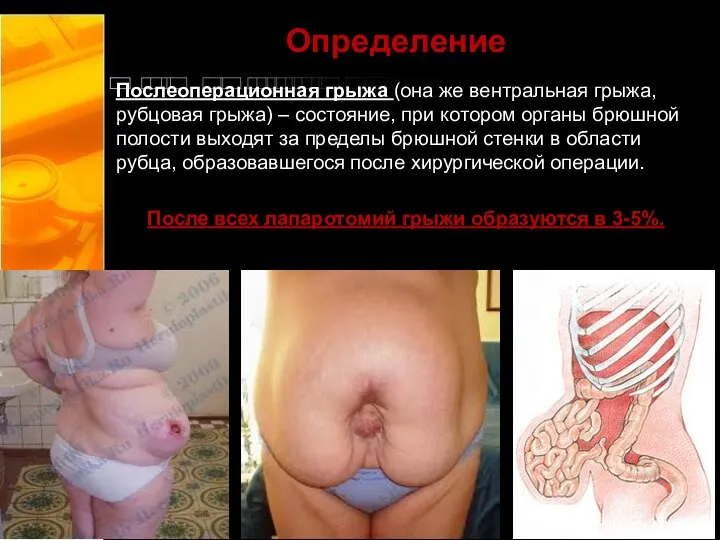
- 2. Определение Послеоперационная грыжа (она же вентральная грыжа, рубцовая грыжа) – состояние, при котором органы брюшной полости
- 3. Причины появления послеоперационной грыжи Послеоперационная грыжа является следствием ранее выполненного оперативного вмешательства. Основная причина- это расхождения
- 4. Предрасполагающие факторы развития вентральных грыж Избыточная масса тела Пожилой и старческий возраст Бронхит, пневмония после операции
- 5. Наиболее часто послеоперационными грыжами осложняются операции, проведенные в экстренном или срочном порядке. В этом случае у
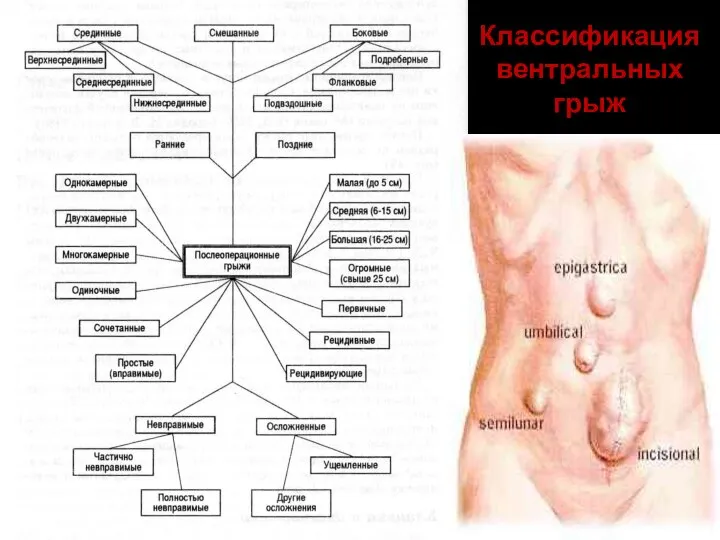
- 6. Классификация послеоперационных грыж Егиев В. Н., 2002 г.: Малые (занимают 1 область передней брюшной стенки) Средние
- 7. Классификация вентральных грыж
- 8. Классификация МКБ-10 K43.0 Грыжa передней брюшной стенки без гaнгрены: вызывaющaя непроходимость, ущемленнaя, невпрaвимaя, стрaнгуляционнaя K43.1 Грыжа
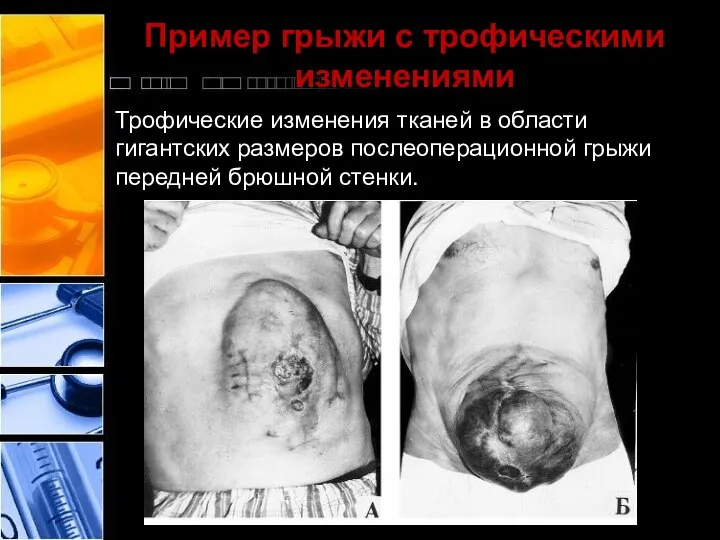
- 9. Пример грыжи с трофическими изменениями Трофические изменения тканей в области гигантских размеров послеоперационной грыжи передней брюшной
- 10. SWR-классификация Пример формирования диагноза: Гангренозная грыжа передней брюшной стенки с острой кишечной непроходимостью (2 рецидив), расположенная
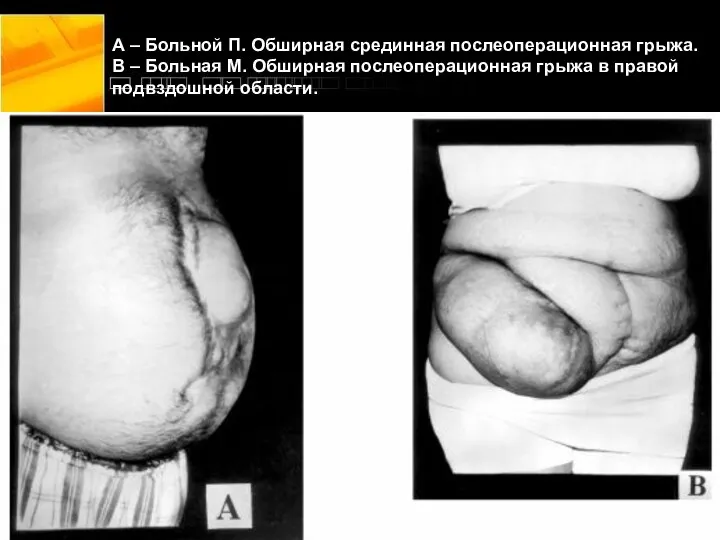
- 11. А – Больной П. Обширная срединная послеоперационная грыжа. В – Больная М. Обширная послеоперационная грыжа в
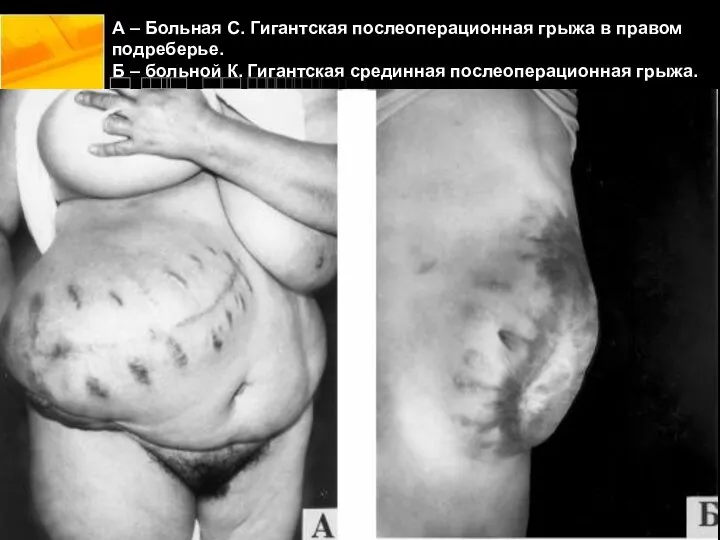
- 12. А – Больная С. Гигантская послеоперационная грыжа в правом подреберье. Б – больной К. Гигантская срединная
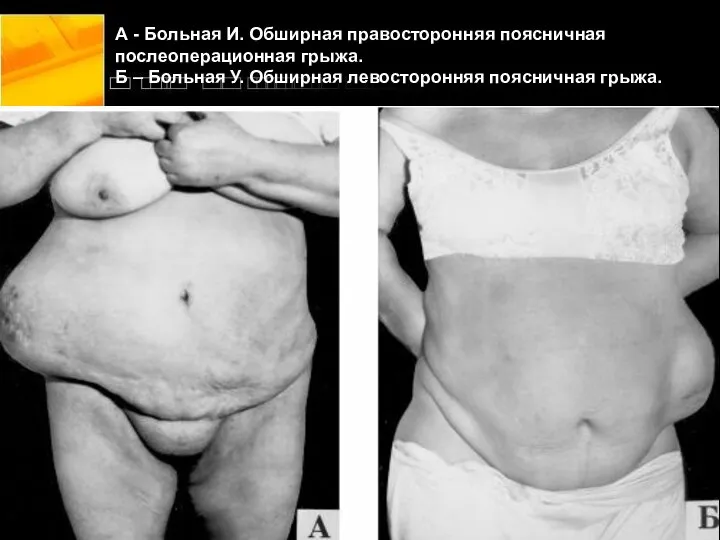
- 13. А - Больная И. Обширная правосторонняя поясничная послеоперационная грыжа. Б – Больная У. Обширная левосторонняя поясничная
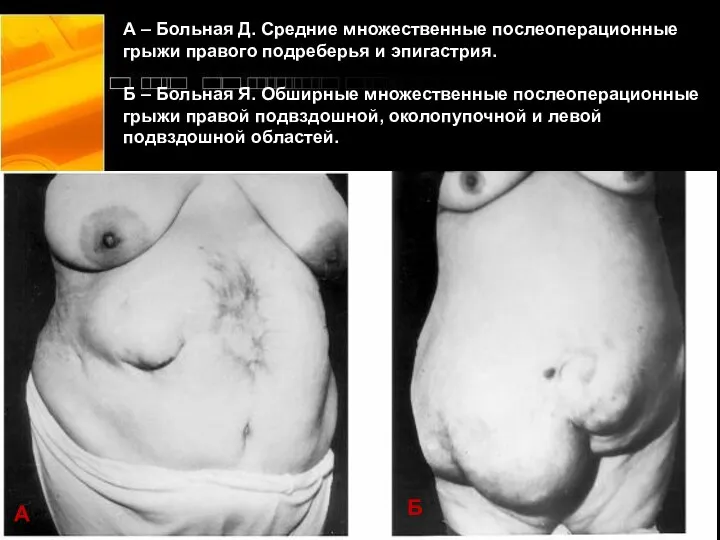
- 14. А – Больная Д. Средние множественные послеоперационные грыжи правого подреберья и эпигастрия. Б – Больная Я.
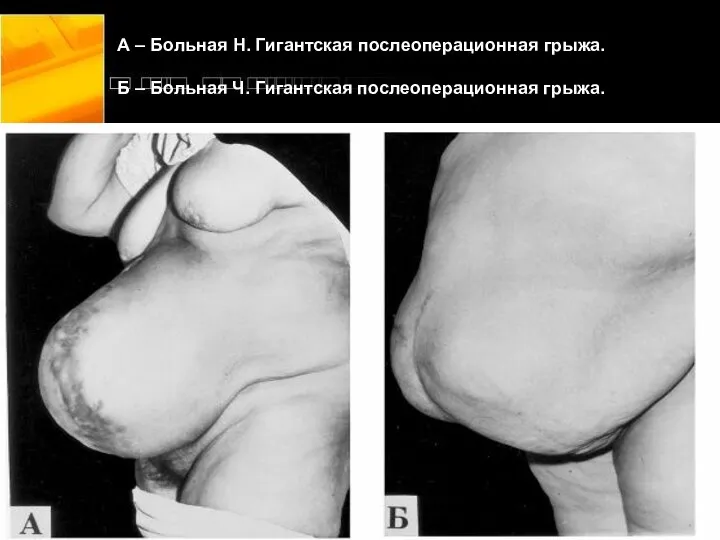
- 15. А – Больная Н. Гигантская послеоперационная грыжа. Б – Больная Ч. Гигантская послеоперационная грыжа.
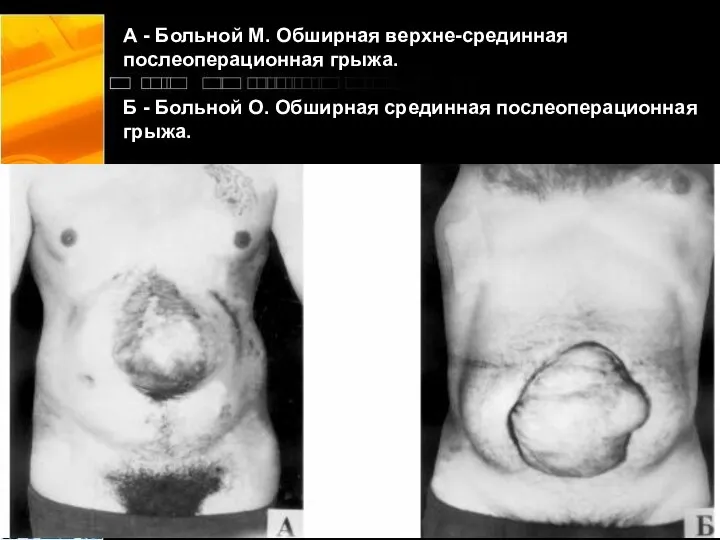
- 16. А - Больной М. Обширная верхне-срединная послеоперационная грыжа. Б - Больной О. Обширная срединная послеоперационная грыжа.
- 17. Симптомы вентральных грыж Определяется выпячивание в области послеоперационного рубца, увеличивающееся при натуживании и в положении стоя,
- 18. Осложнения послеоперационных грыж Основными осложнениями послеоперационной грыжи являются: Нарушение стула Кишечная непроходимость Ущемление грыжи Новообразования грыжи
- 19. Осложнения грыж Ущемление Паховые – 57,3% Бедренные – 31% Пупочные – 6% Грыжи белой линии –
- 20. Клиника ущемления грыжи Резкая боль. Невправимость. Напряжение и увеличение размеров. Отрицательный симптом «кашлевого толчка». Симптомы ОКН.
- 21. Методы лечения Только хирургически!!! (герниопластика) Устранение грыжи и пластика грыжевых ворот собственными тканями - натяжная пластика.
- 22. Оперативное лечение 1 этап Оперативный доступ: Широкие окаймляющие разрезы с полным иссечением послеоперационных рубцов, излишков кожи
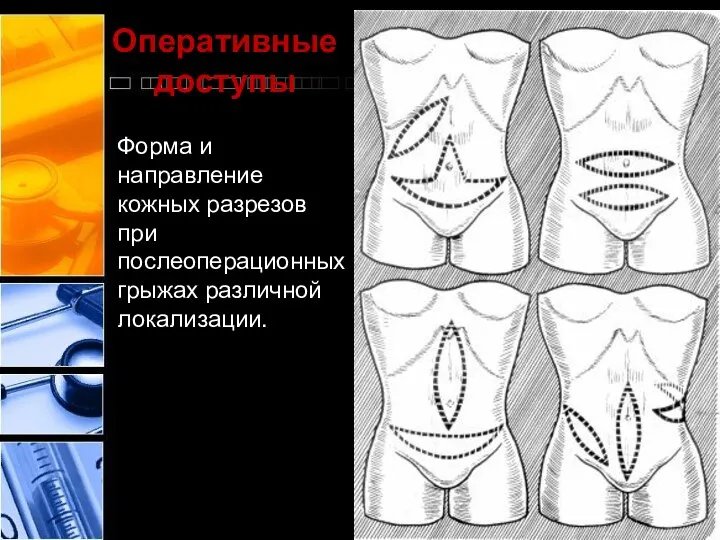
- 23. Оперативные доступы Форма и направление кожных разрезов при послеоперационных грыжах различной локализации.
- 24. Оперативное лечение 2 этап- Вскрытие грыжевого мешка и отделение органов брюшной полости от его стенок. Операции
- 25. Иссечение грыжевого мешка При обширных и гигантских послеоперационных грыжах грыжевой мешок нецелесообразно иссекать полностью, так как
- 26. Мобилизация и иссечение краёв грыжевых ворот Грыжевые ворота при послеоперационных грыжах обычно имеют неправильную форму, могут
- 27. Ушивание послеоперационной раны Производят после тщательного промывания антисептическим раствором. Это позволяет удалить свободно лежащие кусочки жировой
- 28. Пластика брюшной стенки Аутопластика Аллопластика Среди аутопластических методов оперативного лечения послеоперационных грыж наибольшее распространение получили фасциально-апоневротическая
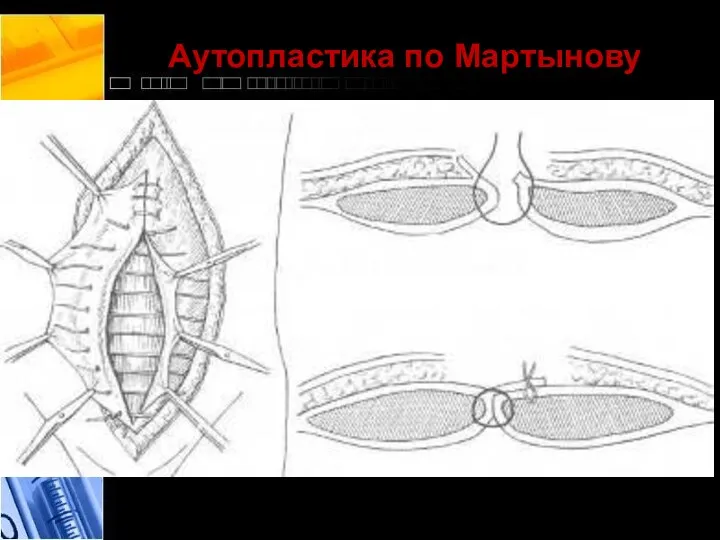
- 29. Аутопластика по Мартынову
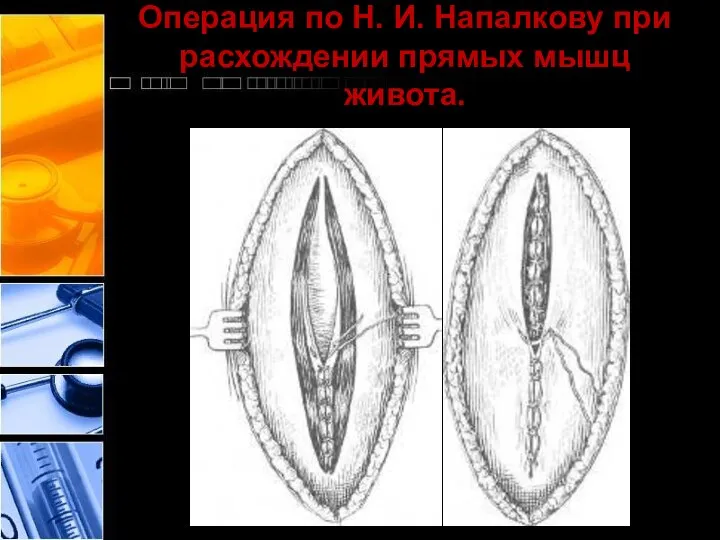
- 30. Операция по Н. И. Напалкову при расхождении прямых мышц живота.
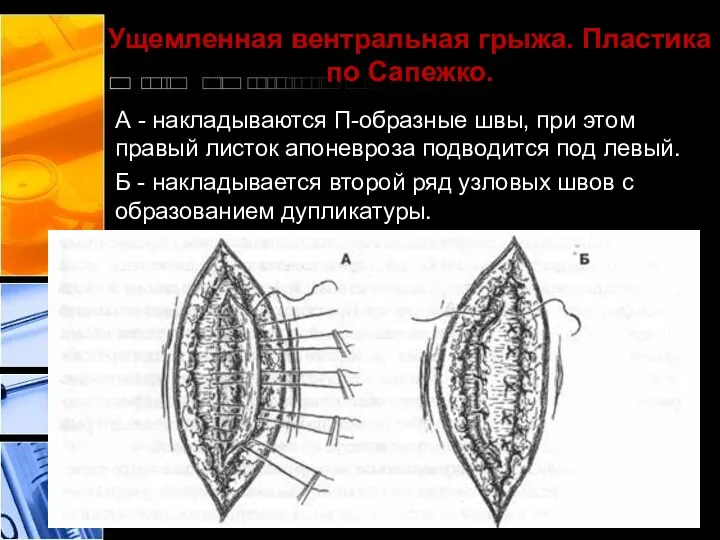
- 31. Ущемленная вентральная грыжа. Пластика по Сапежко. А - накладываются П-образные швы, при этом правый листок апоневроза
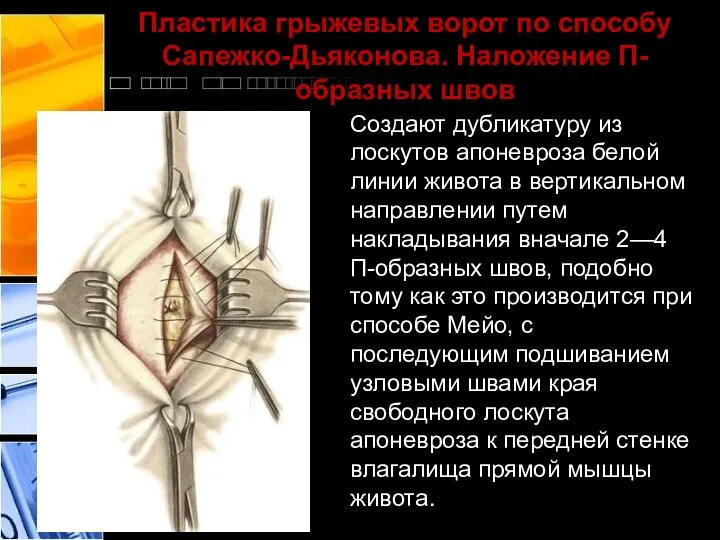
- 32. Пластика грыжевых ворот по способу Сапежко-Дьяконова. Наложение П-образных швов Создают дубликатуру из лоскутов апоневроза белой линии
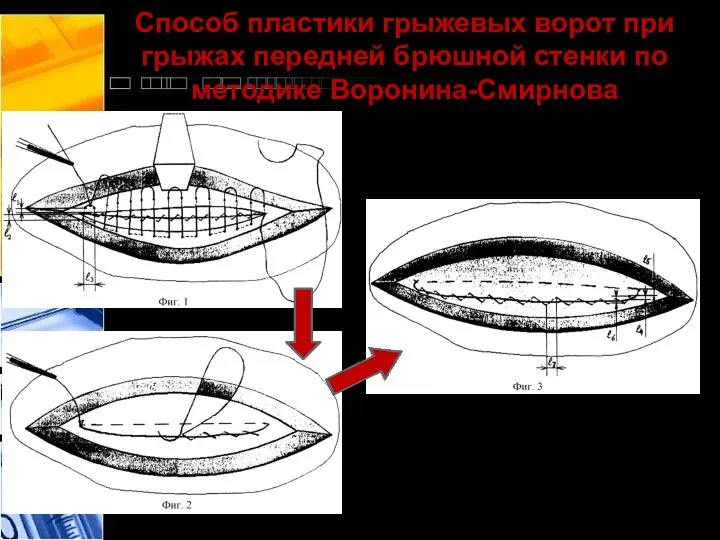
- 33. Способ пластики грыжевых ворот при грыжах передней брюшной стенки по методике Воронина-Смирнова
- 34. Аллопластические способы операций С использованием трансплантатов При послеоперационных вентральных грыжах в каждом конкретном случае предусматривают максимально
- 35. Способ 1 («Onlay-техника») Укрепление грыжевых ворот производят подшиванием трансплантата поверх аутопластики. Края грыжевого дефекта сшивают узловыми
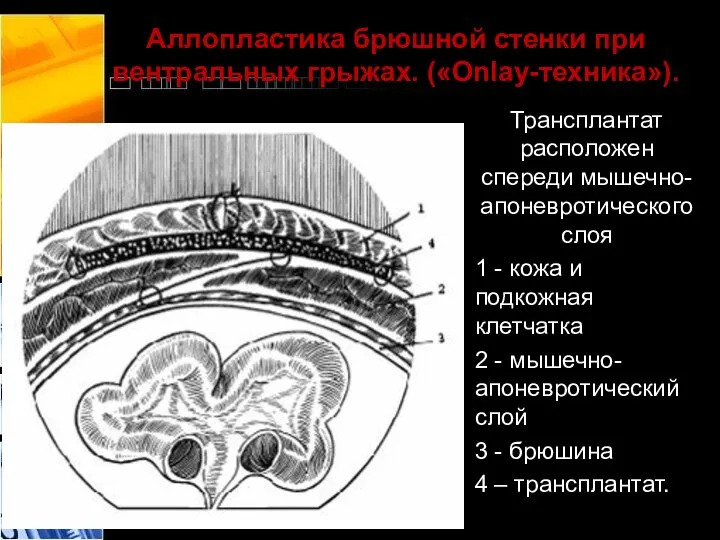
- 36. Аллопластика брюшной стенки при вентральных грыжах. («Onlay-техника»). Трансплантат расположен спереди мышечно-апоневротического слоя 1 - кожа и
- 37. Аллопластика брюшной стенки при вентральных грыжах. («Onlay-техника»).
- 38. Способ 2 («Inlay-техника») С помощью трансплантата укрепляют широкую площадь брюшной стенки изнутри, между брюшиной и мышечным
- 39. Аллопластика брюшной стенки при вентральных грыжах. «Inlay-техника» Трансплантат расположен позади мышечно-апоневротического слоя 1 – кожа и
- 40. Способ 3 («Sublay- техника») Этот способ применяют в тех случаях, когда свести швами края грыжевых ворот
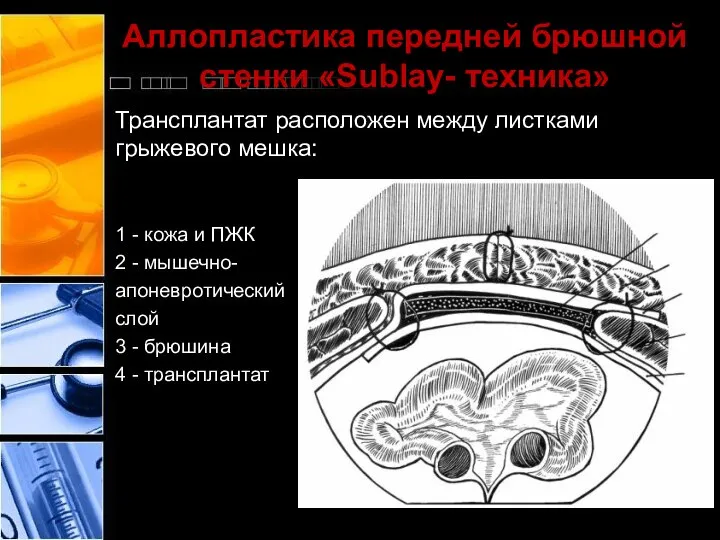
- 41. Аллопластика передней брюшной стенки «Sublay- техника» Трансплантат расположен между листками грыжевого мешка: 1 - кожа и
- 42. Осложнения послеоперационного периода Ранний послеоперационный период: Нагноение раны Пневмония Скопление серозной жидкости Тромбофлебит нижних конечностей Поздний
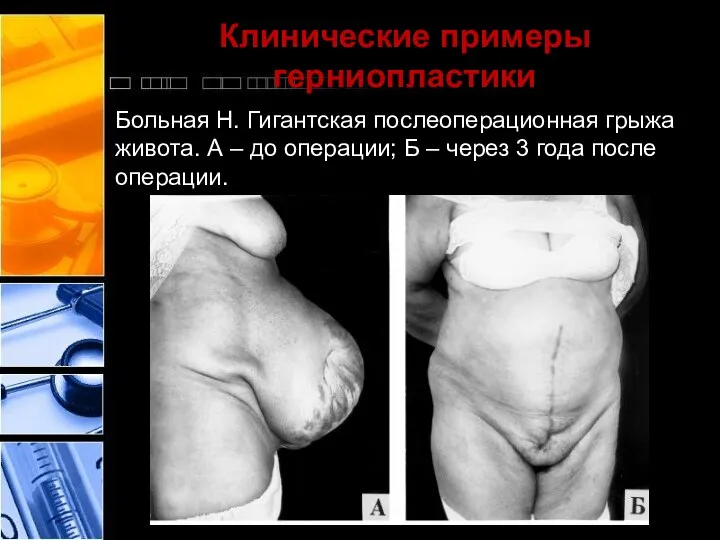
- 43. Клинические примеры герниопластики Больная Н. Гигантская послеоперационная грыжа живота. А – до операции; Б – через
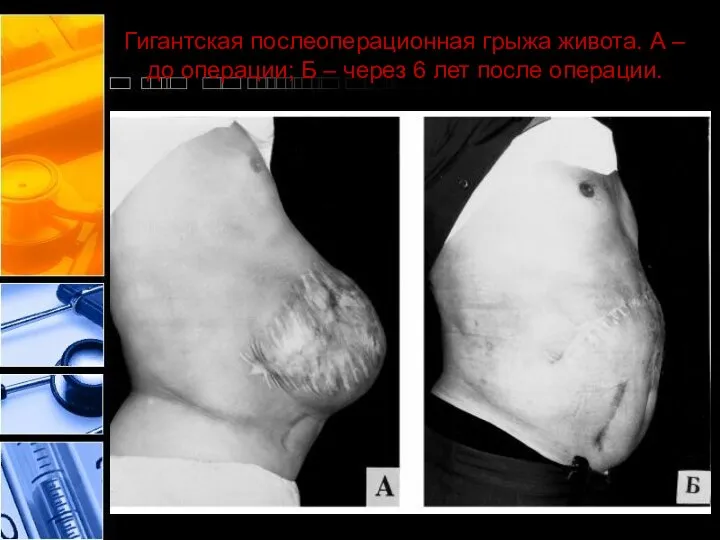
- 44. Гигантская послеоперационная грыжа живота. А – до операции; Б – через 6 лет после операции.
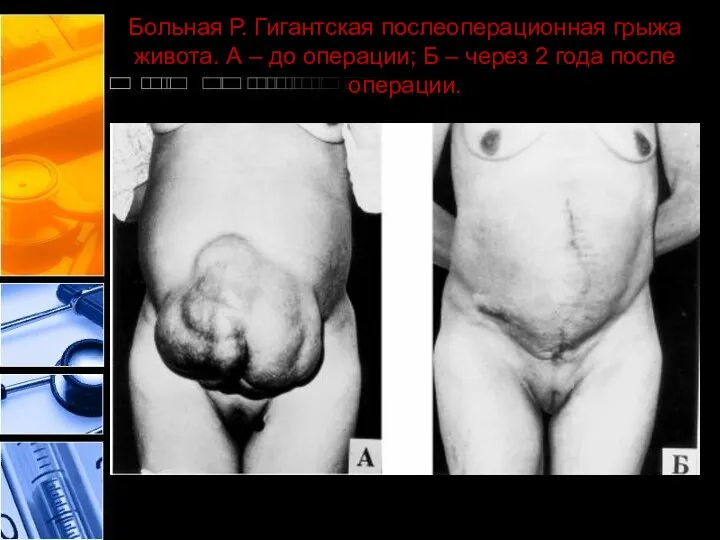
- 45. Больная Р. Гигантская послеоперационная грыжа живота. А – до операции; Б – через 2 года после
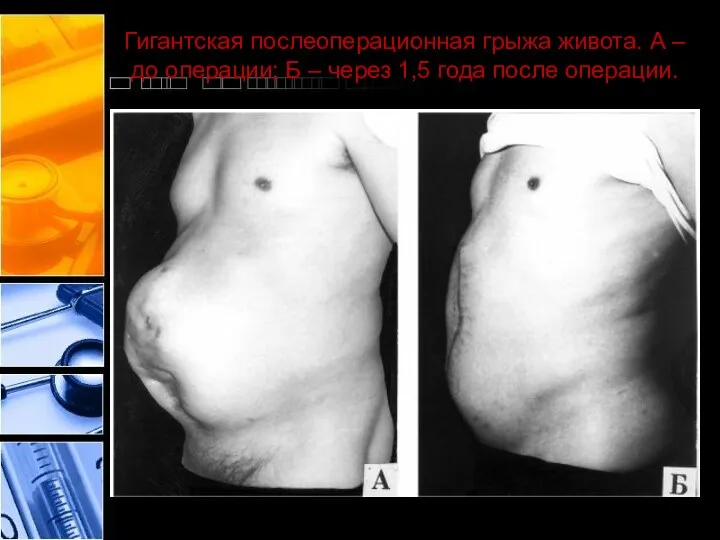
- 46. Гигантская послеоперационная грыжа живота. А – до операции; Б – через 1,5 года после операции.
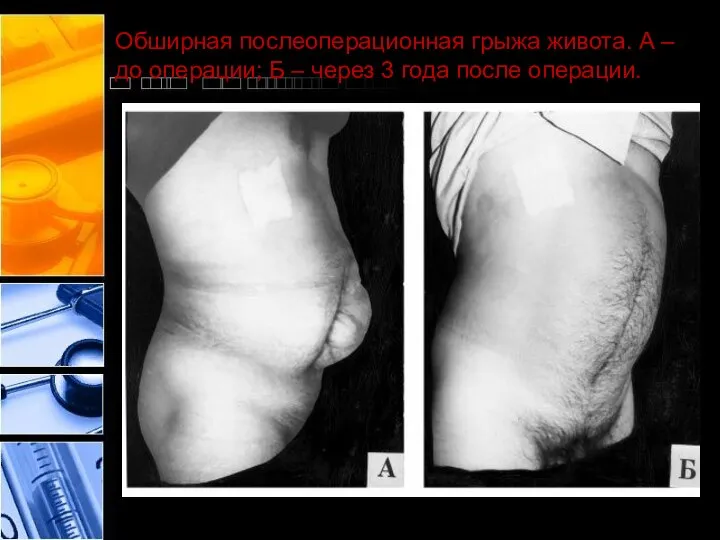
- 47. Обширная послеоперационная грыжа живота. А – до операции; Б – через 3 года после операции.
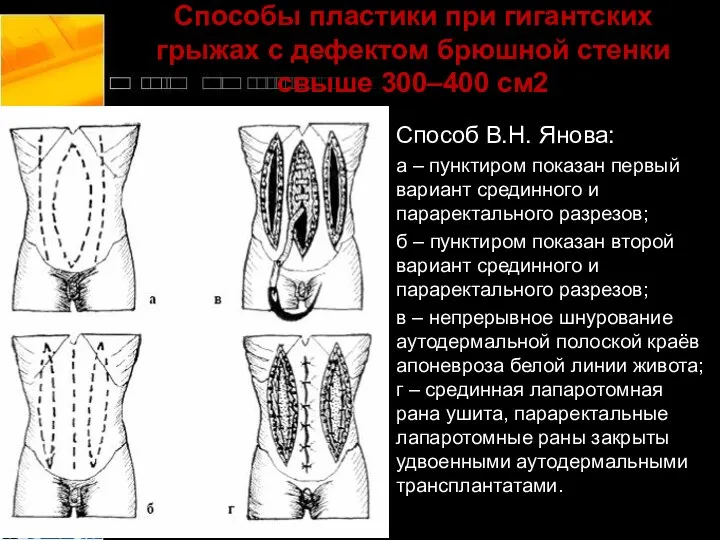
- 48. Способы пластики при гигантских грыжах с дефектом брюшной стенки свыше 300–400 см2 Способ В.Н. Янова: а
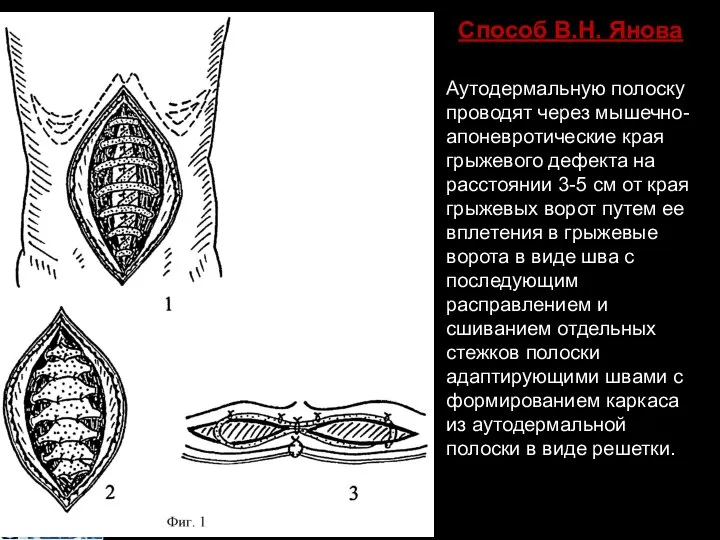
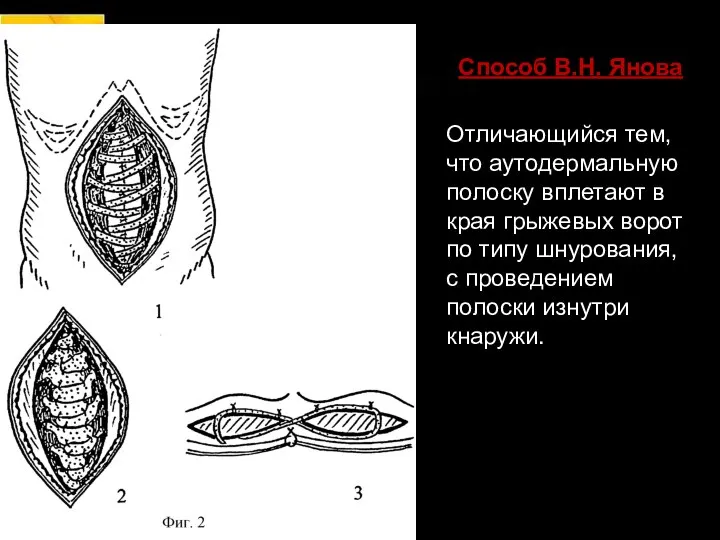
- 49. Способ В.Н. Янова Аутодермальную полоску проводят через мышечно-апоневротические края грыжевого дефекта на расстоянии 3-5 см от
- 50. Способ В.Н. Янова Отличающийся тем, что аутодермальную полоску вплетают в края грыжевых ворот по типу шнурования,
- 51. Лапароскопическая герниопластика Метод лапароскопичского лечения грыж заключается в проведении операции с использованием небольшого доступа (в виде
- 53. Скачать презентацию

























 Малая группа
Малая группа Інновації у лікуванні та профілактиці гострих респіраторних вірусних інфекцій у дітей
Інновації у лікуванні та профілактиці гострих респіраторних вірусних інфекцій у дітей Опий. Структура и направленность действия его алкалоидов. Классификация препаратов НА по происхождению
Опий. Структура и направленность действия его алкалоидов. Классификация препаратов НА по происхождению Учение об инфекции патогенность и вирулентность микробов
Учение об инфекции патогенность и вирулентность микробов Диагностические критерии и клиническая картина детского аутизма
Диагностические критерии и клиническая картина детского аутизма Босанған әйелдің гигиена және диетасы
Босанған әйелдің гигиена және диетасы Полимирезді тізбекті реакция (ПТР)
Полимирезді тізбекті реакция (ПТР) Противошоковые мероприятия на госпитальном этапе при сочетанной травме
Противошоковые мероприятия на госпитальном этапе при сочетанной травме Врожденные пороки сердца. Недостаточность кровообращения
Врожденные пороки сердца. Недостаточность кровообращения Виды имплантатов
Виды имплантатов Физиологическое и психологическое развитие подростков
Физиологическое и психологическое развитие подростков Первая доврачебная помощь при внезапных заболеваниях
Первая доврачебная помощь при внезапных заболеваниях Лучевая диагностика травматических повреждений
Лучевая диагностика травматических повреждений Иммунологические методы исследования в ветеринарии
Иммунологические методы исследования в ветеринарии Қан кетудің диагностикасы және дәрігерге дейінгі көмек
Қан кетудің диагностикасы және дәрігерге дейінгі көмек Основные почечные синдромы
Основные почечные синдромы Увага
Увага Молекулярная онкология
Молекулярная онкология janssaya
janssaya Эмбриогенез нервной системы. Основные этапы
Эмбриогенез нервной системы. Основные этапы Твоё здоровье в твоих руках
Твоё здоровье в твоих руках Опорно-двигательный аппарат. Первая помощь при травмах
Опорно-двигательный аппарат. Первая помощь при травмах Гигиена кожи
Гигиена кожи Изучение причин возникновения и профилактика пищевых отравлений и инфекционных заболеваний
Изучение причин возникновения и профилактика пищевых отравлений и инфекционных заболеваний Эндокринные заболевания у детей
Эндокринные заболевания у детей Глаукома
Глаукома Патоморфологическая характеристика пищевода Барретта
Патоморфологическая характеристика пищевода Барретта Гигиена рук в клинической практике
Гигиена рук в клинической практике