Содержание
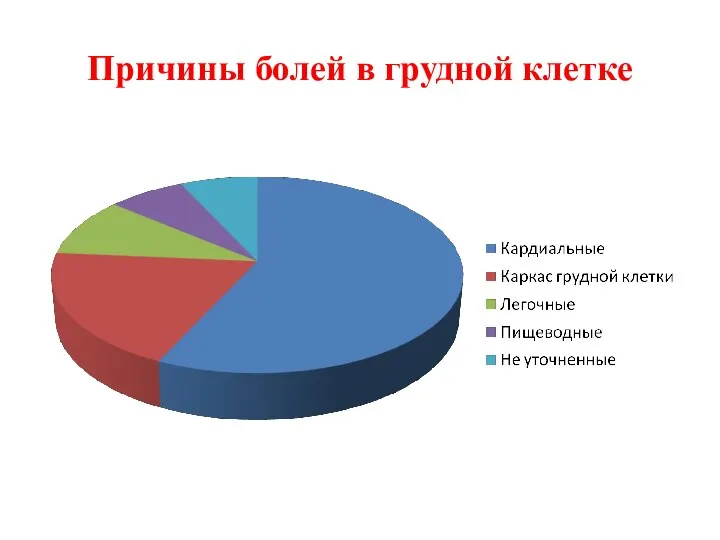
- 2. Причины болей в грудной клетке
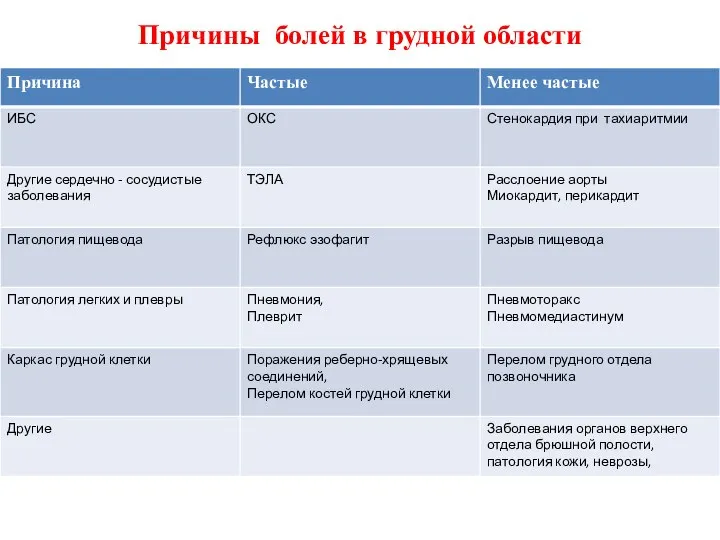
- 3. Причины болей в грудной области
- 4. При физикальном осмотре Подкожная эмфизема вокруг шеи - пневмоторакс. Тошнота или рвота → боль в груди,
- 5. Заболевания пищевода Боль острая и тупая, нередко распирающая. Чаще связана с приёмом пищи; часто усиливается в
- 6. Плеврит Боль в начале заболевания острая колющая, по мере накопления жидкости в плевральной полости - тупая.
- 7. Перикардит Боль острая и тупая разной интенсивности. Нарастает постепенно, на высоте процесса (при появлении выпота) может
- 8. Расслоение аорты Боль очень интенсивная, нередко имеющая волнообразный характер. Начало молниеносное, чаще на фоне артериальной гипертензии
- 9. Тромбоэмболия лёгочной артерии Боль острая, интенсивная нередко с развитием шока и, как правило, на фоне выраженной
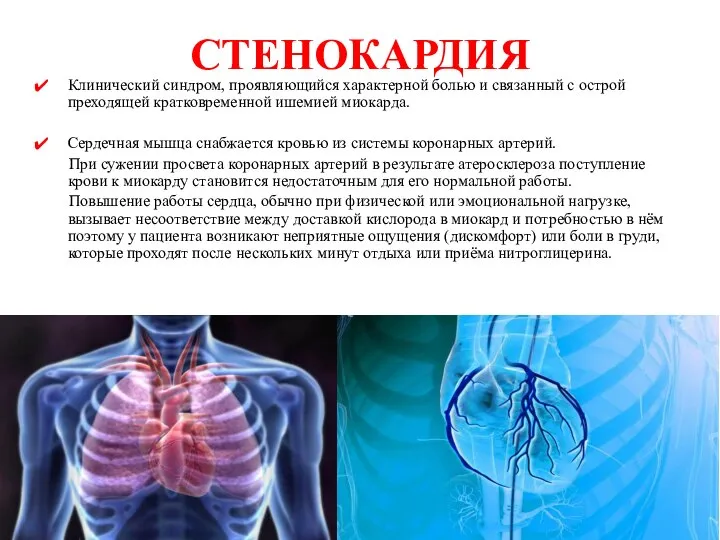
- 10. СТЕНОКАРДИЯ Клинический синдром, проявляющийся характерной болью и связанный с острой преходящей кратковременной ишемией миокарда. Сердечная мышца
- 11. ОБЯЗАТЕЛЬНЫЕ ВОПРОСЫ Локализация боли? Характер боли? Иррадиация боли? Для стенокардии более типична сжимающая, давящая боль, локализующаяся
- 12. ОСМОТР И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ Визуальная оценка кожных покровов: бледность, гипергидроз Исследование пульса (правильный, неправильный), подсчет ЧСС.
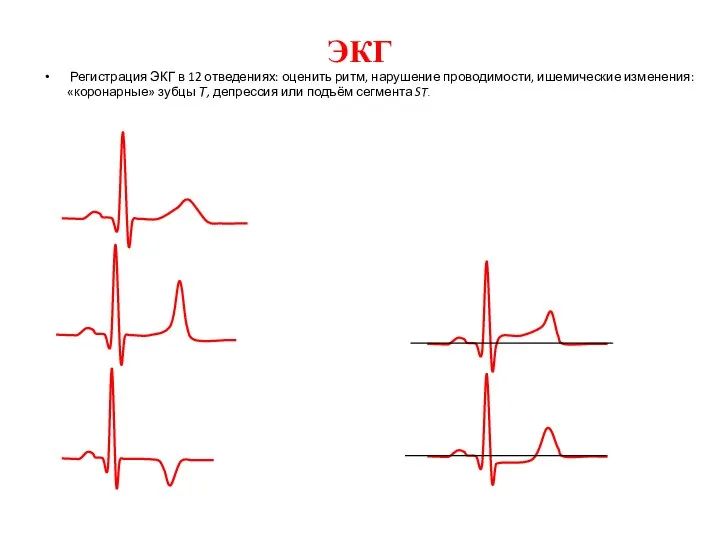
- 13. ЭКГ Регистрация ЭКГ в 12 отведениях: оценить ритм, нарушение проводимости, ишемические изменения: «коронарные» зубцы Т, депрессия
- 15. Стенокардия стабильная
- 16. Стенокардия нестабильная
- 17. Лечение Цель - предотвращение развития некроза миокарда путём уменьшения его потребности в кислороде и улучшения коронарного
- 18. При вазоспастической стенокардии Блокаторы кальциевых каналов короткого действия: Нифедипин 10 мг S/L. Антиангинальный эффект обусловлен расширением
- 20. Острый коронарный синдром Собирательное понятие включающее в себя: Нестабильную стенокардию Инфаркт миокарда без подъема сегмента ST
- 21. Инфаркт миокарда Клиническое состояние, обусловленное некрозом участка сердечной мышцы в результате нарушения её кровоснабжения. Боль, как
- 22. Инфаркт миокарда Классификация По клиническому течению различают следующие варианты: Болевой Абдоминальный (чаще боли в эпигастрии, тошнота,
- 23. Инфаркт миокарда Особенности физикального осмотра Оценка общего состояния и жизненно важных функций: сознания, дыхания, кровообращения. Визуальная
- 24. Инфаркт миокарда ОСЛОЖНЕНИЯ Нарушения сердечного ритма и проводимости (Экстрасистолия, желудочковая тахикардия, АВ блокады). Острая сердечная недостаточность
- 25. Инфаркт миокарда лечение Исключить физическую и эмоциональную нагрузку Положение больного - лёжа с приподнятым головным концом
- 26. При подъеме сегмента ST Тромболитическая терапия (только через периферические вены): Стрептокиназа - 1,5 млн ME, вводится
- 27. Без подъема сегмента ST или есть противопоказания для тромболитической терапии Нитраты: внутривенно капельно Нитроглицерин - 10
- 28. Главные отделы правой коронарной артерии с соответствующими бассейнами кровоснабжения и ЭКГ изменения при их гипоперфузии.
- 29. Инфаркт миокарда правого желудочка Острая сердечная недостаточность (правожелудочковая). На ЭКГ: Q , элевация ST, (-) T
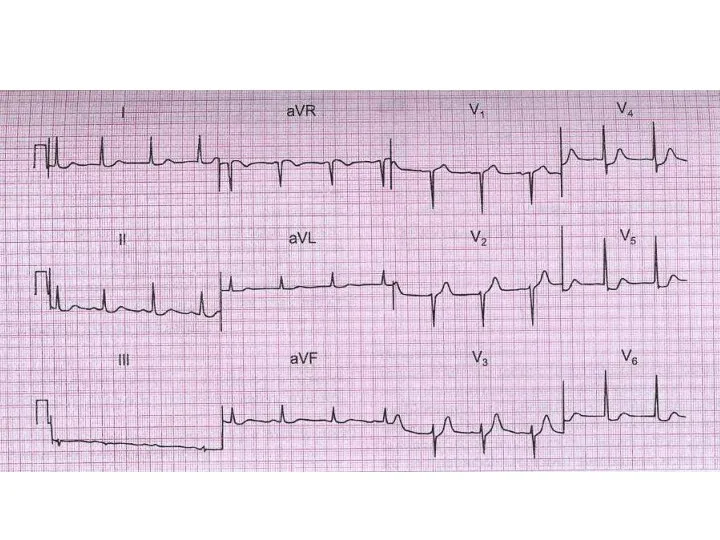
- 30. Инфаркт миокарда левого желудочка Острая сердечная недостаточность (левожелудочковая). На ЭКГ: Q , элевация ST, (-) T
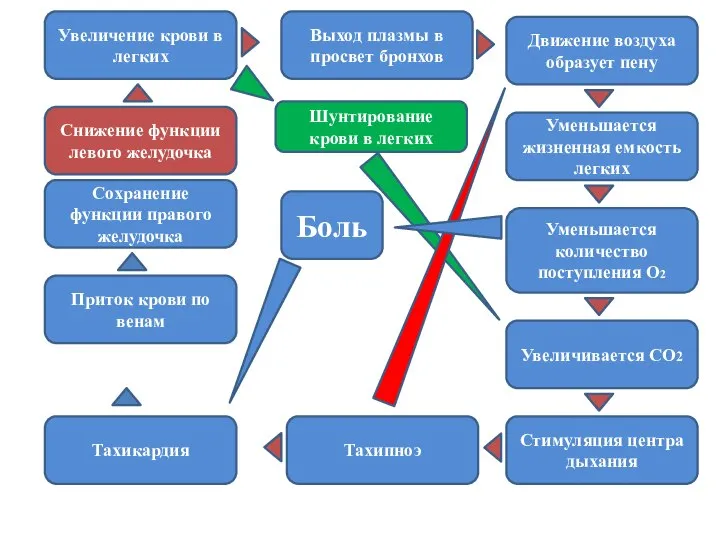
- 31. Снижение функции левого желудочка Увеличение крови в легких Выход плазмы в просвет бронхов Движение воздуха образует
- 32. Отек легких (кардиогенный) Лечение Цель: купировать психоэмоциональную и физическую нагрузку, снизить ЧД и ЧСС, адекватно обезболить,
- 33. Отек легких ( не кардиогенный) Лечение Цель: обеспечить транспорт кислорода Положение пациента: сидя или лежа с
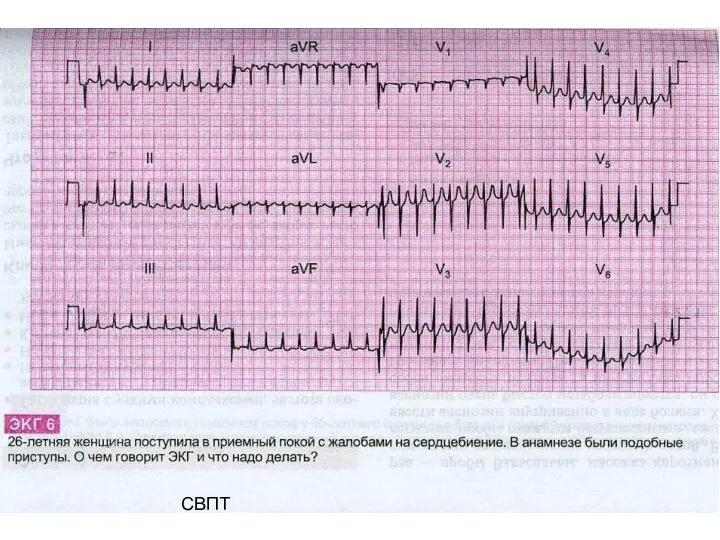
- 34. СВПТ
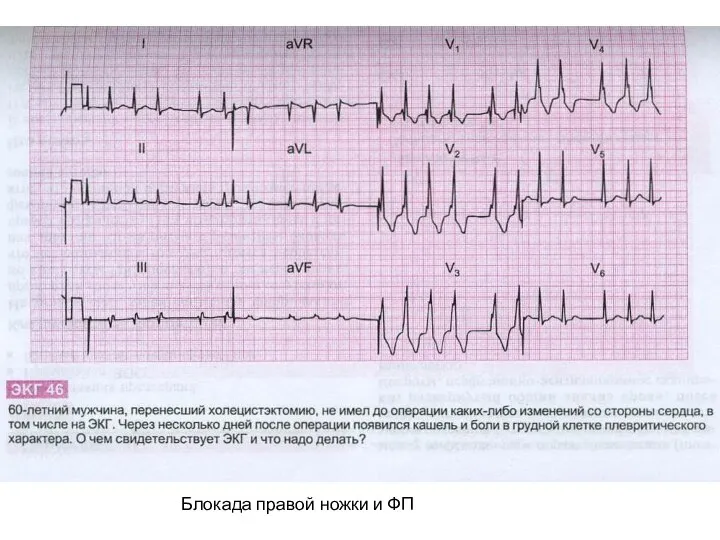
- 35. Блокада правой ножки и ФП
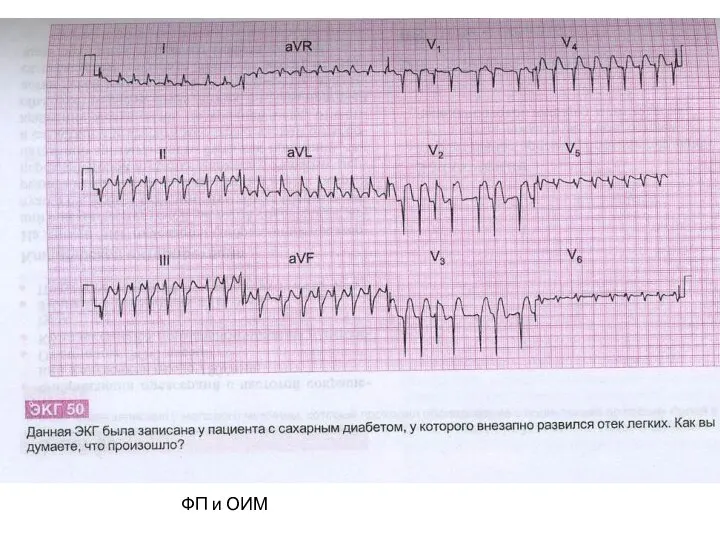
- 36. ФП и ОИМ
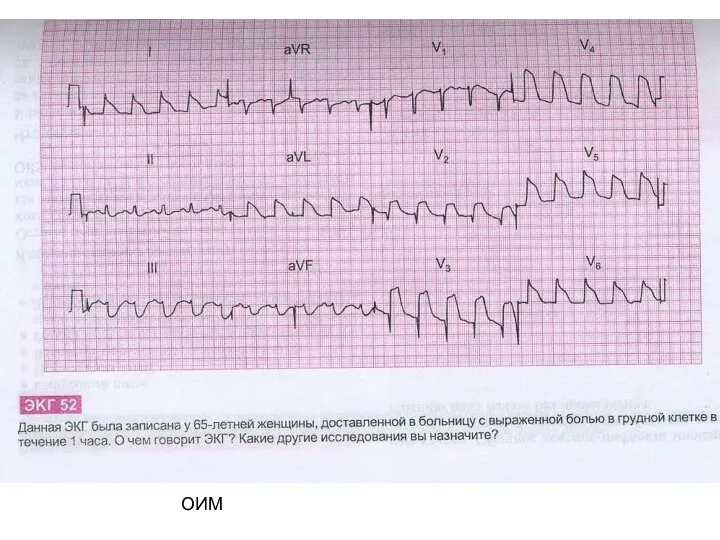
- 37. ОИМ
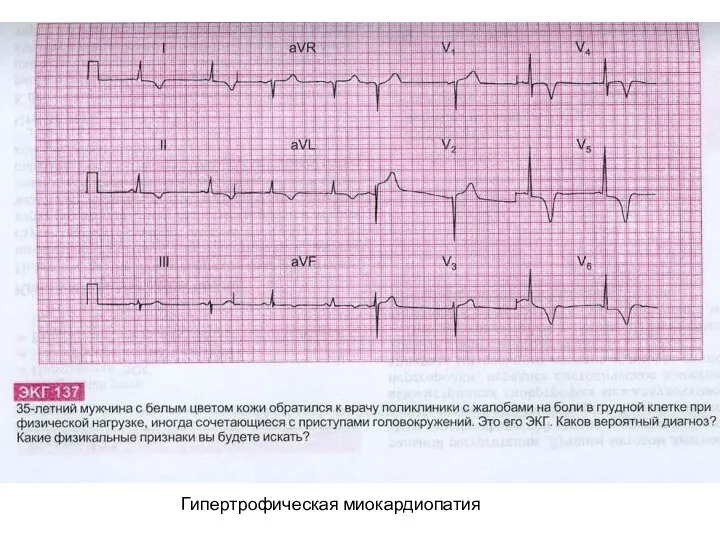
- 38. Гипертрофическая миокардиопатия
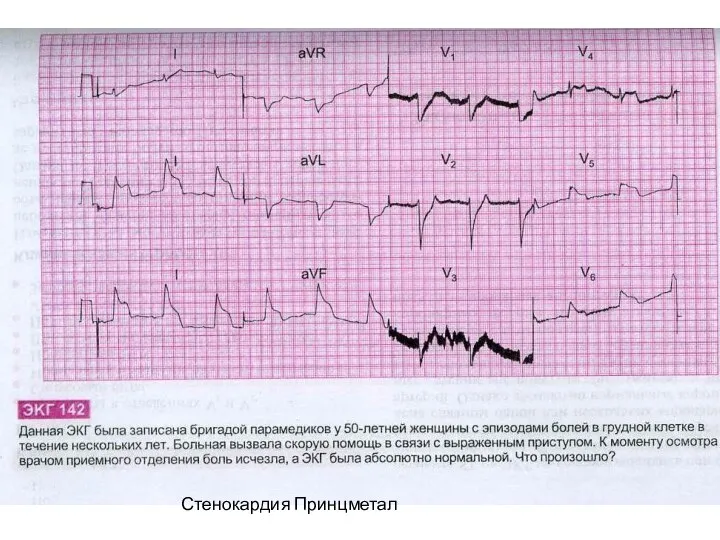
- 39. Стенокардия Принцметал
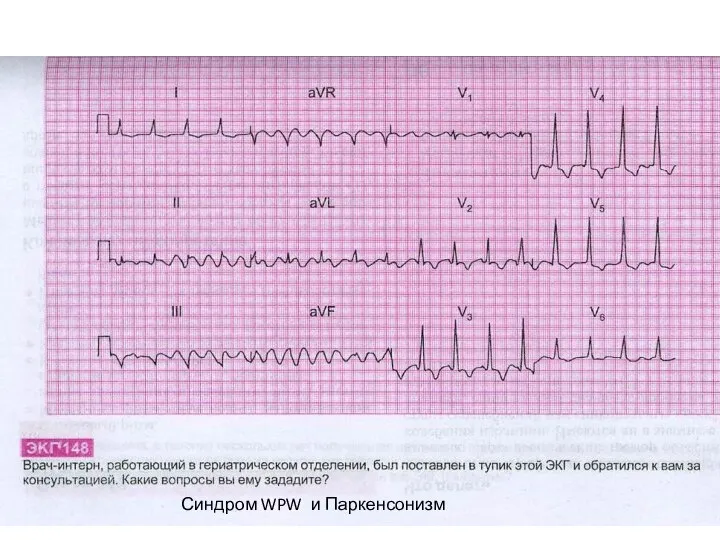
- 40. Синдром WPW и Паркенсонизм
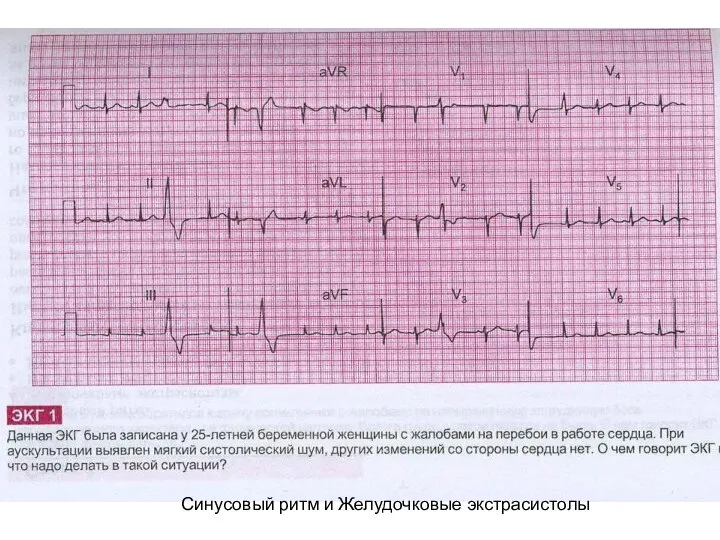
- 41. Синусовый ритм и Желудочковые экстрасистолы
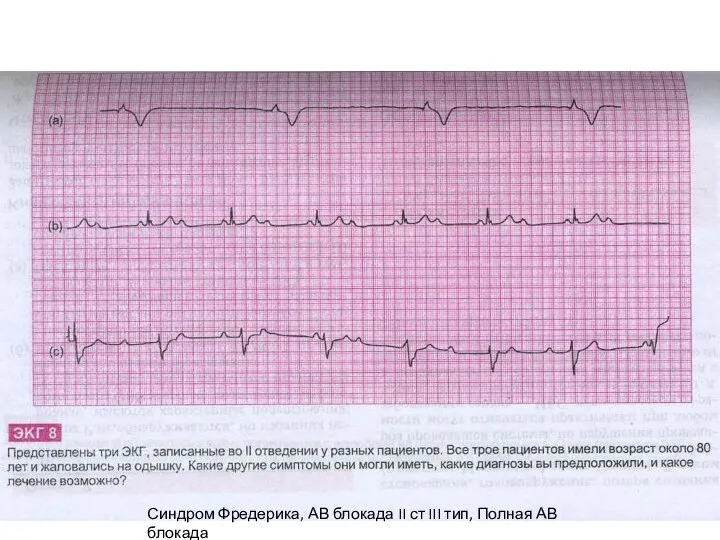
- 42. Синусовый ритм и Желудочковые экстрасистолы Синдром Фредерика, АВ блокада II ст III тип, Полная АВ блокада
- 43. Лекарственные препараты Амиодарон (Кордарон*) 50 мг/мл - антиаритмический препарат Увеличивает продолжительность потенциала действия и реполяризации: блокада
- 44. Лекарственные препараты Новокаинамид 10% - 5 мл- универсальный антиаритмический препарат обладающий ганглиоблокирующим эффектом Блокатор быстрых натриевых
- 45. Лекарственные препараты Лидокаин 1%, 2%, 10% по 1 и 2 мл - антиаритмический препарат является блокатором
- 46. Лекарственные препараты Верапамил 0,25% - 2 мл - блокатор кальциевых каналов. Понижает трансмембранный кальциевый ток. Уменьшает
- 47. Лечение аритмий Брадиаритмии из СА и АВ узла – препарат выбора Атропин 0,1 % до 3
- 48. Лечение аритмий Катетеризация вены Контроль АД и ЧСС Анамнез заболевания Принятые препараты ЭКГ контроль Инфузионная терапия
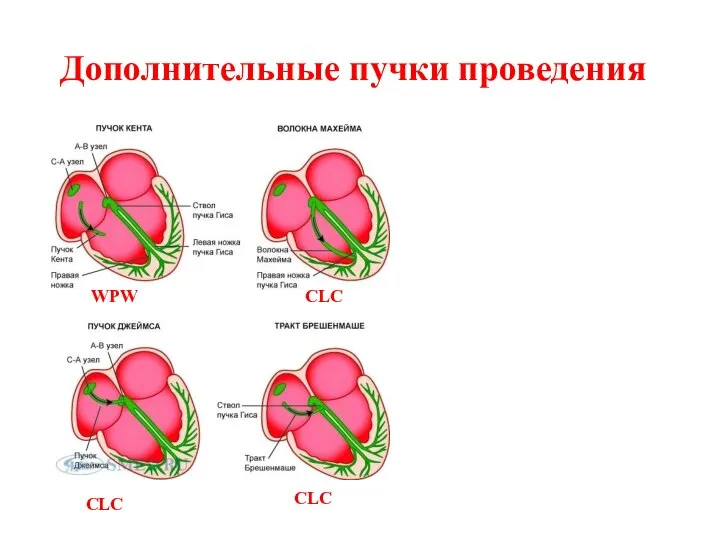
- 49. Дополнительные пучки проведения CLC WPW CLC CLC
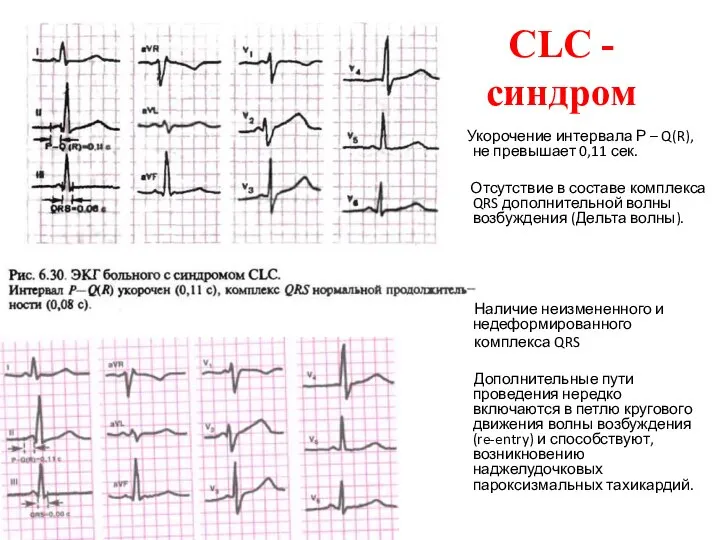
- 50. CLC - синдром Укорочение интервала Р – Q(R), не превышает 0,11 сек. Отсутствие в составе комплекса
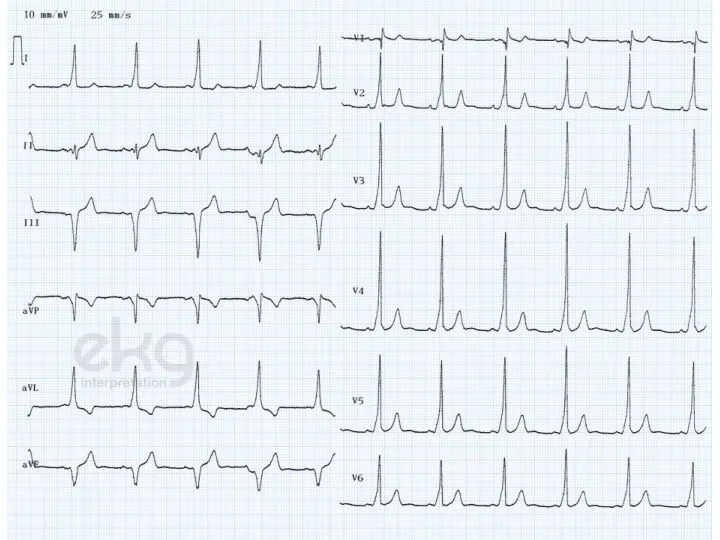
- 51. WPW - синдром Короткий интервал P — Q(R) — менее 0,12 с. Наличие в составе комплекса
- 53. Гипокалиемия Уменьшение амплитуды зубца Т Появление зубца U Могут отмечаться: Удлинение интервала Q–T Расширение комплекса QRS
- 54. Гиперкалиемия Снижение амплитуды P Высокие ассиметричные Т
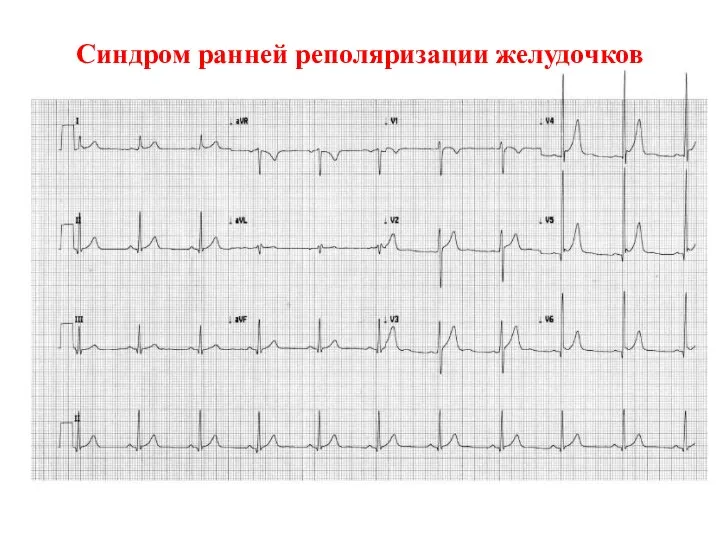
- 55. Синдром ранней реполяризации желудочков
- 57. Скачать презентацию



































 Биодеградация имплантата. Воспалительный процесс
Биодеградация имплантата. Воспалительный процесс Менингит. Классификация, этиология, патогенез, клиника
Менингит. Классификация, этиология, патогенез, клиника Использование современных технологий в работе воспитателей и логопедов ДОУ: игровой самомассаж
Использование современных технологий в работе воспитателей и логопедов ДОУ: игровой самомассаж Минералкортикоиды
Минералкортикоиды История развития Всероссийской службы медицины катастроф (ВСМК). Определение, задачи и основные принципы организации помощи
История развития Всероссийской службы медицины катастроф (ВСМК). Определение, задачи и основные принципы организации помощи Строение, соединения скелета верхней конечности
Строение, соединения скелета верхней конечности Эжвинский район Республики Коми города Сыктывкара. Информация о медицинском учреждении
Эжвинский район Республики Коми города Сыктывкара. Информация о медицинском учреждении Менингококковая инфекция
Менингококковая инфекция Сибирская язва (Anthrax,лат.; Боомо, бур. )
Сибирская язва (Anthrax,лат.; Боомо, бур. ) Стентирование при раке пищевода
Стентирование при раке пищевода Введение в курс эпидемиологии
Введение в курс эпидемиологии Анаэробная, специфическая, хроническая хирургическая инфекция
Анаэробная, специфическая, хроническая хирургическая инфекция Токсикология. Основные разделы клинической токсикологии
Токсикология. Основные разделы клинической токсикологии Основы патологии. Понятие о болезни. Диагностика. (Лекция 2)
Основы патологии. Понятие о болезни. Диагностика. (Лекция 2) Захворювання органів сечовидільної системи та їх профілактика
Захворювання органів сечовидільної системи та їх профілактика Оппортунистикалық инфекция туралы түсінік, сипаттамасы. Зерттеудің жалпы микробиологиялықзерттеу әдістері
Оппортунистикалық инфекция туралы түсінік, сипаттамасы. Зерттеудің жалпы микробиологиялықзерттеу әдістері Лимфомы. Классификация лимфом
Лимфомы. Классификация лимфом ОНМК у больных сахарным диабетом
ОНМК у больных сахарным диабетом Детский эхинококкоз печени. Эхинококкоз печени и легких. Этиология, эпидемиология. Патогенез. Клинико-диагностический алгоритм
Детский эхинококкоз печени. Эхинококкоз печени и легких. Этиология, эпидемиология. Патогенез. Клинико-диагностический алгоритм Афферентті иннервацияға әсер ететін заттектер
Афферентті иннервацияға әсер ететін заттектер Особенности работы участковой медсестры в детской поликлинике
Особенности работы участковой медсестры в детской поликлинике Выделение. Анатомия мочевыделительной системы. Лекция № 37
Выделение. Анатомия мочевыделительной системы. Лекция № 37 Балалардағы қалыпты ЭКГ
Балалардағы қалыпты ЭКГ Аденовирусты инфекциялар
Аденовирусты инфекциялар Адреноблокирующие средства
Адреноблокирующие средства Гиперандрогения (часть 2)
Гиперандрогения (часть 2) Инфекционные заболевания
Инфекционные заболевания Бешенство
Бешенство