Слайд 11

ИССЛЕДОВАНИЕ ПЛЕВРАЛЬНОЙ ЖИДКОСТИ
Увеличение объема плевральной жидкости (выпот) может быть следствием
воспаления плевральных листков (экссудат) или повышения давления в кровеносных и лимфатических сосудах легких и «пропотевания» жидкой части их содержимого в плевральную полость (транссудат). При исследовании плевральной жидкости оценивают ее цвет и прозрачность (прозрачная, мутная, геморрагическая), запах (при наличии анаэробной инфекции гнилостный). Характер экссудата: серозный, серозно-фибринозный (туберкулез), гнойный, гнилостный (эмпиема плевры), геморрагический (рак, инфаркт легкого), хилезный (патология грудного лимфатического протока).
Дифференциальный диагноз транссудата и экссудата основывается на следующих лабораторных тестах: относительная плотность транссудата ниже 1015, а содержание белка меньше 30 г/л; при воспалительных выпотах. Эти показатели превосходят приведенные цифры.
Среди клеточных элементов при неспецифических воспалительных, особенно гнойных процессах в выпоте преобладают нейтрофилы, при туберкулезе - лимфоциты, аллергических заболеваниях - эозинофилы; при опухолях, травмах грудной клетки - эритроциты. Диагностическое значение имеет обнаружение в плевральном выпоте опухолевых клеток, микобактерий туберкулеза (редко). Для идентификации возбудителя и определения его чувствительности к антибиотикам производят микробиологическое исследование плеврального пунктата.















 Бүйрек алмастырушы ем қағидалары
Бүйрек алмастырушы ем қағидалары Пациентті оқытудың мақсаты, пациентті оқыту жоспары
Пациентті оқытудың мақсаты, пациентті оқыту жоспары Общение с онкологическими больными. Паллиативная помощь и уход за пациентами онкологического профиля
Общение с онкологическими больными. Паллиативная помощь и уход за пациентами онкологического профиля Еритематозні ураження шкіри
Еритематозні ураження шкіри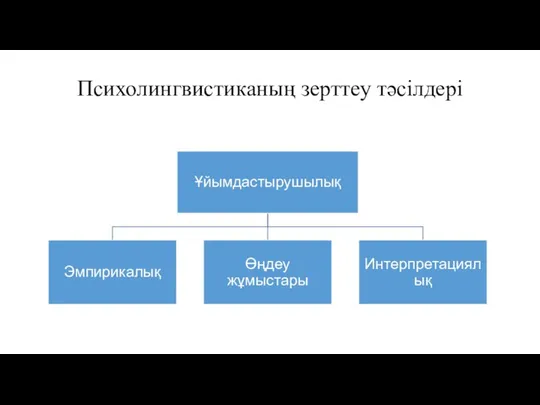 Психолингвистиканың зерттеу тәсілдері
Психолингвистиканың зерттеу тәсілдері Хронический гепатит
Хронический гепатит Наркомании и токсикомании
Наркомании и токсикомании Гимнастика для глаз
Гимнастика для глаз Ротавирусная инфекция
Ротавирусная инфекция Воспаления среднего уха у новорожденных и грудных детей
Воспаления среднего уха у новорожденных и грудных детей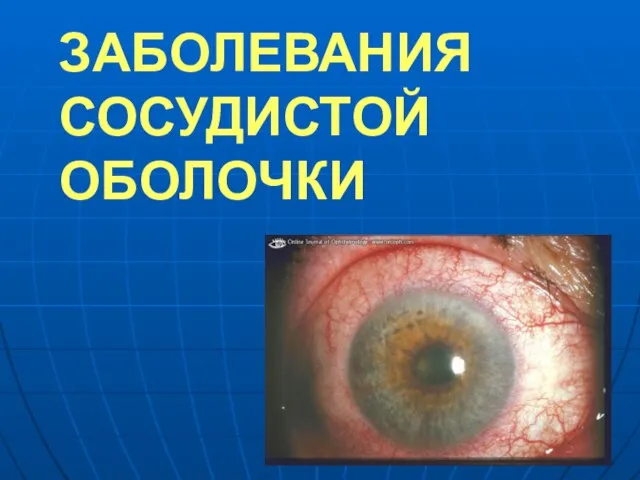 Заболевания сосудистой оболочки
Заболевания сосудистой оболочки Нарушение гомеостаза калия
Нарушение гомеостаза калия Диагностика и терапия ВИЧ - инфекции
Диагностика и терапия ВИЧ - инфекции Ожоги, отморожения. Лекция 11
Ожоги, отморожения. Лекция 11 Возрастная психология. Старшие дети
Возрастная психология. Старшие дети Современные методы диагностики в клинической микробиологии
Современные методы диагностики в клинической микробиологии Дифференциальная диагностика дизартрии от сходных речевых нарушений
Дифференциальная диагностика дизартрии от сходных речевых нарушений Генетическое тестирование
Генетическое тестирование Эпидемиология и симптоматология хронических гепатитов и циррозов печени. Лабораторная и инструментальная диагностика
Эпидемиология и симптоматология хронических гепатитов и циррозов печени. Лабораторная и инструментальная диагностика СПИД и его профилактика
СПИД и его профилактика Treatment options in oncology
Treatment options in oncology Микробиологическая диагностика гнойно-воспалительных заболеваний, вызванных грамотрицательными аэробными бактериями
Микробиологическая диагностика гнойно-воспалительных заболеваний, вызванных грамотрицательными аэробными бактериями ЛФК и массаж в реабилитации больных с остеохондрозом
ЛФК и массаж в реабилитации больных с остеохондрозом История медицины, как наука
История медицины, как наука Особенности ЛФК (лечебная физкультура) , корригирующей гимнастики
Особенности ЛФК (лечебная физкультура) , корригирующей гимнастики Аксессуар пандемии Сovid-19-20
Аксессуар пандемии Сovid-19-20 Лекарственные растения Ростовской области
Лекарственные растения Ростовской области Анатомическое и гистологическое строение зуба
Анатомическое и гистологическое строение зуба