Малярия : актуальность, этиология, эпидемиология, патогенез, классификация, клиника, осложнения, диагностика, лечение
- Главная
- Медицина
- Малярия : актуальность, этиология, эпидемиология, патогенез, классификация, клиника, осложнения, диагностика, лечение

Содержание
- 2. МАЛЯРИЯ (шифр по МКБ10 – B 50-54) – Син.: «болотная лихорадка», «перемежающаяся лихорадка», пароксизмальная малярия. Определение:
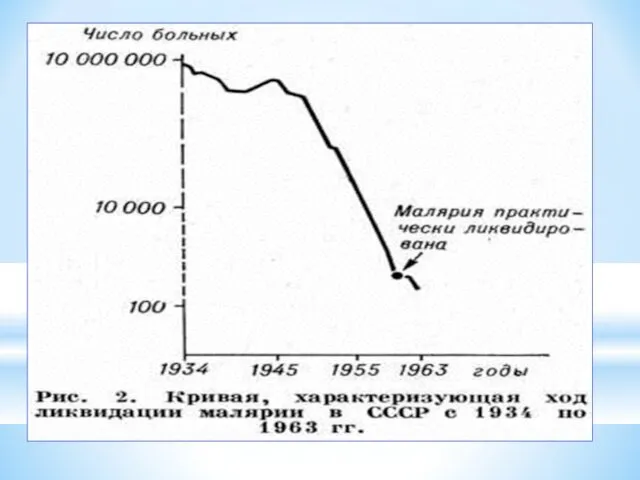
- 3. Актуальность проблемы Малярия – одна из самых опаснейших болезней человека. Ежегодно в мире малярией заражаются более
- 5. Эпидситуация на сопредельных территориях В России в 2015г. зарегистрировано-101 случай завозной малярии и 1 случай с
- 6. В 2014г. в г. Москве зарегистрирован летальный исход от тропической малярии у девочки 9 лет, в
- 7. Малярия в Европе ( октябрь 2015г.) : В 5 греческих провинциях зафиксирован 61 случай малярии. Сообщено,
- 8. Завоз малярии в Луганскую область: За период 2003-2015 гг. завезено 21 случай малярии, из них у
- 9. Из истории изучения малярии Есть предположение, что люди болеют малярией в течение 50 000 лет. Родиной
- 10. История малярии – научные открытия Гиппократом (V в. до н. э.) - описана клиническая картина лихорадочных
- 11. География распространения малярии
- 12. Широкое распространение малярии vivax объясняется способностью Р. vivax развиваться в теле комара при среднесуточной температуре окружающей
- 13. Этиология Род Plasmodium включен в состав : тип Protozoa класс Sporozoa, семейство Plasmodiidae . Род включает
- 14. Биология и жизненный цикл плазмодиев Цикл включает-половую ст.(спорогония) в клетках эпителия ЖКТ самок комаров рода Anopheles
- 16. Спорогония. Самки комаров рода анофелес приобретают инфекцию, насосавшись крови человека, содержащую гаметоциты (половые формы ) паразита.
- 17. Шизогония - экзоэритроцитарная стадия После укуса человека зараженной самкой через 30-45 мин. спорозоиты попадают в гепатоциты,
- 18. Через 2-3 цикла часть э.мерозоитов превращается в половые клетки - гаметоциты. С этого времени человек может
- 19. Эпидемиология. Источник инфекции - больной или паразитоноситель, в крови которого имеются гаметоциты. При трех- и четырехдневной
- 20. В очагах определяются паразитарный и селезеночный индексы , устанавливаемые на основании массового обследования населения на наличие
- 21. Патогенез малярии 1.Малярийные приступы (пароксизмы) -озноб, жар, пот совпадают с массовым разрушением эритроцитов, в результате чего
- 22. Патогенез злокачественных форм при тропической малярии обусловлен системным поражением микрососудов с тромбогеморрагическим синдромом: повышение проницаемости капилляров,
- 23. . Малярийная кома (МК) развивается при злокачественных формах тропической малярии. Злокачественное течение тропической малярии связано с
- 24. Поэтому развитие гемолитической гипохромной анемии при малярии закономерно связано: а) с разрушением большого числа Ег при
- 25. Восприимчивость к малярии практически всеобщая. Имеются популяции населения, которые обладают полной или частичной врожденной невосприимчивостью к
- 26. Антигенными раздражителями являются только эритроцитарные стадии плазмодиев. Образование специфических антител начинается с первых дней заболевания. Серологические
- 27. Международная классификация болезней X пересмотра (МКБ-10): B50 Малярия, вызванная Plasmodium falciparum B50.0 Малярия, вызванная Plasmodium falciparum
- 28. В54 Малярия неуточненная. Нами установлен такой д-з у б. К.29 лет.приб. из Пакистана (пров.Punjab), где находилась
- 29. I.По виду возбудителя: - трехдневная малярия (vivax – малярия, malaria tertiana); - трехдневная овале-малярия (ovale-malaria); -
- 30. Клиника 1.Инкубационный период : при трехдневной малярии, обусловленной южным штаммом(тахиспорозоиты) P.vivax vivax - 10-14 дней или
- 31. Продолжительность малярии при однократном заражении (Беляев А.Е. Лысенко А.Я., 1992) Тропическая малярия : Трёхдневная и овале
- 32. Клиника (продолжение) При трехдневной, тропической и овале-малярии приступы повторяются через день, а при четырехдневной - через
- 33. Лихорадка Лихорадка наблюдается в момент выхода мерозоитов из разрушенных эритроцитов; интервалы между проявлениями приступов зависят от
- 35. Жизненный цикл P.vivax мерозоит СПЯЧКА: обычно 5-18 мес ЭКЗОЭРИТРОЦИТАРНАЯ ШИЗОГОНИЯ: от 8 дней Х 20,000мер. СПОРОГОНИЯ:
- 36. Особенности клинического течения Трехдневная малярия: -инкубационный период – 10-14 дней(тахиспорозоиты) или 5-18 мес (брадиспорозоиты,гипнозоиты); -начало с
- 37. Жизненный цикл P.falciparum мерозоит ЭКЗОЭРИТРОЦИТАРНАЯ ШИЗОГОНИЯ: от 6 дней Х 40,000 СПОРОГОНИЯ 13 дней при 25С
- 38. Особенности клинического течения Тропическая малярия: -инкубационный период – 7-10 дней; -начало заболевания с продромального периода в
- 39. Осложнения тропической малярии Малярийная кома (церебральная форма малярии, инфекционно- токсическая энцефалопатия),(см.Патогенез). Инфекционно- токсический шок. Гемоглобинурийная лихорадка
- 40. Клинический случай завозной тропической малярии в Луганскую область с летальним исходом (по данным наших наблюдений). Больная
- 41. Из эпиданамнеза:» больная постоянно проживала в г. Алчевске, из города никуда не выезжала.» В этот период
- 42. 22.12.03 (на 10 день болезни) проведено первичное исследование препаратов крови (толстая капля и мазки) на малярийный
- 43. Критерии постановки диагноза малярии. 1.Эпидемиологический анамнез- в основе д-ки: -указание на пребывание в эндемичных очагах маляри(
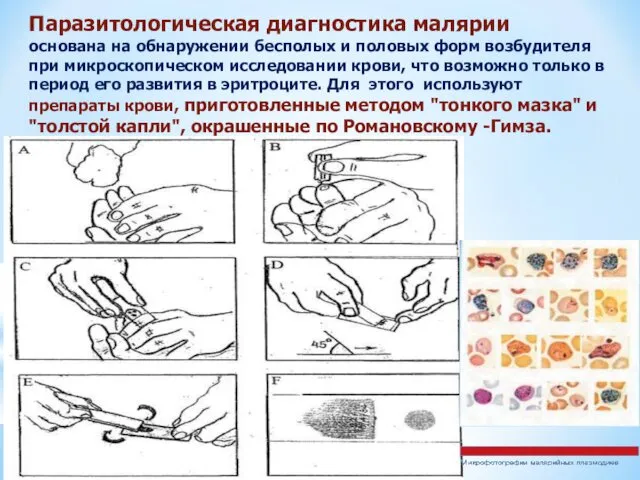
- 44. Паразитологическая диагностика малярии основана на обнаружении бесполых и половых форм возбудителя при микроскопическом исследовании крови, что
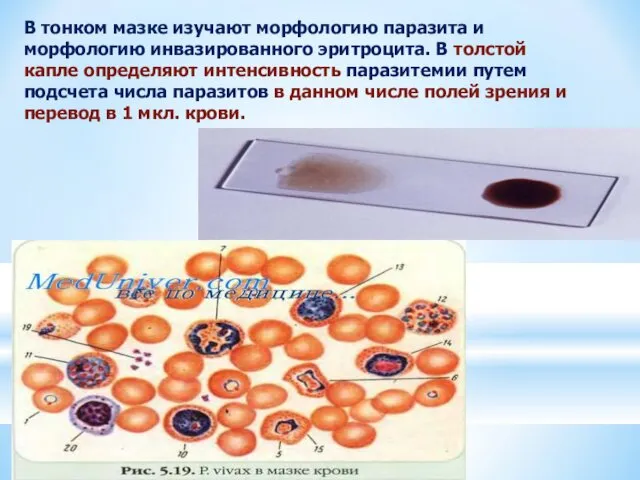
- 45. В тонком мазке изучают морфологию паразита и морфологию инвазированного эритроцита. В толстой капле определяют интенсивность паразитемии
- 46. По рекомендациям ВОЗ определяется уровень паразитемии по результатам подсчета 100 полей зрения толстой капли. Ориентировочная схема
- 47. Оценка паразитемии
- 48. Специфическое лечение Этиотропные препараты делятся на 4 группы: 1.Гематошизотропные : 4- хинолилметанолы (хинина гидрохлорид, дигидрохлорид или
- 49. Тафенохин, родственный примахину, имеет более высокий терапевтический индекс, чем примахин, и элиминируется гораздо медленнее (Т1/2 составляет
- 50. Резистентность к противомалярийным препаратам в мире - к хлорохину - к сульфадоксину-пириметамину(фансидар)
- 51. Проводится обычно хлорохином (в виде таблеток или суспензии). В Российской Федерации хлорохин применяется в виде коммерческого
- 52. Клинический протокол лечение трехдневной малярии (РФ)(расчет дозы на кг/массы) Купирующее лечение больных трехдневной малярией проводится гематошизотропным
- 53. 2.Радикальное лечение При вивакс- и овале-малярии после купирования эритроцитарной шизогонии назначают тканевой шизонтоцид — примахин в
- 54. 1.Артеметер в сочетании с лумефантрином (Artemether - 20 mg Lumefantrine - 120 mg)- Riamet Согласно рекомендациям
- 55. 3.1. Схема лечения неосложненной тропической малярии : Co-artemether(20mg artemether+ lumefantrine 120mg)- Riamet по протоколу лечения:
- 56. 3.2.Комбинация артесуната и сульфадоксина+пириметамина (фансидар) для лечения неосложненной ТМ Дозы артесуната составляют 4 мг/кг один раз
- 58. 1. Этиотропное лечение : а) хинина дигидрохлорида 50 % р-р из расчета: внутривенно по 1 мл
- 60. Патогенетическая терапия: Коррекция водно-электролитных нарушений и кислотно-основного состояния : солевые кристаллоидные растворы (квартасоль, трисоль, ацесоль). Обычно
- 61. 2. Симптоматическое лечение при осложнениях ТМ(из протокола РФ): а). Для предупреждения судорог в/м фенобарбитал 10-15 мг/кг;
- 62. Условия выписки Диспансеризация Реконвалесцентов трехдневной и тропической малярии выписывают после полного клинического выздоровления, окончания радикального курса
- 63. Профилактические и противоэпидемические мероприятия. Своевременное выявление и лечение больных малярией и паразитоносителей.Необходимо осуществлять забор крови на
- 64. Для индивидуальной химиопрофилактики, при въезде в эндемичные районы по малярии, используется делагил в разовой дозе 0,5г
- 65. Профилактика Для защиты от укусов комаров в местах, где распространена малярия, следует спать в комна-тах, двери
- 66. Литература Основная 1.Инфекционные болезни и эпидемиология : учебник / В.И. Покровский, С.Г. Пак, Н.И. Брико, Б.К.
- 67. 3.Локтева И.М. Роль миграцийних процессов в формировании эпидемической ситуации по малярии в Украине / И.М. Локтева,
- 69. Скачать презентацию
МАЛЯРИЯ (шифр по МКБ10 – B 50-54) –
Син.:
МАЛЯРИЯ (шифр по МКБ10 – B 50-54) –
Син.:
Определение: Малярия (malaria , лат.- «плохой воздух») - острая антропонозная, протозойная, трансмиссивная, природно-эндемичная болезнь, вызываемая несколькими видами плазмодиев, передаваемая через укусы самок комара рода Anopheles. Характеризуется первичным поражением системы мононуклеарных фагоцитов и эритроцитов, проявляется приступами лихорадки, спленогепато- мегалией, анемией, а при тяжелом течении - поражением нервной системы, почек и других органов. Характерным для малярии является возникновение ранних и поздних рецидивов заболевания.
(
Актуальность проблемы Малярия – одна из самых опаснейших болезней человека.
Актуальность проблемы Малярия – одна из самых опаснейших болезней человека.
Каждый год около 30 000 людей, посещающих опасные районы, заболевают малярией, 1 % из них умирает.
Эпидситуация осложняется в связи с ростом миграции населения, распространением резистентности плазмодиев к cпецифическим препаратам и возобновлением механизма передачи инфекции в тех странах, где малярия была ликвидирована, в т.ч. и в странах европейского региона: Азербайджане, Таджикистане, Дагестане, Турции, Греции (завоз в др. страны).
Эпидситуация на сопредельных территориях
В России в 2015г. зарегистрировано-101 случай
Эпидситуация на сопредельных территориях
В России в 2015г. зарегистрировано-101 случай
жителями эндемичных стран -34 случая,( в основном студенты).В 99 случаях(99%) завоз произошел из эндемичных тропических стран :из Вьетнама, Доминиканской Республики, Пакистана, Северной Кореи, Азербайджана, Таджикистана. Увеличилось число завозных случаев из Индии.Регистрируется малярия и в любимом российскими туристами Таиланде.
Наибольшее число случаев малярии(42%)зарегистрировано у лиц в возрасте от 20 до 29лет и 30 -39лет суммарно -66% ,40 — 49 лет -14%,50 — 59 лет — 9%. Заболело 3 детей до 14 лет, 1 -с летальным исходом. В Украине:
В 2015г. .зарегистрировано 44 завозных случаев малярии из стран Африки, Азии, Южной Америки. В Киеве-8 сл .,3 умерло. Причины смерти от малярии: отсутствие настороженности среди лиц, посещавших тропические страны, пренебрежение правилами личной защиты, отказ от проведения личной химиопрофилактики во время пребывания в природном очаге и после возвращения, позднее обращение за медицинской помощью, ошибочная диагностика.
В 2014г. в г. Москве зарегистрирован летальный исход от тропической малярии
В 2014г. в г. Москве зарегистрирован летальный исход от тропической малярии
Малярия в Европе ( октябрь 2015г.) : В 5 греческих провинциях
Малярия в Европе ( октябрь 2015г.) : В 5 греческих провинциях
Эта вспышка в Греции является самой крупной в Европе на данный период. Греческими разносчиками инфекции стал один из четырех видов малярийных комаров, который встречается преимущественно в Латинской Америке и Азии.
Данные комары вызывают не самую страшную форму малярии. Ее симптомами являются лихорадка и боли в суставах. Однако и здесь таится скрытая опасность: даже после выздоровления болезнь может протекать в скрытом виде, при котором в печени остается паразит в латентном состоянии. Эта особенность данного вида малярии значительно осложняет лечение и диагностику.
Зафиксировано несколько случаев заражения румынских и немецких путешественников, посетивших Грецию. защитных мер от заражения.
Завоз малярии в Луганскую область:
За период 2003-2015 гг. завезено 21
Завоз малярии в Луганскую область:
За период 2003-2015 гг. завезено 21
Ландшафтно-экологические условия на территории Донбасса являются благоприятными для существования и развития переносчиков малярии VIVAX. При этом продолжительность сезона возможного заражения людей Р. VIVAX в нашей области является одним из самых высоких в Украине и составляет 147 дней против 126 в среднем. По данным специалистов обл СЭС в области на учете- более 3 000 лиц , прибывших из эндемичных по малярии стран, из них переболевших малярией - 21, у которых могут возникать рецидивы или паразитоносительство .
Из истории изучения малярии
Есть предположение, что люди болеют малярией в
Из истории изучения малярии Есть предположение, что люди болеют малярией в
Первые летописные свидетельства лихорадки, вызванной малярией, были обнаружены в Китае (за 2700 л. до н. э.). Известные исторические личности, умершие от малярии : Александр Македонский, Аларих (король готов) , Чингизхан, Святой Августин, как минимум 5 римских пап, итальянский поэт Данте, император священной римской империи Карл V, Христофор Колумб, Оливер Кромвель, Микеланджело, Караваджо, лорд Байрон и многие другие. 20 тыс. могил погибших от малярии при строительстве Панамского канала(1888-1914гг.).
История малярии – научные открытия
Гиппократом (V в. до н. э.) -
История малярии – научные открытия
Гиппократом (V в. до н. э.) -
Врач Хуан Дель Вего (1640 г.) -для лечения малярии предложил настой коры хинного дерева. Это самый знаменательный период в истории борьбы с малярией.
Morton (Женев. врач) (1697 г) - впервые дал подробное описание клинической картины и лечение настоем коры хинного дерева;
A. Laveran( фран. врач) (1880 г.) – открыл и описал возбудителя малярии -(Л,Н,П,).
Ronald Ross (анг. военврач) (1885-1887гг.) - установил роль комаров как переносчиков малярии -(Л,Н,П). Джиованни Батиста Грасси(итал. врач) уточнил, что переносчиком возбудителя малярии являются самки комаров из рода Анофелес, питающиеся кровью человека или животных. В драматической истории участвовали и наши отечественные врачи. Н.А. Сахаров, открывший особые формы возбудителей тропической малярии, поставил опыт на себе и заболел тяжелой формой тропической малярии . В 2015 г.Ту Юю(КНР) стала лауреатом Нобелевской премии по медицине и физиологии за открытие артемизинина - препарата из полыни однолетней (Artemisia annua), помогающего бороться с малярией.
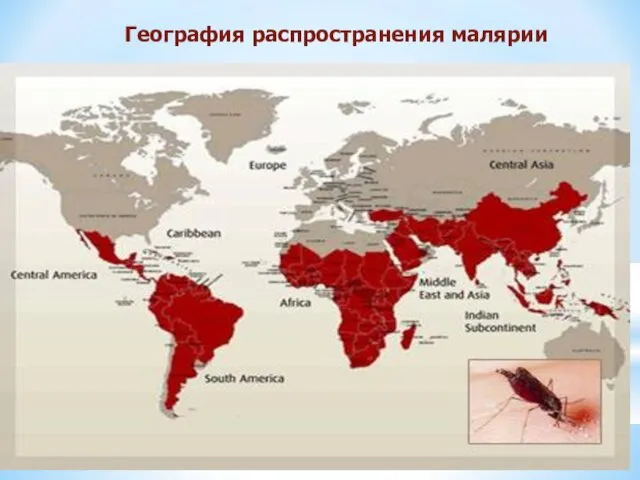
География распространения малярии
География распространения малярии
Широкое распространение малярии vivax объясняется способностью Р. vivax развиваться в
Широкое распространение малярии vivax объясняется способностью Р. vivax развиваться в
География распространения малярии
Этиология
Род Plasmodium включен в состав : тип Protozoa класс Sporozoa, семейство
Этиология
Род Plasmodium включен в состав : тип Protozoa класс Sporozoa, семейство
Род включает более 100 видов Plasmodium, паразитирующих в организмах рептилий, птиц и животных.
Для человека патогенны только четыре вида. Каждому биологическому виду возбудителя соответствует особый вид болезни:
1.Plasmodium vivax - трехдневная малярия ; 2.Р. ovale - овале - малярия(типа 3-х днев.);
3. Р. malariae - четырехдневная малярия ;
4.Р. falciparum - тропическая малярия ;
. 5.В последние годы установлено, что малярию у человека в Юго-Восточной Азии вызывает также пятый вид — Plasmodium knowlesi(плазмодий обезьян). Тяжёлые случаи малярии у людей этого вида стали регистрироваться с 2004 г. среди туристов в Юго-Восточной Азии.
.
Биология и жизненный цикл плазмодиев
Цикл включает-половую ст.(спорогония) в клетках эпителия
Биология и жизненный цикл плазмодиев
Цикл включает-половую ст.(спорогония) в клетках эпителия
-бесполую стадию (шизогония), проходящую в организме промежуточного хозяина-человека,
В цикле шизогонии у всех видов малярийных паразитов выделяют 3 стадии: экзоэритроцитарную шизогонию (ЭЭШ), эритроцитарную шизогонию (ЭШ) и гаметоцитогонию. Кроме этого, в жизненных циклах Pl. vivax и Pl. ovale выделяют отдельную стадию – спячку.
Спорогония. Самки комаров рода анофелес приобретают инфекцию, насосавшись крови человека,
Спорогония. Самки комаров рода анофелес приобретают инфекцию, насосавшись крови человека,
Оокинета превращается в ооцисту. В ооцисте образуется несколько тысяч инвазионных спорозоитов. Оболочка ооцисты разрывается и спорозоиты гемолимфой разносятся по всему телу комара, попадая в слюнные железы. Через 2 недели спорозоиты достигают высокой инвазийности и сохраняют инвазионные свойства 3-4 месяца. Процесс спорогонии в теле комара происходит при среднесуточной температуре + 16С (P. vivax), +18 С (P. falciparum).
Шизогония - экзоэритроцитарная стадия После укуса человека зараженной самкой через
Шизогония - экзоэритроцитарная стадия После укуса человека зараженной самкой через
Стадия спячки. При малярии-vivax и малярии-ovale брадиспорозоиты, внедрившиеся в гепатоциты, превращаются в неактивные формы - гипнозоиты, которые могут оставаться без деления в течение нескольких месяцев или даже лет до следующей реактивации . С гипнозоитами связаны для этих форм малярии длительная инкубация (до 3-10-18 месяцев и более) и развитие отдаленных рецидивов.
Через 2-3 цикла часть э.мерозоитов превращается в половые клетки -
Через 2-3 цикла часть э.мерозоитов превращается в половые клетки -
Эритроцитарная шизогония
После внедрения мерозоитов в эритроциты паразиты многократно проходят стадии: трофозоита (питающаяся, одноядерная клетка), шизонта (делящаяся многоядерная клетка) и морулы (сформировавшиеся паразиты, находящиеся внутри эритроцита. После разрушения эритроцитов, в плазму крови попадают мерозоиты. Наибольшее количество дочерних мерозоитов образуется при тропической малярии - до 40 в одном эритроците. Стадия ЭШ идет строго через определенное время: 48 часов при малярии-falciparum, малярии-vivax, малярии-ovale и 72 часа при малярии-malariae.
На мембранах эритроцитов образуются шиловидные выросты - "кнобы" -лиганды –обуславливают склеивание с Эр и эндотелием сосудов-секвестрация .
Эпидемиология. Источник инфекции - больной или паразитоноситель, в крови которого
Эпидемиология. Источник инфекции - больной или паразитоноситель, в крови которого
В очагах определяются паразитарный и селезеночный индексы , устанавливаемые на
В очагах определяются паразитарный и селезеночный индексы , устанавливаемые на
1.гипоэндемичная малярия - селезеночный индекс(СИ) у детей от 2-х до 9 лет достигает 10 %;
2.мезоэндемичная малярия –СИ= 11-50 %;
3.гиперэндемичная малярия –СИ- выше 50 % у детей и у взрослых также высокий.
4.голоэндемичная малярия – СИ у детей постоянно выше 75 %, у взрослых - низкий (африканский тип). У детей грудного возраста СИ постоянно выше 75 %. В очагах гипо- и мезоэндемичной малярии риск заражения невысок. Для очагов гипер- и голоэндемичной малярии характерен очень высокий риск заражения. Таким очагом является практически вся территория Западной и Экваториальной Африки, с преобладанием инвазий, обусловленных P.falciparum, реже P.ovale, P.malariae и крайне редко P. vivax. В Восточной Африке, Азии и Южной Америке преобладающей является инвазия P.vivax и реже P.falciparum.
Типы очагов в эндемичных регионах
Патогенез малярии
1.Малярийные приступы (пароксизмы) -озноб, жар, пот совпадают с массовым
Патогенез малярии
1.Малярийные приступы (пароксизмы) -озноб, жар, пот совпадают с массовым
Патогенез злокачественных форм при тропической малярии обусловлен системным поражением микрососудов с
Патогенез злокачественных форм при тропической малярии обусловлен системным поражением микрососудов с
. Малярийная кома (МК) развивается при злокачественных формах тропической малярии. Злокачественное течение
. Малярийная кома (МК) развивается при злокачественных формах тропической малярии. Злокачественное течение
В основе патогенеза МК является закупорка капилляров головного мозга инвазионными эритроцитами (тромбы). В клиническом плане выделяют 3 периода : 1). Сомноленция -адинамия, сонливость, инверсия сна, психическое возбуждение; 2) Сопор - сознания резко заторможено, рефлексы снижены, больной реагирует только на сильные раздражители, возможны менингеальные симптомы, судороги, наличие тахикардии, гипотонии, частого дыхания, спленогепатомегалии. В крови анемия, нейтрофильный лейкоцитоз, СОЭ высокое -до 60 мм/ч; 3) Кома – отсутствие сознания, рефлексы резко снижены или не вызываются. Смертельные исходы при коме возникают в 100% случаев. Но своевременная диагностика и адекватное лечение в периоде сомноленции может привести к выздоровлению.
Патогенез малярийной комы
Поэтому развитие гемолитической гипохромной анемии при малярии закономерно связано:
а) с
Поэтому развитие гемолитической гипохромной анемии при малярии закономерно связано: а) с
Патогенез анемии
Плазмодии малярии паразитируют в эритроцитах, потребляют гемоглобин с образованием малярийного пигмента и обуславливают повторяющийся гемолиз в процессе эритроцитарной шизогонии, что сопровождается снижением уровня гемоглобина и уменьшением числа эритроцитов.
Восприимчивость к малярии практически всеобщая. Имеются популяции населения, которые
Восприимчивость к малярии практически всеобщая. Имеются популяции населения, которые
Иммунитет
Иммунитет
Антигенными раздражителями являются только эритроцитарные стадии плазмодиев. Образование специфических антител
Антигенными раздражителями являются только эритроцитарные стадии плазмодиев. Образование специфических антител
Иммунитет
Международная классификация болезней X пересмотра (МКБ-10):
B50 Малярия, вызванная Plasmodium falciparum
B50.0 Малярия,
Международная классификация болезней X пересмотра (МКБ-10):
B50 Малярия, вызванная Plasmodium falciparum
B50.0 Малярия,
B50.8 Другие виды тяжелой и осложненной малярии, вызванной Plasmodium falciparum
B50.9 Малярия, вызванная Plasmodium falciparum, неуточненная
B51 Малярия, вызванная Plasmodium vivax
B51.0 Малярия, вызванная Plasmodium vivax, осложненная разрывом селезенки
B51.8 Малярия, вызванная Plasmodium vivax, с другими осложнениями
B51.9 Малярия, вызванная Plasmodium vivax, без осложнений
B52 Малярия, вызванная Plasmodium malariae
B52.0 Малярия, вызванная Plasmodium malariae, с нефропатией
B52.8 Малярия, вызванная Plasmodium malariae, с другими осложнениями
B52.9 Малярия, вызванная Plasmodium malariae, без осложнений
B53 Другие виды паразитологически подтвержденной малярии B53.1 Малярия, вызванная плазмодиями обезьян B53.8 Другие паразитологически подтвержденные малярии, не классифицированные в других рубриках B54 Малярия неуточненная( пример)
P37.3 Врожденная малярия, вызванная Plasmodium falciparum
P37.4 Другая врожденная малярия
В54 Малярия неуточненная. Нами установлен такой д-з у б. К.29 лет.приб.
В54 Малярия неуточненная. Нами установлен такой д-з у б. К.29 лет.приб.
I.По виду возбудителя:
- трехдневная малярия (vivax – малярия, malaria tertiana);
-
I.По виду возбудителя:
- трехдневная малярия (vivax – малярия, malaria tertiana);
-
- четырехдневная малярия (malaria quartana);
- тропическая малярия (falciparum - малярия, malaria tropica).
Смешанная малярия.
II. По выраженности клинических проявлений:
-Клинически выраженная (типичная)
-Бессимптомное паразитоносительство
III. По тяжести: легкая, средне тяжелая, тяжелая.
Клиническая классификация
IV - Осложненная
--Неосложненная.
V. По чувствительности к препаратам:
-Резистентная
-Нерезистентная.
VI.По возникновению заболевания:
-Первичные проявления.
-Рецидивы.
VII. По сочетанности с другими заболеваниями:
Малярия + соматическое или инф.заболевание.
Клиника
1.Инкубационный период : при трехдневной малярии, обусловленной южным штаммом(тахиспорозоиты) P.vivax
Клиника
1.Инкубационный период : при трехдневной малярии, обусловленной южным штаммом(тахиспорозоиты) P.vivax
Продолжительность малярии при однократном заражении (Беляев А.Е. Лысенко А.Я., 1992)
Тропическая малярия
Продолжительность малярии при однократном заражении (Беляев А.Е. Лысенко А.Я., 1992)
Тропическая малярия
Минимальный период -До 1 года До 1,5—2 лет
Максимальный период -До 3 лет До 4—5 лет
Четырёхдневная
Минимальный период До 2—3 лет
Максимальный период Десятки лет (пожизненно)
Клиника (продолжение)
При трехдневной, тропической и овале-малярии приступы повторяются через
Клиника (продолжение)
При трехдневной, тропической и овале-малярии приступы повторяются через
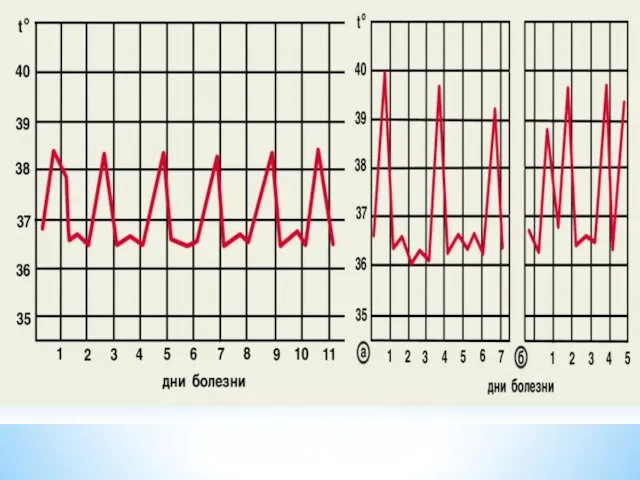
Лихорадка
Лихорадка наблюдается в момент выхода мерозоитов из разрушенных эритроцитов;
Лихорадка
Лихорадка наблюдается в момент выхода мерозоитов из разрушенных эритроцитов;
интервалы между проявлениями приступов зависят от биологического цикла паразита.
Начало острое, температура тела может достигать 40-41,7 °С (обычно подъём наблюдают в дневное время). Через несколько часов она литически снижается до 35-36 °С.
При разрушении эритроцитов в кровь выделяется эндопироген, структура которого остаётся неиденти-фицированной (определённая роль может принадлежать гематину).
Определённую роль в развитии лихорадочной реакции могут играть ИЛ-1 и ФНО, выделяемые макрофагами, активируемыми во время утилизации остатков эритроцитов.
Жизненный цикл P.vivax
мерозоит
СПЯЧКА:
обычно 5-18 мес
ЭКЗОЭРИТРОЦИТАРНАЯ ШИЗОГОНИЯ: от 8 дней Х
Жизненный цикл P.vivax
мерозоит
СПЯЧКА:
обычно 5-18 мес
ЭКЗОЭРИТРОЦИТАРНАЯ ШИЗОГОНИЯ: от 8 дней Х
СПОРОГОНИЯ: 11 дней при 25С
порог 16С
ЭРИТРОЦИТАРНАЯ ШИЗОГОНИЯ:
2 сут Х 15троф.в 1 Э r
ГАМЕТОЦИТОГОНИЯ:
созревание 2 сут
выживание - часы
А.Е.Беляев
спорозоит
гипнозоит
ЭЭ шизонт
шизонт
Трофозоит (все)
гаметоциты
Особенности клинического течения
Трехдневная малярия:
-инкубационный период – 10-14 дней(тахиспорозоиты) или
Особенности клинического течения
Трехдневная малярия:
-инкубационный период – 10-14 дней(тахиспорозоиты) или
-начало с продромальных явлений в течение 2-5 дней; пароксизм возникает в дневное время,повтор через 48 часов; -селезенка увеличивается к концу 1-й недели; -анемия развивается на 2-3 неделе заболевания; -в периферической крови выявляются все стадии паразитов;
-церебральные и другие осложнения не характерны;
-при отсутствии радикального лечения могут возникать ранние рецидивы через 2-3 мес.; поздние через 6-8 мес., иногда через 3 года.
Резюме: доброкачественное течение, осложнения наблюдаются крайне редко. Прогноз, как правило, благоприятный.
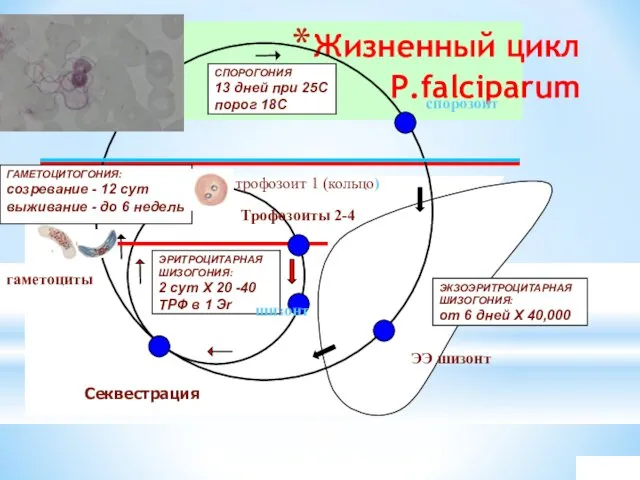
Жизненный цикл
P.falciparum
мерозоит
ЭКЗОЭРИТРОЦИТАРНАЯ ШИЗОГОНИЯ:
от 6 дней Х 40,000
СПОРОГОНИЯ
13 дней при
Жизненный цикл
P.falciparum
мерозоит
ЭКЗОЭРИТРОЦИТАРНАЯ ШИЗОГОНИЯ:
от 6 дней Х 40,000
СПОРОГОНИЯ
13 дней при
порог 18С
ЭРИТРОЦИТАРНАЯ ШИЗОГОНИЯ:
2 сут Х 20 -40 ТРФ в 1 Эr
ГАМЕТОЦИТОГОНИЯ:
созревание - 12 сут
выживание - до 6 недель
А.Е.Беляев
спорозоит
ЭЭ шизонт
шизонт
гаметоциты
трофозоит 1 (кольцо)
Трофозоиты 2-4
Секвестрация
Особенности клинического течения Тропическая малярия:
-инкубационный период – 7-10 дней;
-начало заболевания
Особенности клинического течения Тропическая малярия:
-инкубационный период – 7-10 дней;
-начало заболевания
-лихорадка постоянная или ремиттирующая, периоды апирексии не выражены (t° не снижается до нормы);
-характерны нерегулярность и пролонгированность пароксизмов (сутки);
-селезёнка увеличивается к 10-му дню болезни и достигает больших размеров; -возможно поражение почек;
-поздних рецидивов не бывает, - частые осложнения (малярийная кома. ОПН, отёк легких).
гемоглобинурийная лихорадка, алгид, гипогликемия, острый гемолиз. Четырехдневная малярия: С учетом длительного персистирования P.malariae (до нескольких десятков лет), развитие поздних рецидивов - через несколько десятков лет, При хроническом заболевании, вызванном Р. malariae, может развиться прогрессирующая почечная недостаточность , опосредованная аутоиммунными механизмами.
Возможности трансфузионной передачи. Клин.пример из нашей практики.
Осложнения тропической малярии
Малярийная кома (церебральная форма малярии, инфекционно- токсическая энцефалопатия),(см.Патогенез).
Инфекционно- токсический
Осложнения тропической малярии
Малярийная кома (церебральная форма малярии, инфекционно- токсическая энцефалопатия),(см.Патогенез).
Инфекционно- токсический
Клинический случай завозной тропической малярии в Луганскую область с летальним
Клинический случай завозной тропической малярии в Луганскую область с летальним
Из эпиданамнеза:» больная постоянно проживала в г. Алчевске, из города
Из эпиданамнеза:» больная постоянно проживала в г. Алчевске, из города
, высокой степени паразитемии (190-206 тыс. В / 1 мкл), отсутствие специфической химиотерапии в течение 10 дней, проявление осложнений тропической тропическая, злокачественное течение.Осложнения: малярийная кома, острая почечная и печеночная недостаточность. Синдром полиорганной недостаточностью ».
Следует подчеркмалярии и летальность в данном случае был передбачиним. 27.12.03 (на 15 день болезни) больной В, к сожалению, умерла.Установлено заключительный клинический диагноз «Малярия нуть, что только 22.12.03 (10-й день болезни) иметь больной сообщила, что ее дочь 04.12.03 (за 10 дней до заболевания) вернулась из Нигерии, у нее на теле были многочисленные
22.12.03 (на 10 день болезни) проведено первичное исследование препаратов крови
22.12.03 (на 10 день болезни) проведено первичное исследование препаратов крови
Критерии постановки диагноза малярии.
1.Эпидемиологический анамнез- в основе д-ки:
-указание на пребывание в
Критерии постановки диагноза малярии.
1.Эпидемиологический анамнез- в основе д-ки:
-указание на пребывание в
-указание на заболевание малярией в прошлом (рецидив);
-гемотрансфузии в течение 3-х и менее месяцев до начала болезни. 2.Клинические проявления: Типичный малярийный пароксизм, длительная лихорадка, анемия, сплено-гепатомегалия,геморрагическая сыпь.
- Во время приступа: гиперемия лица; инъекция сосудов склер, сухая горячая кожа. - После 2-3 приступов : бледность кожных покровов или желтуха; сплено-гепатомегалия, анемия. Приступ лихорадки завершается критическим снижением температуры тела до нормальных значений. -В периоде апирексии самочувствие больных может быть удовлетворительным.
Малярию необходимо дифференцировать : от гриппа, тифо-паратифозных заболеваний, бруцеллеза, висцерального лейшманиоза, лептоспироза, клещевого спирохетоза, сепсиса, арбовирусных заболеваний, заболевания крови.
Паразитологическая диагностика малярии основана на обнаружении бесполых и половых форм возбудителя
Паразитологическая диагностика малярии основана на обнаружении бесполых и половых форм возбудителя
В тонком мазке изучают морфологию паразита и морфологию инвазированного эритроцита. В
В тонком мазке изучают морфологию паразита и морфологию инвазированного эритроцита. В
По рекомендациям ВОЗ определяется уровень паразитемии по результатам подсчета 100 полей
По рекомендациям ВОЗ определяется уровень паразитемии по результатам подсчета 100 полей
Используют также серологические методы: иммунофлюоресцентный, РСК, РНГА, которые имеют значение в ретроспективной диагностики малярии, а также с целью выявления паразитоносительства у доноров.
Оценка паразитемии
Оценка паразитемии
Специфическое лечение
Этиотропные препараты делятся на 4 группы: 1.Гематошизотропные :
Специфическое лечение
Этиотропные препараты делятся на 4 группы: 1.Гематошизотропные :
Тафенохин, родственный примахину, имеет более высокий терапевтический индекс, чем примахин, и
Тафенохин, родственный примахину, имеет более высокий терапевтический индекс, чем примахин, и
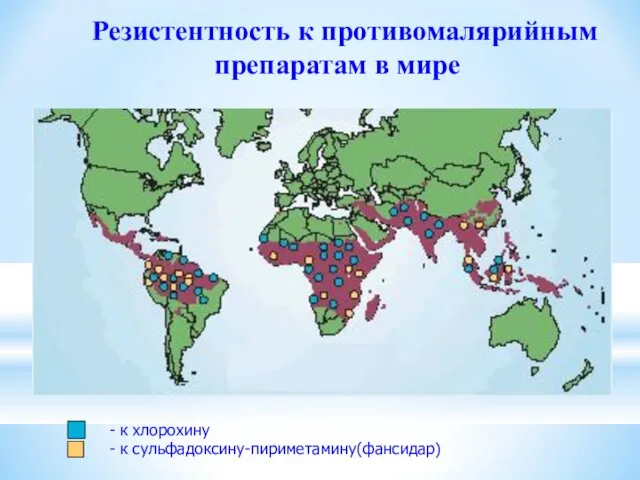
Резистентность к противомалярийным препаратам в мире
- к хлорохину
- к сульфадоксину-пириметамину(фансидар)
Резистентность к противомалярийным препаратам в мире
- к хлорохину
- к сульфадоксину-пириметамину(фансидар)
Проводится обычно хлорохином (в виде таблеток или суспензии). В Российской
Проводится обычно хлорохином (в виде таблеток или суспензии). В Российской
При 4-дневной малярии, (72-часовой цикл возбудителя), курс лечения хлорохином - 5 дней: в 1-й и 2-й дни по 1 г(по 10 мг/кг ) однократно, в 3-й, 4-й и 5-й дни — по 0,5 г(по 5 мг/кг) . Курсовая доза для больного массой 60 кг-3,5г.
1.Купирующая терапия вивакс-, овале- и 4-дневной малярии(протокол РФ)
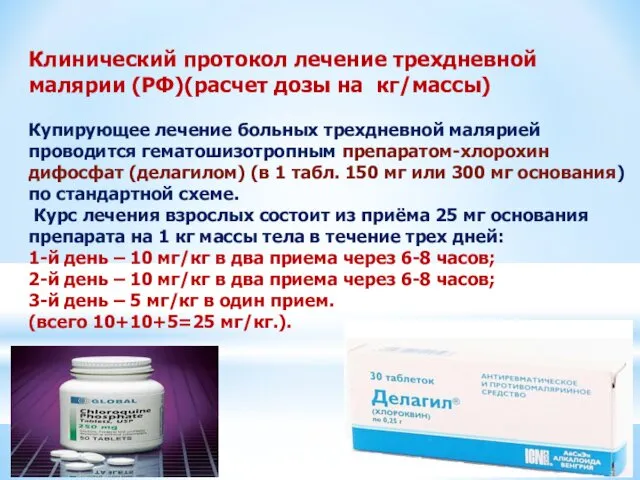
Клинический протокол лечение трехдневной малярии (РФ)(расчет дозы на кг/массы)
Купирующее лечение больных трехдневной малярией
Клинический протокол лечение трехдневной малярии (РФ)(расчет дозы на кг/массы)
Купирующее лечение больных трехдневной малярией
Курс лечения взрослых состоит из приёма 25 мг основания препарата на 1 кг массы тела в течение трех дней:
1-й день – 10 мг/кг в два приема через 6-8 часов;
2-й день – 10 мг/кг в два приема через 6-8 часов;
3-й день – 5 мг/кг в один прием.
(всего 10+10+5=25 мг/кг.).
2.Радикальное лечение При вивакс- и овале-малярии после купирования эритроцитарной шизогонии
2.Радикальное лечение При вивакс- и овале-малярии после купирования эритроцитарной шизогонии
беременным и кормящим грудью женщинам;
детям до 4-х лет; лицам с дефицитом фермента глюкозо-6-фосфатдегидрогеназы. из-за возможного гемолиза.
Исследование препаратов крови проводят трижды -до начала приёма хлорохина, на 4- й день лечения и перед выпиской из стационара.
1.Артеметер в сочетании с лумефантрином (Artemether - 20 mg Lumefantrine - 120
1.Артеметер в сочетании с лумефантрином (Artemether - 20 mg Lumefantrine - 120
Согласно рекомендациям ВОЗ эта комбинация является комбинацией первого выбора.
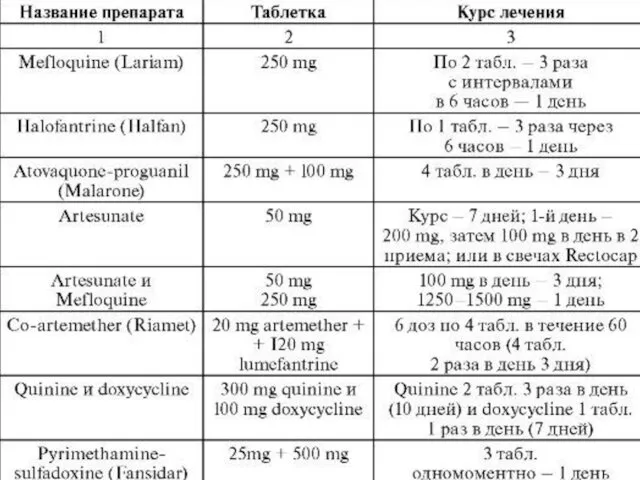
2. Мефлохин (Lariam, Meflaquine) 25mg основния/kg в два приема дозы – 15mg/kg плюс 10 mg/kg с интервалом через 6-24часов между приемами. 3. Хинин в сочетании с доксициклином: Хинин (дигидрохлорид или сульфат) 10 мг⁄кг + доксициклин 100 мг в сутки в течение 7 дней одновременно или последовательно.4.Комбинация артесуната и сульфадоксина+пириметамина (фансидар ) , см.Таб.
Показана ежедневная микроскопия препарата крови.5.Если после проведенного лечения обнаруживаются гаметоциты, следует пролечить примахином (0,45 мг основания, 3 табл.) в один день.
3.Препараты для лечения неосложненной тропической малярии
3.1. Схема лечения неосложненной тропической малярии : Co-artemether(20mg artemether+ lumefantrine 120mg)-
3.1. Схема лечения неосложненной тропической малярии : Co-artemether(20mg artemether+ lumefantrine 120mg)-
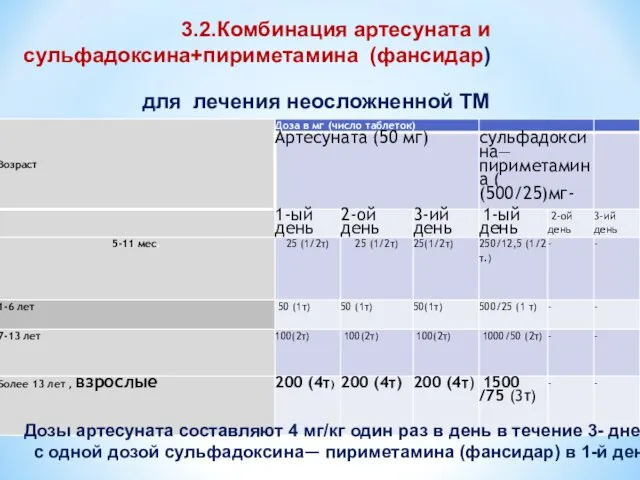
3.2.Комбинация артесуната и сульфадоксина+пириметамина (фансидар) для лечения неосложненной ТМ
Дозы артесуната составляют
3.2.Комбинация артесуната и сульфадоксина+пириметамина (фансидар) для лечения неосложненной ТМ
Дозы артесуната составляют
с одной дозой сульфадоксина— пириметамина (фансидар) в 1-й ден
1. Этиотропное лечение :
а) хинина дигидрохлорида 50 % р-р из расчета: внутривенно по
1. Этиотропное лечение :
а) хинина дигидрохлорида 50 % р-р из расчета: внутривенно по
или в) Артесунат: первый прием 2,4 мг на 1 кг/ в/в, или в/м ,повторяется через 12-24 часов (три раза), затем 1 раз в день в течении 6 дней. или
с) Артеметр первая доза 3,2 мг на кг/ в/м, 2,6 мг кг в течении 6 дней. Для назначения препаратов артемизинина беременность является противопоказанием.
5.Протокол лечения осложненной ТМ
Патогенетическая терапия: Коррекция водно-электролитных нарушений и кислотно-основного состояния : солевые
Патогенетическая терапия: Коррекция водно-электролитных нарушений и кислотно-основного состояния : солевые
Для лечения гиперпирексии, определяющей тяжесть состояния у ряда больных, применяют обтирание льдом, охлаждение вентилятором,холод на магистральные сосуды. Из антипиретиков предпочтительнее парацетамол в дозе 15 мг/кг.
2. Симптоматическое лечение при осложнениях ТМ(из протокола РФ):
а). Для предупреждения
2. Симптоматическое лечение при осложнениях ТМ(из протокола РФ):
а). Для предупреждения
б) при анемии – гематокрит ниже 20 % -переливание эритроцитарной массы крови, при нормальной функции почек – вместе с 20 мг фуросемида;
в) при почечной недостаточности – осторожное введение изотонического раствора под контролем венозного давления; перитонеальный диализ или гемодиализ при сохранении олигурии после регидратации и подъеме концентрации мочевины и креатиниина в крови;
г) при гипогликемии – глюкозы 50% - 50 мл в/в, в последующем, если необходимо, 5% или 10% глюкозы в/в;
д) при отеке легких – полусидячее положение; оксигенация (включая искусственную вентиляцию); фуросемид 40 мг в/в, при отсутствии эффекта – увеличить дозу прогрессивно до 200 мг; при отеке легких вследствие избыточной гидратации – прекратить в/в введение жидкостей, немедленная гемофильтрация, фуросемид от 40 до 200 мг в/в; ж) при гиперпаразитемии – антималярийные препараты в/в даже при способности пациента глотать; у тяжелых больных при паразитемии более 10 % -частичная гемотрансфузия в перерыве между инъекциями хинина.
Условия выписки Диспансеризация
Реконвалесцентов трехдневной и тропической малярии выписывают после полного
Условия выписки Диспансеризация
Реконвалесцентов трехдневной и тропической малярии выписывают после полного
Г. Онищенко
Главный государственный санитарный врач РФ
Перенесшие малярию находятся под медицинским наблюдением в течение 2 лет.
При возникновении у них любой лихорадки проводится исследование крови на малярийные плазмодии..
Профилактические и противоэпидемические мероприятия. Своевременное выявление и лечение больных малярией и
Профилактические и противоэпидемические мероприятия. Своевременное выявление и лечение больных малярией и
3.с лихорадочными пароксизмами, несмотря на проводимое в соответствии с предполагаемым диагнозом лечение;
4.в случае лихорадочного состояния, возникшего в течении 3-х месяцев с момента переливания донорской крови; 5.прибывших из эндемичных районов в ближайшие 3 года(коммерсанты, бизнесмены, студенты, экипажи авиалайнеров, туристы, сезонные рабочие, военнослужащие-контрактники, беженцы, переселенцы и др.)по клиническим показаниям;
6.с гепатоспленомегалией 7.с анемией неясной этиологии; 8.имеющих в анамнезе заболевание малярией в течение последних 3-х лет (при любом повышении температуры).
Для индивидуальной химиопрофилактики, при въезде в эндемичные районы по малярии, используется
Для индивидуальной химиопрофилактики, при въезде в эндемичные районы по малярии, используется
Химиопрофилактика
Профилактика
Для защиты от укусов комаров в местах, где распространена малярия,
Профилактика
Для защиты от укусов комаров в местах, где распространена малярия,
с сумерек до рассвета одеваться так, чтобы не оставлять открытыми руки и ноги; открытые участки тела обрабаты-вать репеллентом.
Литература
Основная
1.Инфекционные болезни и эпидемиология : учебник / В.И. Покровский, С.Г.
Литература
Основная
1.Инфекционные болезни и эпидемиология : учебник / В.И. Покровский, С.Г.
2.Учайкин В.Ф., Нисевич Н.И., Шамшева О.В. Инфекционные болезни и вакцинопрофилактика у детей : учебник. М. : ГЭОТАР-Медиа, 2007. С. 448-458.
3.Шувалова Е.П. Инфекционные болезни : учебник. 6-е изд., перераб. и доп. М. : Медицина, 2005. С. 571-594.
4.Ющук Н.Д., Венгеров Ю.Я. Инфекционные болезни : учебник. М. : Медицина, 2003. С. 632-639.
5.Ющук Н.Д., Венгеров Ю.Я. Лекции по инфекционным болезням : учебное пособие для студентов медицинских вузов. 3-е изд., перераб. и доп. М. : Медицина, 2007. С. 921-949.
Дополнительная:1.Лобан К.М., Полозок Е.С. Малярия. М. : Медицина, 1983. 224 с.2.Медицинская паразитология. Т. 1 : Протистология и гельминтология : учебное пособие для медицинских и биологических вузов / Н.Н. Ильинских, А.И. Венгеровский, А.В. Лепехин и др. Томск : Изд-во “Печатная мануфактура”, 2001. 336
Нормативная: 1Кл. прот.д-ка и леч.ТМ»респ.эксперт.совет РЦРЗ МЗСР12.14г .2.Малярия : сборник нормативно-методических материалов. М. : ГРАНТЪ, 1999. 40 с.3.МУ 3.2.1756-03 от 28.03. 2003 г. Методические указания. Профилактика паразитарных болезней. Эпидемиологический надзор за паразитарными болезнями. М., 2003. С. 5-24..
3.Локтева И.М. Роль миграцийних процессов в формировании эпидемической ситуации по малярии в
3.Локтева И.М. Роль миграцийних процессов в формировании эпидемической ситуации по малярии в
Литература дополнительная:
























































 Дезадаптирующие психические расстройства у больных, направленных на МСЭ с соматоневрологической патологией
Дезадаптирующие психические расстройства у больных, направленных на МСЭ с соматоневрологической патологией Primary Aldosteronism
Primary Aldosteronism Анемии
Анемии Ментальная карта. Интеллект-карты в обучении
Ментальная карта. Интеллект-карты в обучении Энергия АТФ. Восстановление АТФ
Энергия АТФ. Восстановление АТФ Лимфатическая система, функциональная морфология лимфатических сосудов
Лимфатическая система, функциональная морфология лимфатических сосудов Проблема личности в отечественной и зарубежной психологии
Проблема личности в отечественной и зарубежной психологии Предмет, задачи, особенности анатомии, физиологии, гигиены как науки. Основные закономерности роста и развития организма
Предмет, задачи, особенности анатомии, физиологии, гигиены как науки. Основные закономерности роста и развития организма Неотложная помощь при травмах, травматическом шоке
Неотложная помощь при травмах, травматическом шоке Подкожная жировая клетчатка у детей: анатомо-физиологические особенности, методы обследования
Подкожная жировая клетчатка у детей: анатомо-физиологические особенности, методы обследования Сестринский процесс при местной хирургической патологии (раны) и ее лечение
Сестринский процесс при местной хирургической патологии (раны) и ее лечение Диспансеризация беременных женщин
Диспансеризация беременных женщин Побочные реакции антибиотиков на организм человека
Побочные реакции антибиотиков на организм человека Стабилизация растворов для инъекций
Стабилизация растворов для инъекций Задачи, организационная структура и основы деятельности Всероссийской службы медицины катастроф (ВСМК)
Задачи, организационная структура и основы деятельности Всероссийской службы медицины катастроф (ВСМК) Типичные ошибки семейного воспитания
Типичные ошибки семейного воспитания Мешел ауруының патофизиологиясы
Мешел ауруының патофизиологиясы Ведение беременности и родов при пороках сердца. Кардиомиопатии
Ведение беременности и родов при пороках сердца. Кардиомиопатии Ведение детей с муковисцидозом в амбулаторных условиях (клинический случай)
Ведение детей с муковисцидозом в амбулаторных условиях (клинический случай) Система органов пищеварения. АФО органов пищеварения у детей
Система органов пищеварения. АФО органов пищеварения у детей Порядок подготовки ППЭ в условиях сохранения рисков распространения COVID-19
Порядок подготовки ППЭ в условиях сохранения рисков распространения COVID-19 Дети с ДЦП в инклюзивном образовании
Дети с ДЦП в инклюзивном образовании Инфекции, передаваемые половым путем в гинекологической практике
Инфекции, передаваемые половым путем в гинекологической практике Этнологические исследования детства
Этнологические исследования детства Дәрілік тәуелділік шақырытын заттар
Дәрілік тәуелділік шақырытын заттар Психоаналептики и психостимуляторы
Психоаналептики и психостимуляторы Психофизиологические особенности развития детей младшего школьного возраста
Психофизиологические особенности развития детей младшего школьного возраста Сестринский уход при гломерулонефритах
Сестринский уход при гломерулонефритах