Содержание
- 2. Среди всех пороков развития одно из первых мест занимают аномалии костно-мышечной системы. По данным ВОЗ, деформации
- 3. Внешний вид стопы при пороках развития ее переднего отдела у большинства пациентов имеет неэстетичный вид, что
- 4. Пороки развития переднего отдела стоп это патология развития лучей стопы (плюсневых костей и фаланг пальцев), костные
- 5. В настоящее время в литературе нет общей классификации пороков развития переднего отдела стопы и отсутствует единое
- 6. Данная патология включает в себя анатомические изменения, сопровождающиеся болевым синдромом, функциональными нарушениями, а также косметическими дефектами.
- 7. Целью лечения является формирование нормальной арки поперечного свода стопы путем хирургической коррекции длинны и формы луча.
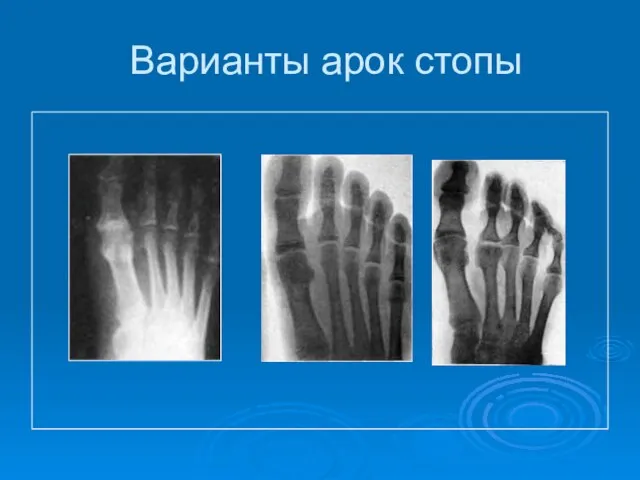
- 8. Варианты арок стопы
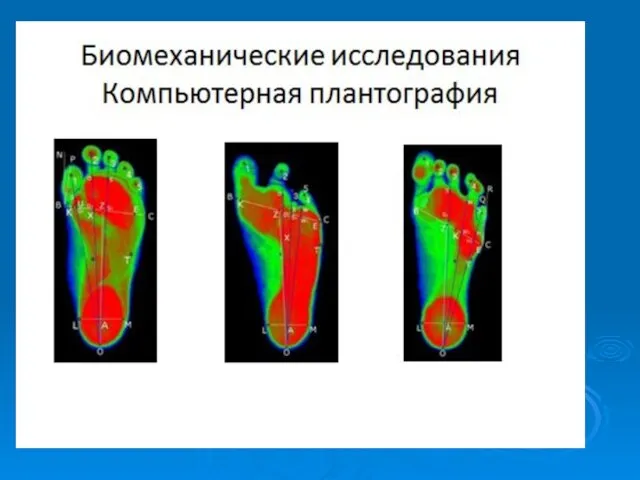
- 9. Методы исследования пациентов с пороками развития переднего отдела стоп Анамнестический клинический рентгенологический Томографический ультрасонографический реовазографический Биомеханический
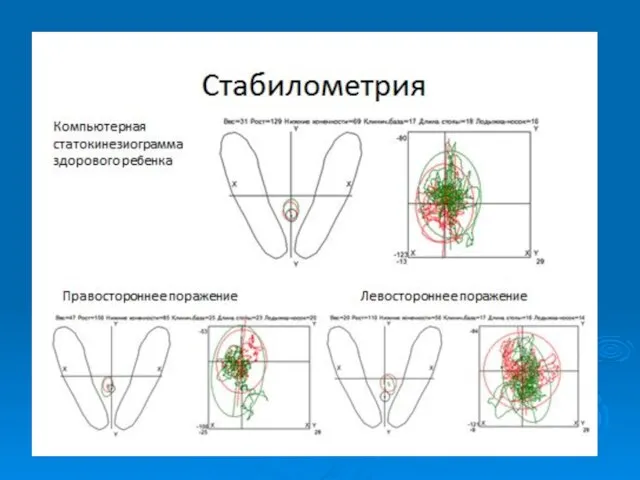
- 10. Клиничский метод внешний осмотр (Маркс В.О.,1978) форма стопы и ее переднего отдела степень нагрузки на передний
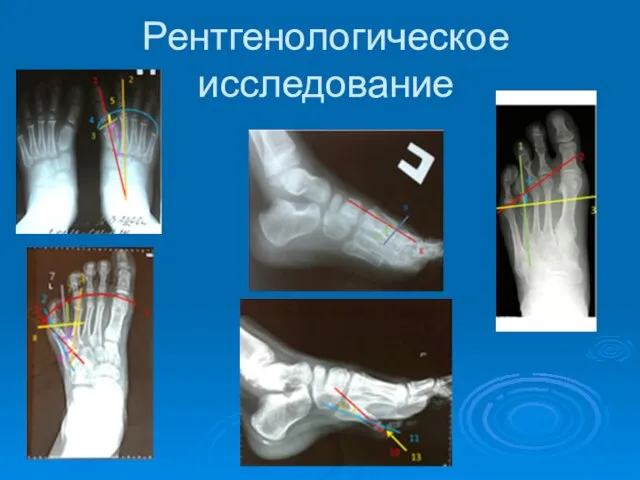
- 11. Рентгенологическое исследование
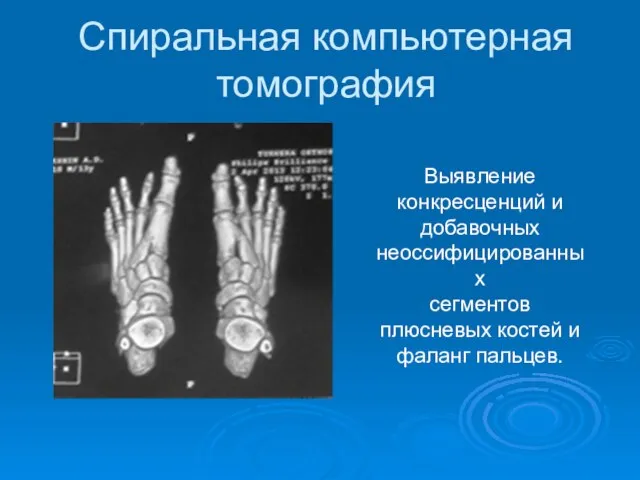
- 12. Спиральная компьютерная томография Выявление конкресценций и добавочных неоссифицированных сегментов плюсневых костей и фаланг пальцев.
- 13. Ультросонографическое исследование Исследование проводится пациентам с LEB, для визуализации патологической ростковой зоны
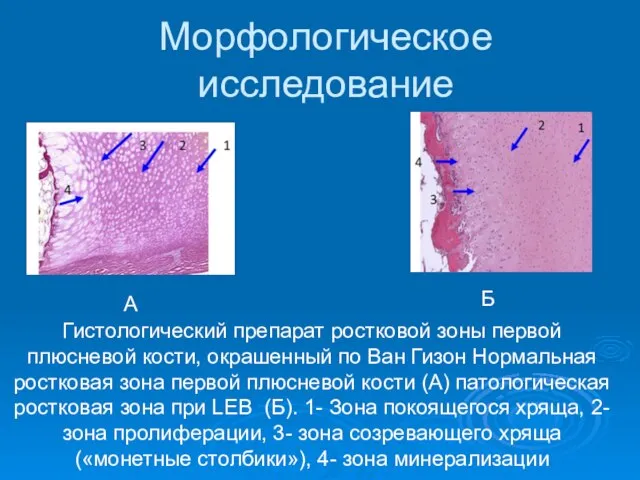
- 16. Морфологическое исследование Гистологический препарат ростковой зоны первой плюсневой кости, окрашенный по Ван Гизон Нормальная ростковая зона
- 17. Генетическое обследование При выявлении стигм эмбриогенеза все пациенты должны быть направлены на генетическое обследование
- 18. Генетические синдромы Пороки развития переднего отдела стопы могут являться симптомами генетических синдромов
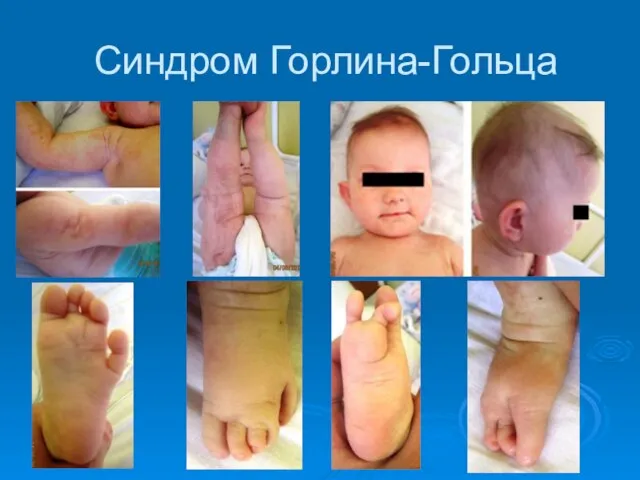
- 19. Cиндром Горлина-Гольца Синдром сопряжен с мутацией гена РТСН1 ( локус 9q22 ), кодируемый им сигнальный белок
- 20. Cиндром Горлина-Гольца
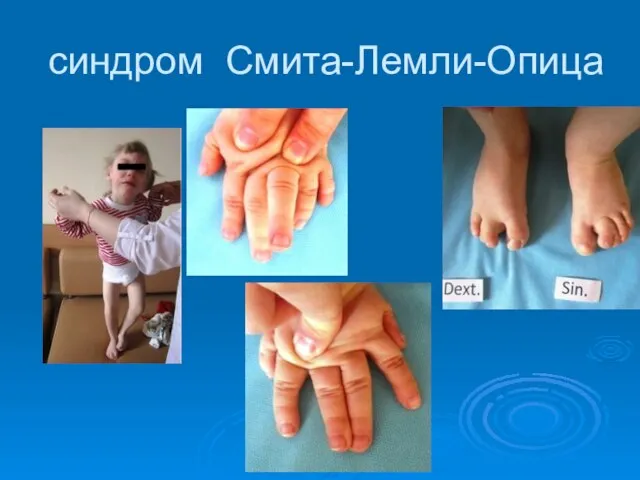
- 21. cиндрoм Cмита-Лeмли-Oпица Диагноз ставится при увеличении в крови уровня 7-дегидрохолестерола или на основе секвенирования гена DHCR7
- 22. cиндрoм Cмита-Лeмли-Oпица
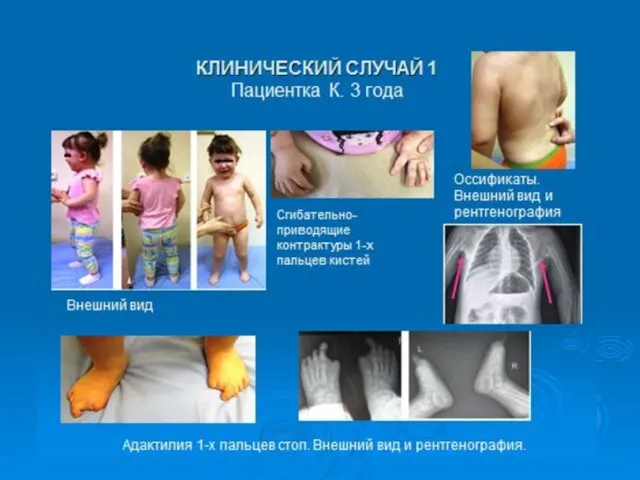
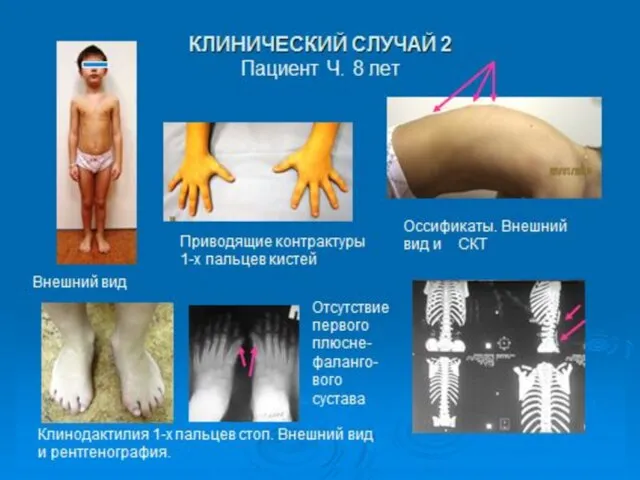
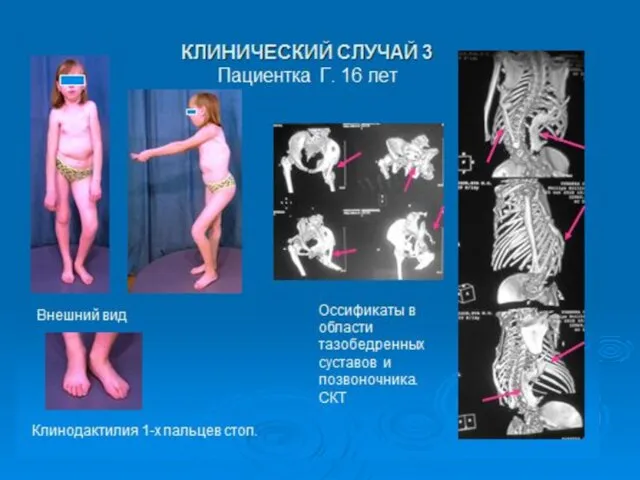
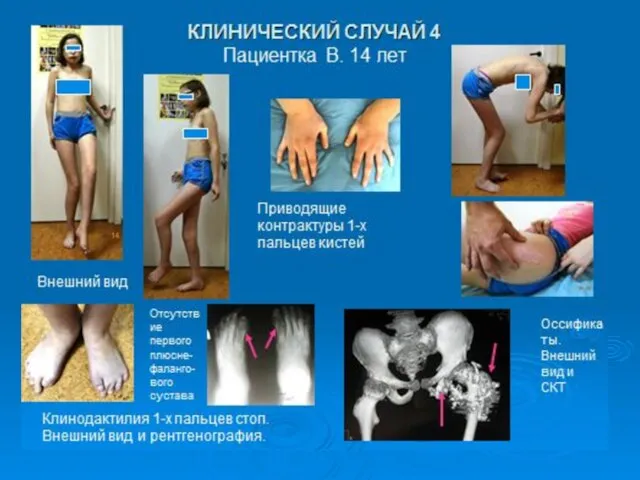
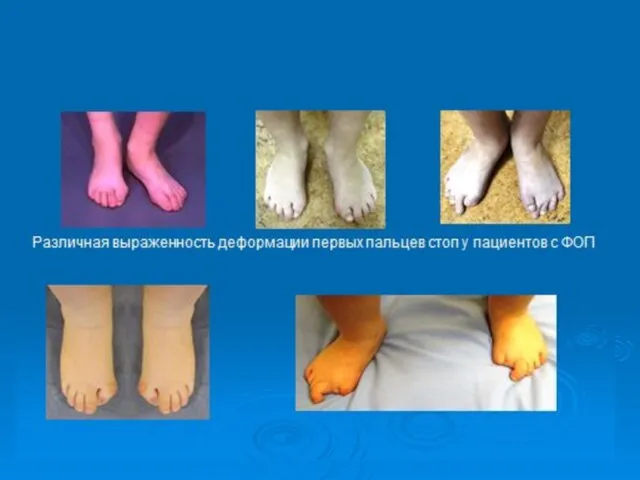
- 23. Прогрессирующая оссифицирующая фибродисплазия (ФОП) (оссифицирующий миозит, параоссальная гетеротопическая оссификация, болезнь Мюнхеймера, болезнь «второго скелета») - редкое
- 24. За развитие прогрессирующей оссифицирующей фибродисплазии ответственна мутация в гене ACVR1. Данный ген кодирует активин-рецептор типа 1
- 25. BMP (bone morphogenetic protein) являются регуляторными белками, участвующими в процессе регуляции эмбрионального формирования костной ткани и
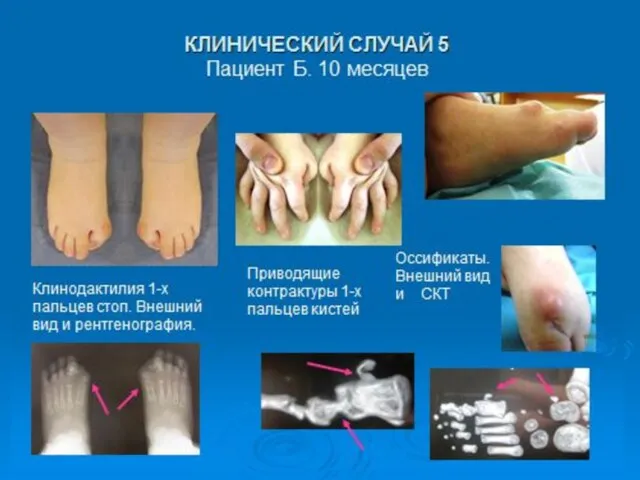
- 35. При наличии у ребенка порока развития первого луча, выражающегося в адактилии, клинодактилии, вальгусном положении первого пальца,
- 36. Необходимо помнить, что дебют заболевания может быть вызван проведенным оперативным вмешательством в любом возрасте. Детям, страдающим
- 37. Пороки развития первого луча делятся на : Сочетание клинодактилии и полифалангии первого пальца Полидактилия первого пальца
- 38. Лечение Чаще всего оперативное лечение бывает многоэтапным. Количество этапов зависит от варианта и степени деформации фаланг
- 39. Сроки лечения Первый этап хирургического лечения при тяжелых степенях деформации целесообразно выполнять в возрасте ребенка от
- 40. Примеры хирургического лечения пороков развития первого луча.
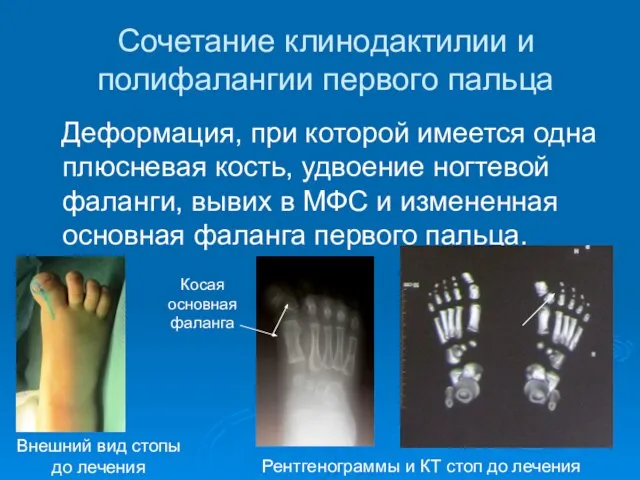
- 41. Сочетание клинодактилии и полифалангии первого пальца Деформация, при которой имеется одна плюсневая кость, удвоение ногтевой фаланги,
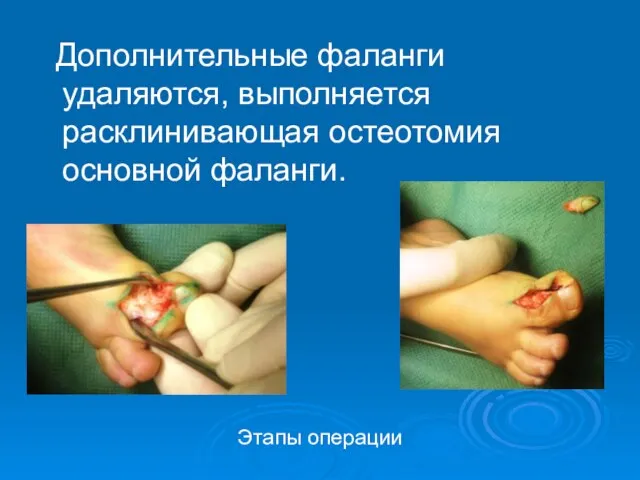
- 42. Дополнительные фаланги удаляются, выполняется расклинивающая остеотомия основной фаланги. Этапы операции
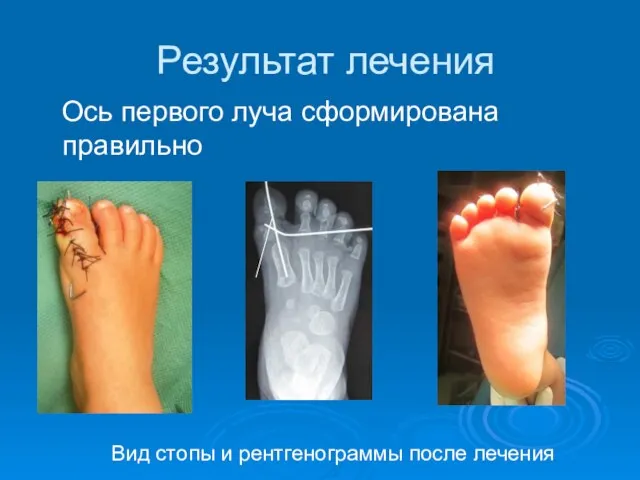
- 43. Результат лечения Ось первого луча сформирована правильно Вид стопы и рентгенограммы после лечения
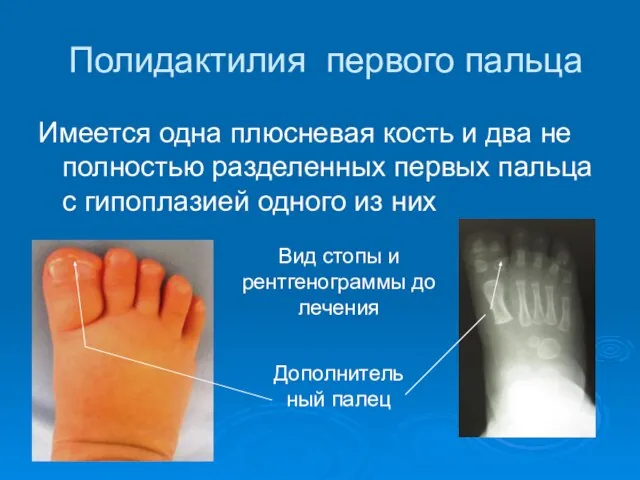
- 44. Полидактилия первого пальца Имеется одна плюсневая кость и два не полностью разделенных первых пальца с гипоплазией
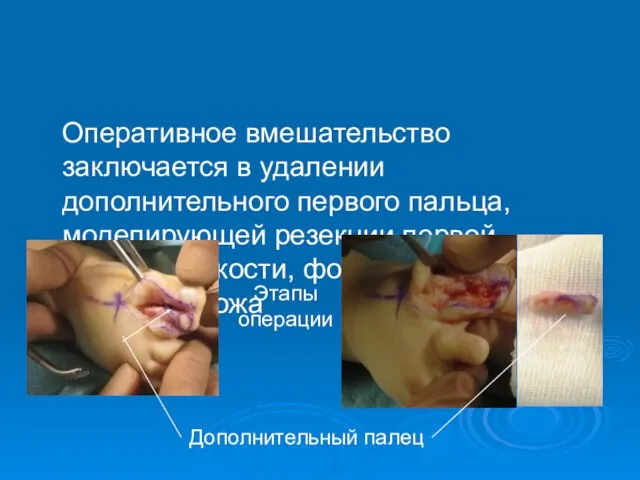
- 45. Оперативное вмешательство заключается в удалении дополнительного первого пальца, моделирующей резекции первой плюсневой кости, формирования ногтевого ложа
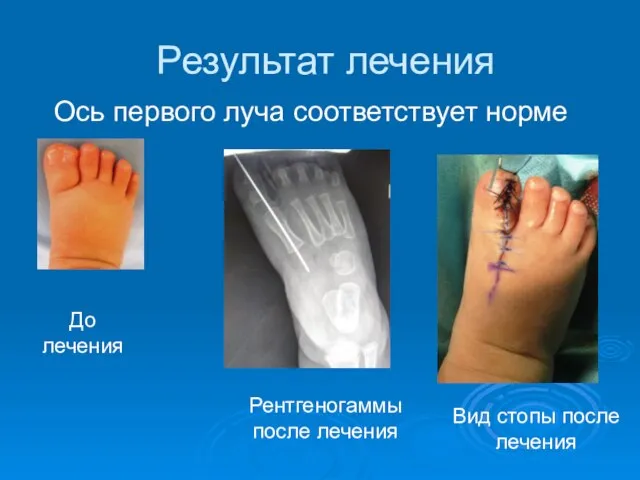
- 46. Результат лечения Ось первого луча соответствует норме Рентгеногаммы после лечения Вид стопы после лечения До лечения
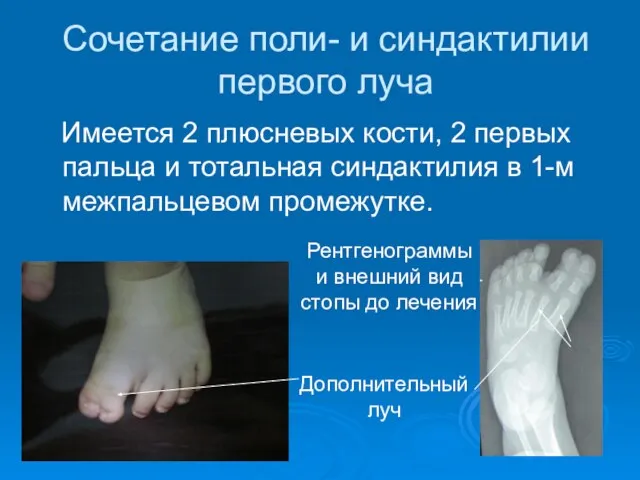
- 47. Сочетание поли- и синдактилии первого луча Имеется 2 плюсневых кости, 2 первых пальца и тотальная синдактилия
- 48. Производится удаление дополнительного первого луча. Наружная поверхность первого пальца закрывается местными тканями. При расхождении плюсневых костей
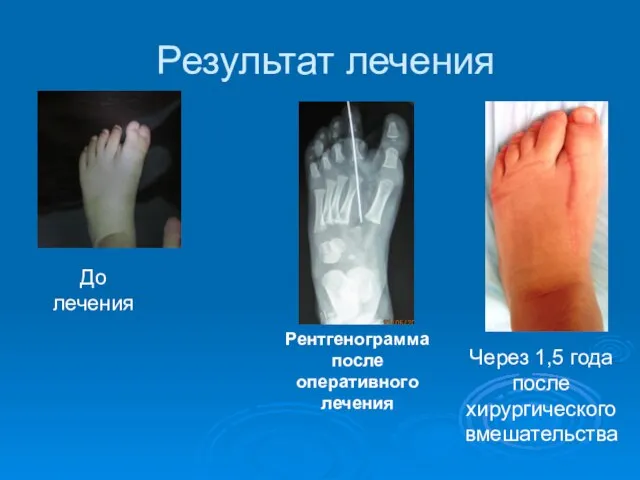
- 49. Результат лечения Через 1,5 года после хирургического вмешательства До лечения Рентгенограмма после оперативного лечения
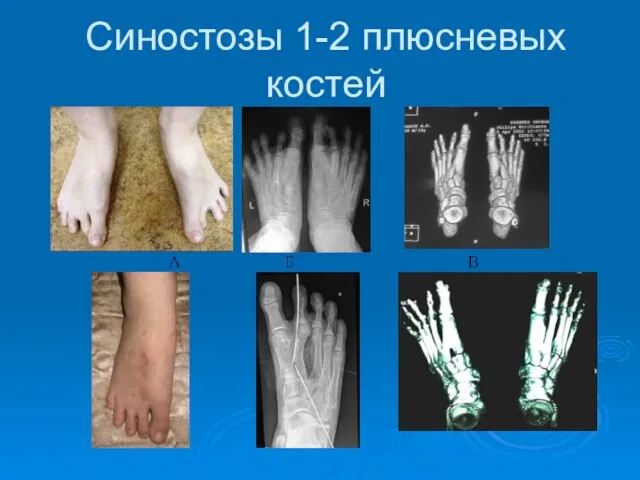
- 50. Синостозы 1-2 плюсневых костей
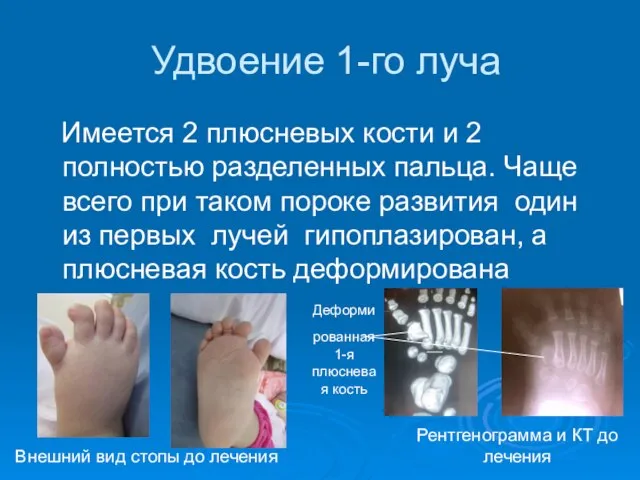
- 51. Удвоение 1-го луча Имеется 2 плюсневых кости и 2 полностью разделенных пальца. Чаще всего при таком
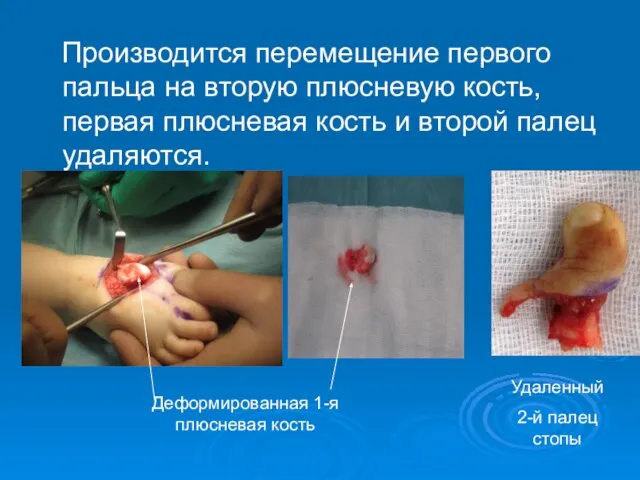
- 52. Производится перемещение первого пальца на вторую плюсневую кость, первая плюсневая кость и второй палец удаляются. Деформированная
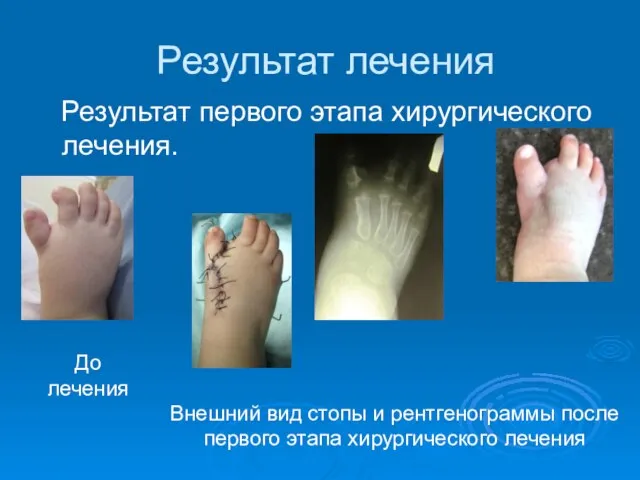
- 53. Результат лечения Результат первого этапа хирургического лечения. Внешний вид стопы и рентгенограммы после первого этапа хирургического
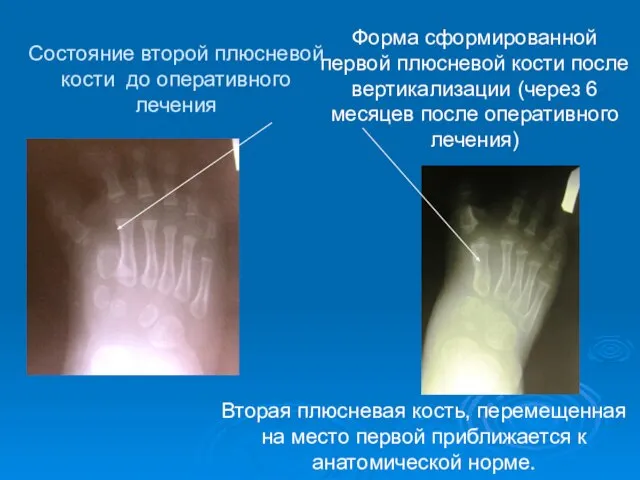
- 54. Форма сформированной первой плюсневой кости после вертикализации (через 6 месяцев после оперативного лечения) Состояние второй плюсневой
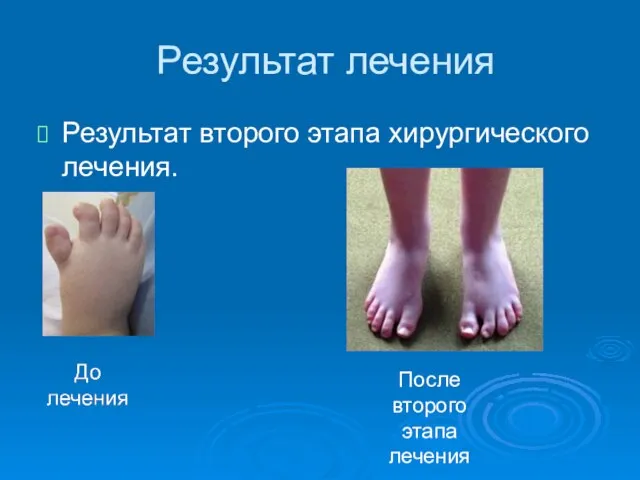
- 55. Результат лечения Результат второго этапа хирургического лечения. После второго этапа лечения
- 56. Порок развития первой плюсневой кости При нормально сформированном 1-м пальце отмечается его выраженное приведение, иногда до
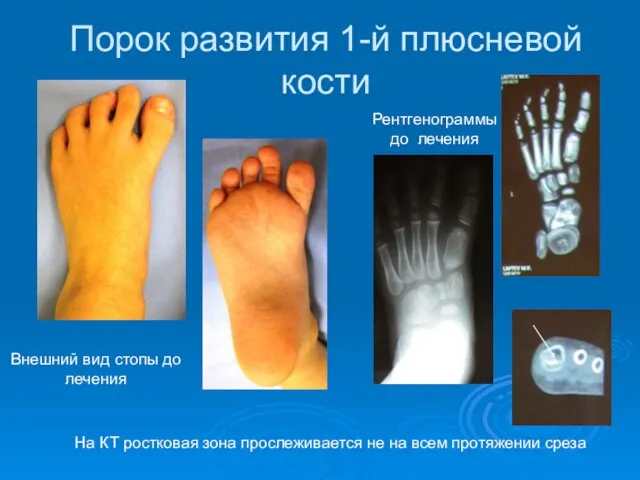
- 57. Порок развития 1-й плюсневой кости На КТ ростковая зона прослеживается не на всем протяжении среза Внешний
- 58. Для формирования анатомически правильных соотношений в первом ПФС выполняется корригирующая расклинивающая остеотомия первой плюсневой кости в
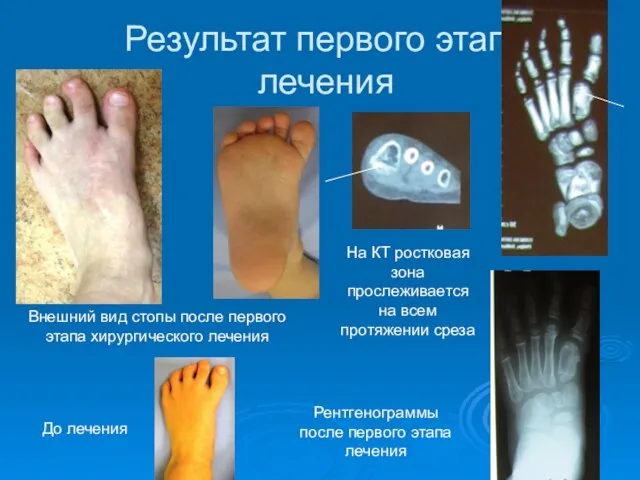
- 59. Результат первого этапа лечения На КТ ростковая зона прослеживается на всем протяжении среза Внешний вид стопы
- 60. Отсутствие раннего адекватного лечения пороков развития первого луча с преимущественным поражением плюсневой кости приводит к болевому
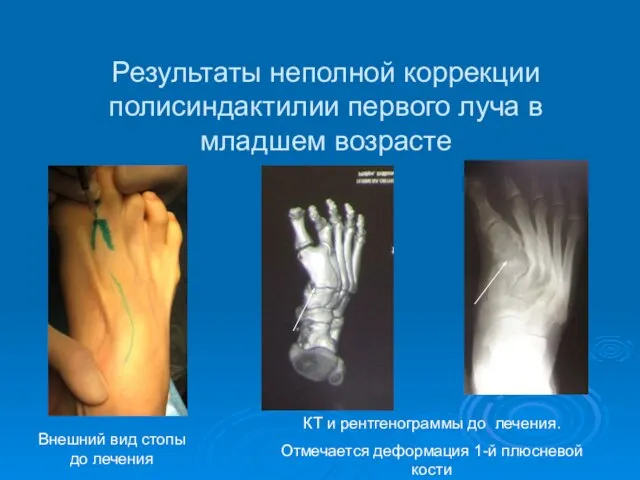
- 61. Результаты неполной коррекции полисиндактилии первого луча в младшем возрасте Внешний вид стопы до лечения КТ и
- 62. При таком пороке развития у детей младшего возраста часто удаляют дополнительный первый палец без коррекции деформации
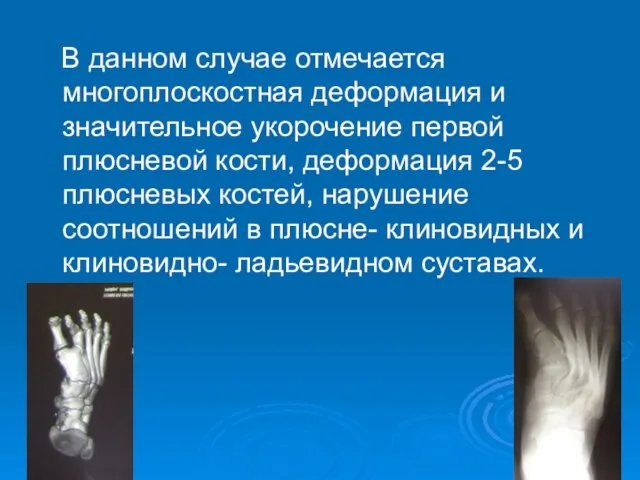
- 63. В данном случае отмечается многоплоскостная деформация и значительное укорочение первой плюсневой кости, деформация 2-5 плюсневых костей,
- 64. В таких случаях выполняется формирование первого межпальцевого промежутка и реконструкция первого луча, включающая в себя медиализацию
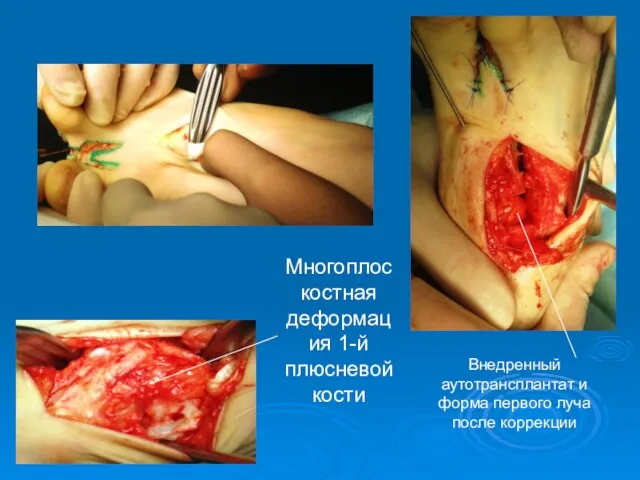
- 65. Многоплоскостная деформация 1-й плюсневой кости Внедренный аутотрансплантат и форма первого луча после коррекции
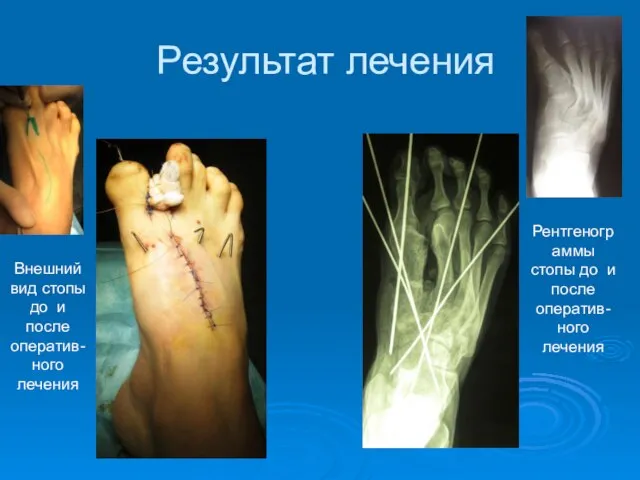
- 66. Результат лечения Внешний вид стопы до и после оператив- ного лечения Рентгенограммы стопы до и после
- 67. Результаты Хирургическое лечение пороков развития первого луча проводится в несколько этапов с целью коррекции деформации и
- 68. Результаты При оперативной коррекции полисиндактилии первого луча все элементы деформации устраняются после иссечения фиброзных тяжей. При
- 69. Результаты При изолированном пороке развития первой плюсневой кости. рентгенологически отмечается косое расположение ростковой зоны. Производится одномоментная
- 70. Результаты При пороках развития пальца производятся корригирующие расклинивающие остеотомии и удаляются дополнительные фаланги, формируется ногтевое ложе
- 71. Результаты Заключительный этап коррекции деформации первой плюсневой кости или фаланг пальца проводится после закрытия ростковых зон
- 72. Результаты При вторичных деформациях 1-го луча отмечается болевой синдром, супинационное положение и косметический дефект стопы, деформации
- 73. Пороки развития средних лучей.
- 74. Пороки развития средних лучей делятся на : Пороки, связанные с нарушением комплектации - уменьшение количества лучей
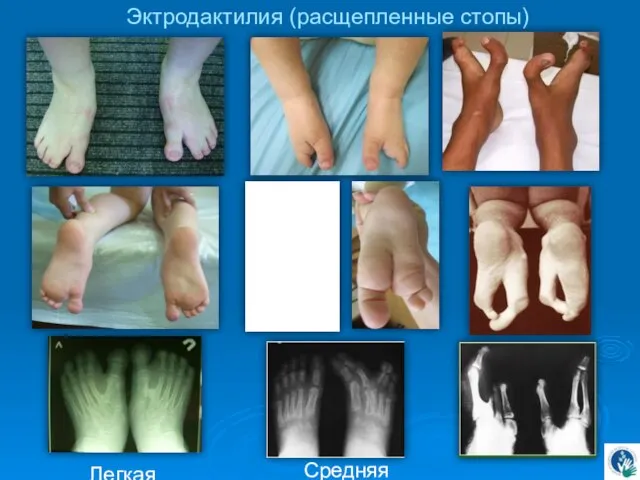
- 75. Пороки, с нарушением комплектации Уменьшение количества лучей К таким порокам развития относятся расщепленные стопы. Расщепление переднего
- 76. Эктродактилия (расщепленные стопы) Легкая Средняя Тяжелая
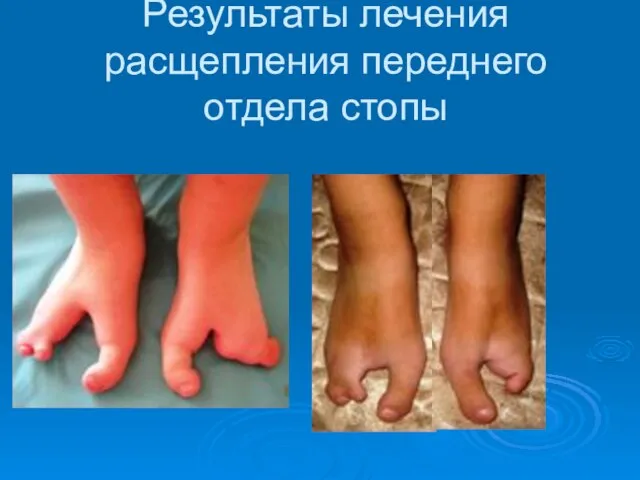
- 77. Результаты лечения расщепления переднего отдела стопы
- 78. При крайне тяжелых степенях деформации используется кортикальный аллотрансплантат, который внедрялся в отщепы плюсневых костей с учетом
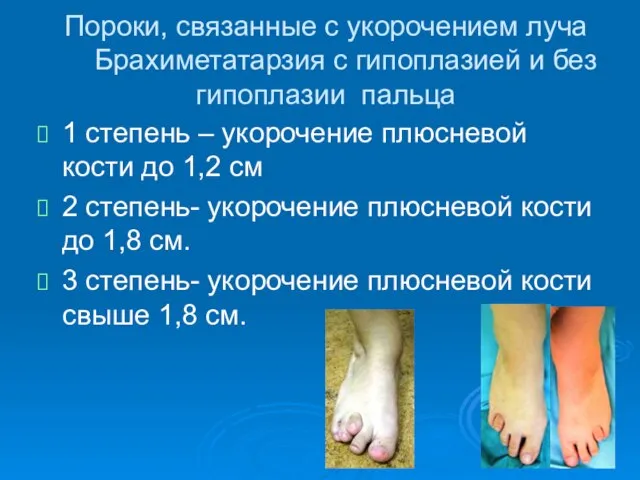
- 79. 1 степень – укорочение плюсневой кости до 1,2 см 2 степень- укорочение плюсневой кости до 1,8
- 80. 1 степень При укорочении плюсневой кости до 1,2 см. выполняется скользящая остеотомия
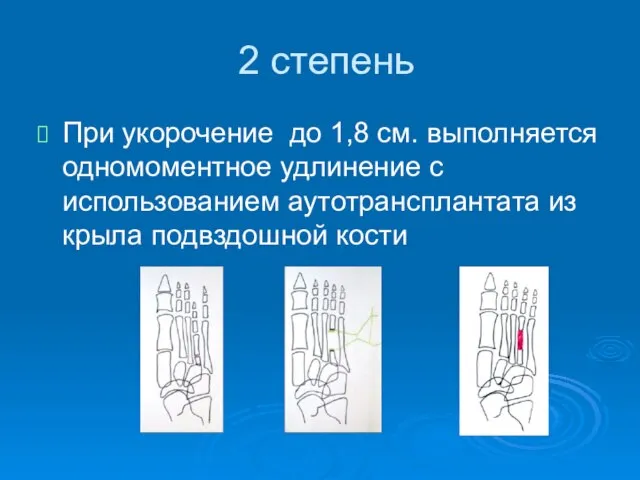
- 81. 2 степень При укорочение до 1,8 см. выполняется одномоментное удлинение с использованием аутотрансплантата из крыла подвздошной
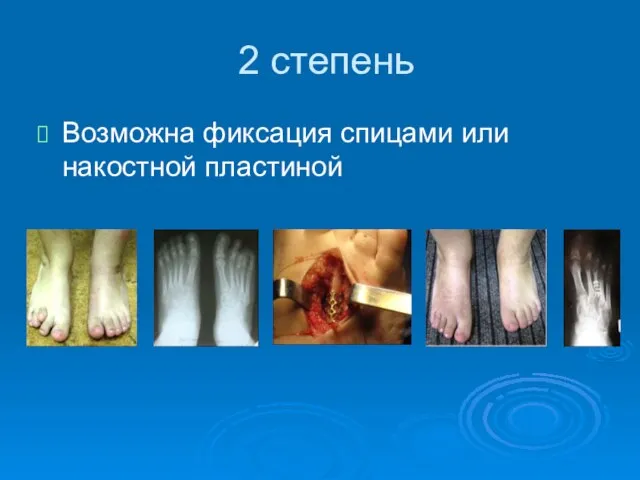
- 82. 2 степень Возможна фиксация спицами или накостной пластиной
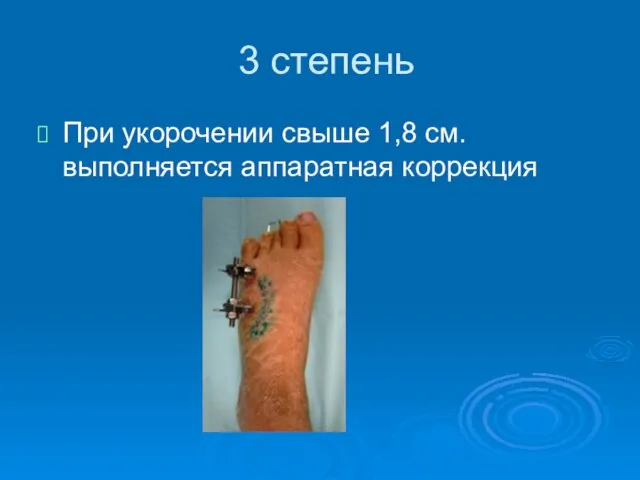
- 83. 3 степень При укорочении свыше 1,8 см. выполняется аппаратная коррекция
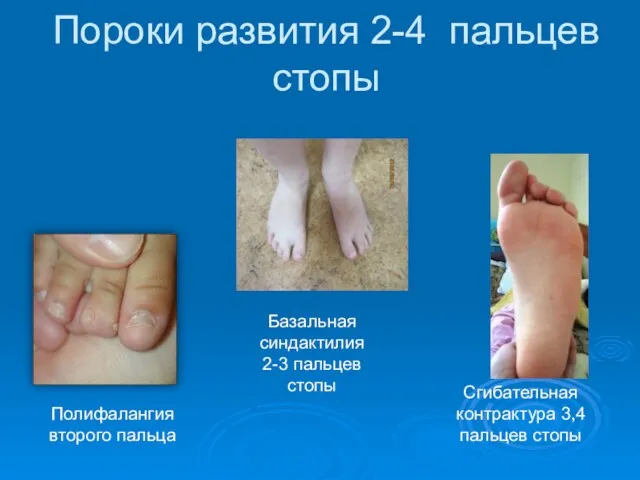
- 84. Пороки развития 2-4 пальцев стопы Полифалангия второго пальца Сгибательная контрактура 3,4 пальцев стопы Базальная синдактилия 2-3
- 85. Пороки развития пятого луча.
- 86. Пороки развития пятого луча Пороки, связанные с нарушением комплектации - увеличение количества лучей Пороки, связанные с
- 87. Пороки, связанные с нарушением комплектации Полидактилия
- 88. Простая форма удвоения пятого луча При таком пороке развития имеется 2 нормально сформированных плюсневых кости, одна
- 89. Полное удвоение пятого луча. Сложная форма. один палец гипоплазирован, но имеет хорошо сформированную плюсневую кость, а
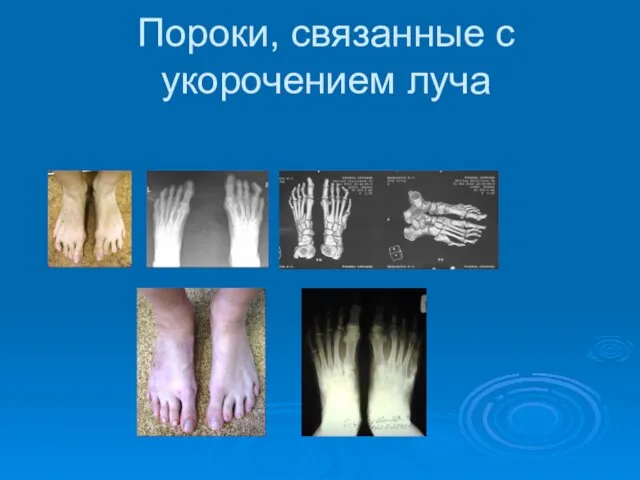
- 90. Пороки, связанные с укорочением луча
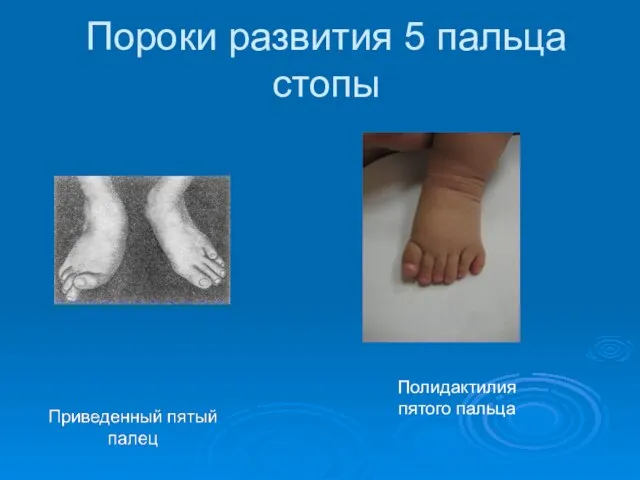
- 91. Пороки развития 5 пальца стопы Полидактилия пятого пальца
- 92. Заключение Оперативное лечение пороков развития переднего отдела стоп заключается в максимальном восстановлении анатомии, функции и достижении
- 93. Заключение Оперативное лечение пороков развития переднего отдела является многоэтапным и заключается в максимальном восстановлении анатомии, функции
- 95. Скачать презентацию

















































 Нарушение ритма у детей
Нарушение ритма у детей Африканская чума свиней
Африканская чума свиней Принципы неотложной помощи при судорожных припадках с потерей сознания
Принципы неотложной помощи при судорожных припадках с потерей сознания Создание ситуации успеха
Создание ситуации успеха Лекция по коронавирусу (ИТОГ)
Лекция по коронавирусу (ИТОГ) Дентальная имплантация
Дентальная имплантация Диспансеризация детей с заболеваниями органов мочевыделения
Диспансеризация детей с заболеваниями органов мочевыделения Социально-психологические характеристики безработных граждан
Социально-психологические характеристики безработных граждан Заболевания молочной железы
Заболевания молочной железы Классификация, мониторирование, лечение бронхиальной астмы у детей
Классификация, мониторирование, лечение бронхиальной астмы у детей Регуляция мышечного тонуса
Регуляция мышечного тонуса Тромбозы глубоких вен в системе нижней полой вены
Тромбозы глубоких вен в системе нижней полой вены Клинические испытания лекарственных препаратов
Клинические испытания лекарственных препаратов Средства, влияющие на ЦНС
Средства, влияющие на ЦНС Марафон по достижению целей через подсознание
Марафон по достижению целей через подсознание Хронический панкреатит: Современные подходы к диагностике и лечению
Хронический панкреатит: Современные подходы к диагностике и лечению Обмен хромопротеинов
Обмен хромопротеинов Балалардың керек-жарақтарына, жиһаздарына қойылатын гигиеналық талаптар
Балалардың керек-жарақтарына, жиһаздарына қойылатын гигиеналық талаптар Белохолуницкая центральная районная больница. Вакансии
Белохолуницкая центральная районная больница. Вакансии Тепловий і сонячний удари
Тепловий і сонячний удари Эфирные масла
Эфирные масла Средства для наркоза. Фармакология и токсикология этилового спирта
Средства для наркоза. Фармакология и токсикология этилового спирта Инвазивные методы исследования в пренатальной диагностике
Инвазивные методы исследования в пренатальной диагностике Сердечно-легочная реанимация в особых обстоятельствах
Сердечно-легочная реанимация в особых обстоятельствах Анатомия и физиология носа
Анатомия и физиология носа Преждевременные роды
Преждевременные роды Пузырный занос
Пузырный занос Биологиялық мембраналардың қызметтері
Биологиялық мембраналардың қызметтері