Содержание
- 2. Нарушения ритма сердца и проводимости у детей патологические состояния со сменой частоты, регулярности ритма и источника
- 3. Классификация аритмий сердца у детей Нарушения функции автоматизма. Номотопные ритмы:синусовая тахикардия.синусовая брадикардия, синусовая аритмия. Гетеротопные ритмы:
- 4. Причины аритмий: •кардиальные, •экстракардиальные, •комбинированные. 1. Функциональные – психогенные (кортиковисцеральные) или рефлекторные (висцерокардиальные) влияния на здоровое
- 5. Факторы развития аритмий сердца у новорожденных являются: Элементы электрической нестабильности очагов в эмбриональной проводящей системы. Аберрантные
- 6. В основе аритмий сердца - лежит комплекс метаболических и гемодинамических нарушений, возникающих в организме новорожденного в
- 7. ВПС (ДМЖП, ДМПП, ТФ, ТМС, СЛА) Врожденная патология коронарных артерий Дилатационная кардиомиопатия Врожденные и приобретенные кардиты
- 8. Причины тахикардии – активация симпатического отдела ВНС и повышения автоматизма синусового узла. Аритмии наблюдаются у новорожденных
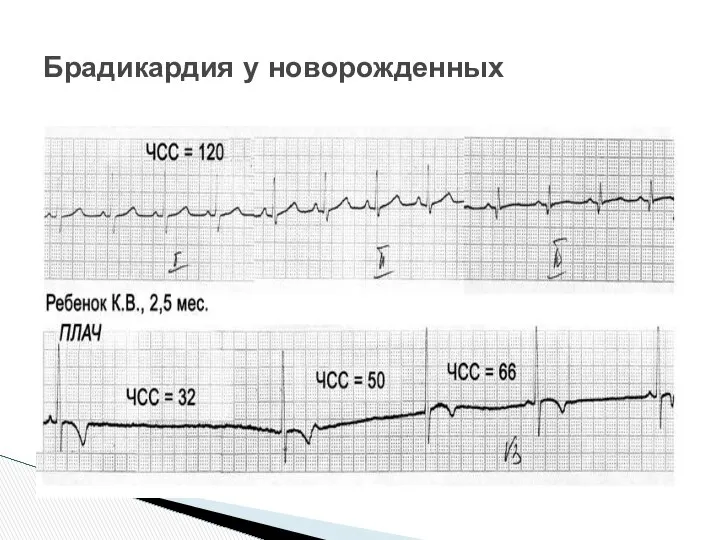
- 9. Причины брадикардии – снижение автоматизма синусового узла, из-за повышение активности парасимпатического отдела ВНС. (син.брадикардия на 20%
- 10. Брадикардия у новорожденных
- 11. Синусовая аритмия – периоды учащения и замедления ЧСС. Синусовая аритмия в детском возрасте является физиологической и
- 12. Синусовая аритмия
- 14. Пусковым механизмом экстрасистолии является хроническая внутриутробная гипоксия плода и асфиксия новорожденного ребенка. Причины экстрасистолии разнообразны: ВПС,
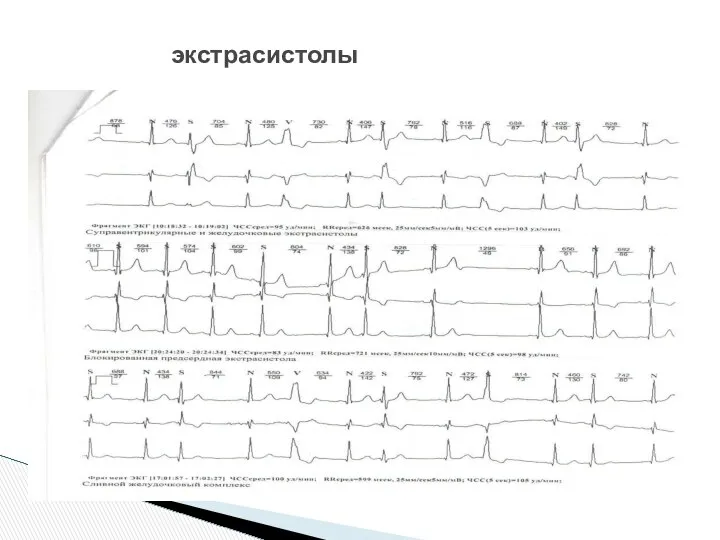
- 15. экстрасистолы
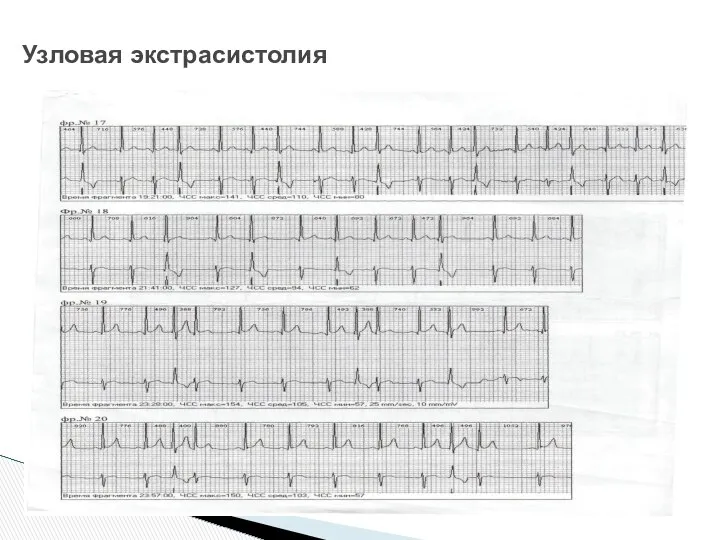
- 16. Узловая экстрасистолия
- 17. экстрасистолы
- 18. Желудочковая экстрасистолия по типу бигеминии
- 19. Групповые экстрасистолы
- 20. Суправентрикулярная тахикардия (СВТ) – причины: аномальные пути проведения, узловой механизм re-entre в предсердиях, предсердный эктопический ритм,
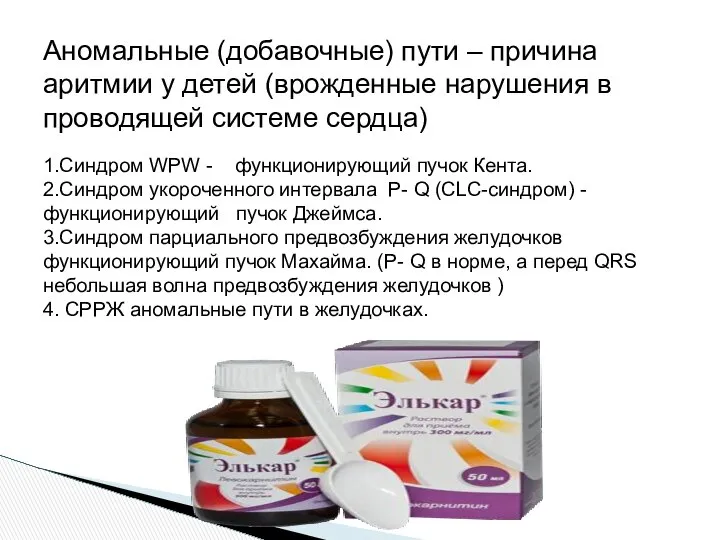
- 21. Аномальные (добавочные) пути – причина аритмии у детей (врожденные нарушения в проводящей системе сердца) 1.Синдром WPW
- 22. В настоящее время известны несколько дополнительных (аномальных) путей АВ-проведения: Пучки Кента, связывающие предсердия и миокард желудочков,
- 24. Наличие дополнительных аномальных проводящих путей при синдроме WPW (пучки Кента) является наследственным нарушением. Описана связь синдрома
- 25. Примерно у 75% больных синдром WPW сопровождается пароксизмальными тахиаритмиями. В 80% случаев при синдроме WPW возникают
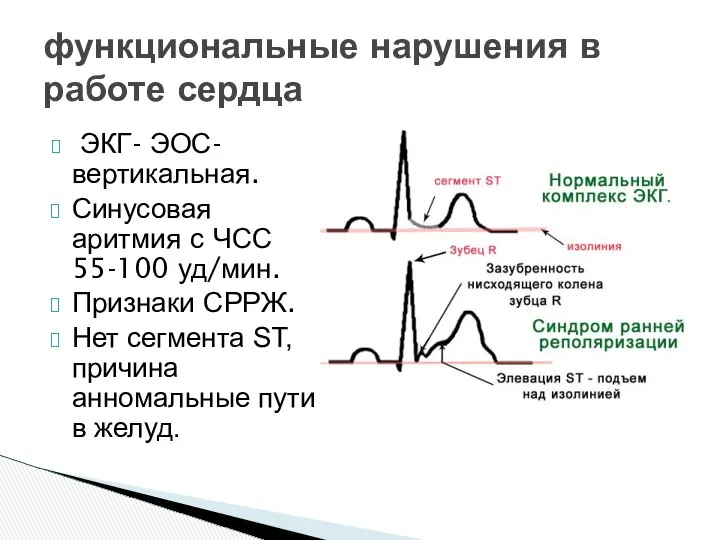
- 26. функциональные нарушения в работе сердца ЭКГ- ЭОС- вертикальная. Синусовая аритмия с ЧСС 55-100 уд/мин. Признаки СРРЖ.
- 27. WPW синдром (Wolff-Parkinson-White) Причина: дополнительный пучок Кента (импульс приходит к желудочкам раньше чем через AV-соединение) ЭКГ:
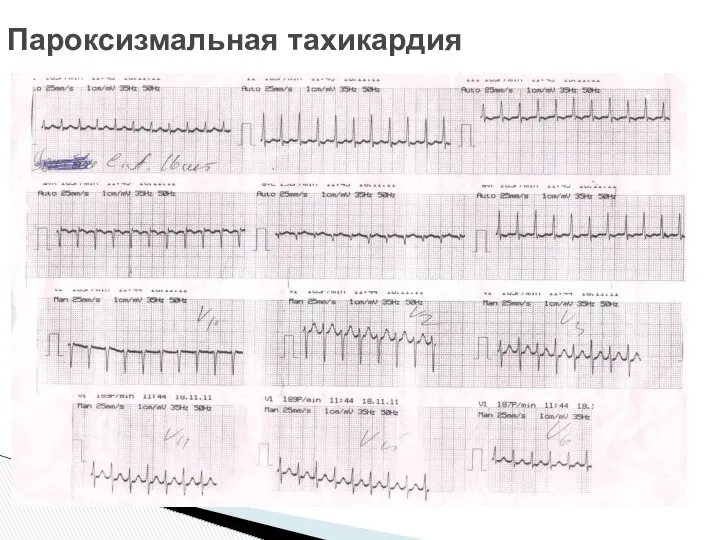
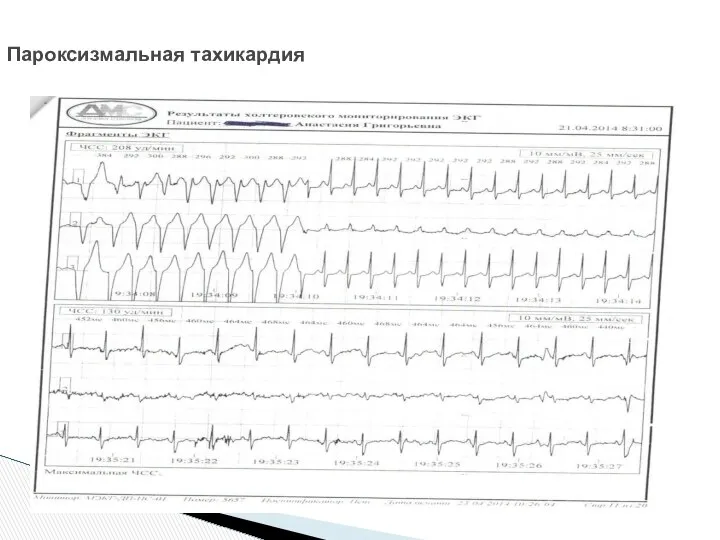
- 28. Пароксизмальная тахикардия
- 29. Пароксизмальная тахикардия
- 30. Пароксизмальная тахикардия
- 31. Пароксизмальная тахикардия (чсс более 200 в мин, наличие синдрома WPW)
- 32. Пучок Кента — аномальный пучок между левым/правым предсердиями и одним из желудочков. Этот пучок играет важную
- 33. Типы синдрома WPW выделяют несколько типов синдрома WPW. 1. Манифестирующий тип: на ЭКГ постоянно регистрируются признаки
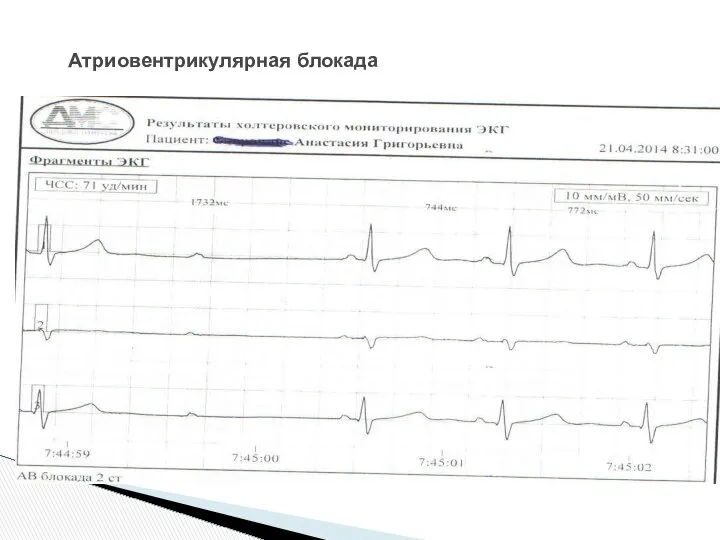
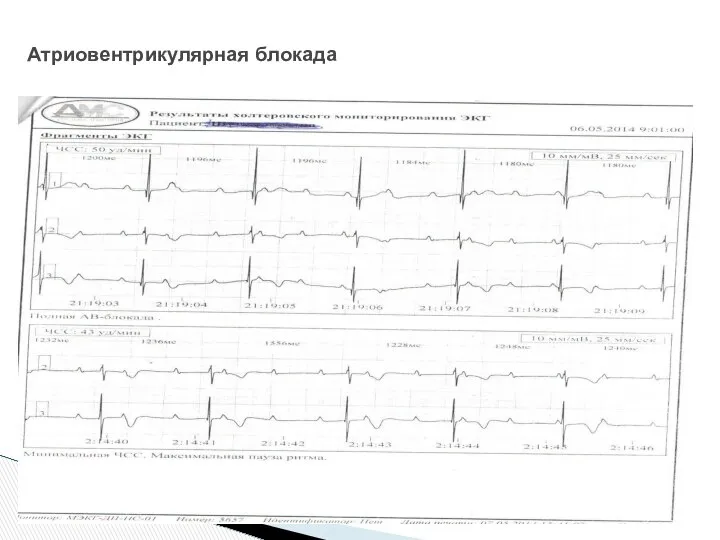
- 35. Атриовентрикулярная блокада
- 36. Атриовентрикулярная блокада
- 37. Атриовентрикулярная блокада
- 38. ТИМ – постгипоксический синдром дизадаптации ССС – комплекс метаболических и гемодинамических нарушений, возникающих в результате перенесенной
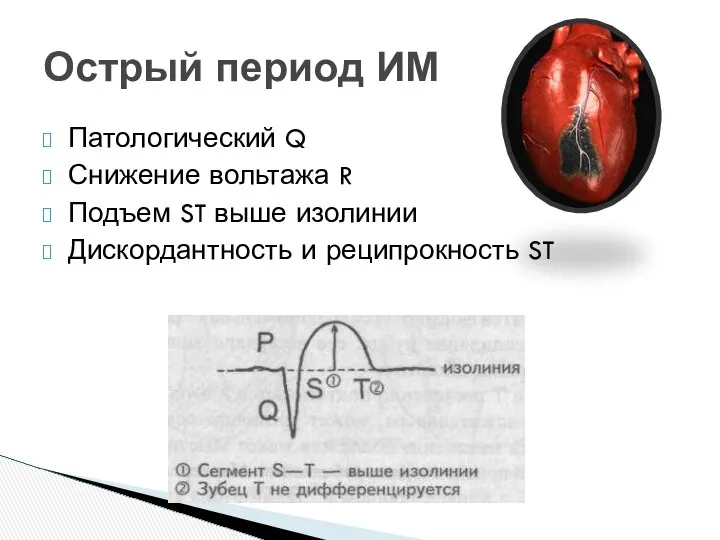
- 40. Острый период ИМ Патологический Q Снижение вольтажа R Подъем ST выше изолинии Дискордантность и реципрокность ST
- 41. Подострый период ИМ Патологический Q Отрицательный Т
- 42. Стадия рубцевания ИМ Патологический Q Снижение амплитуды R Различная конфигурация Т ST на изолинии
- 43. ЭКГ при инфаркте миокарда
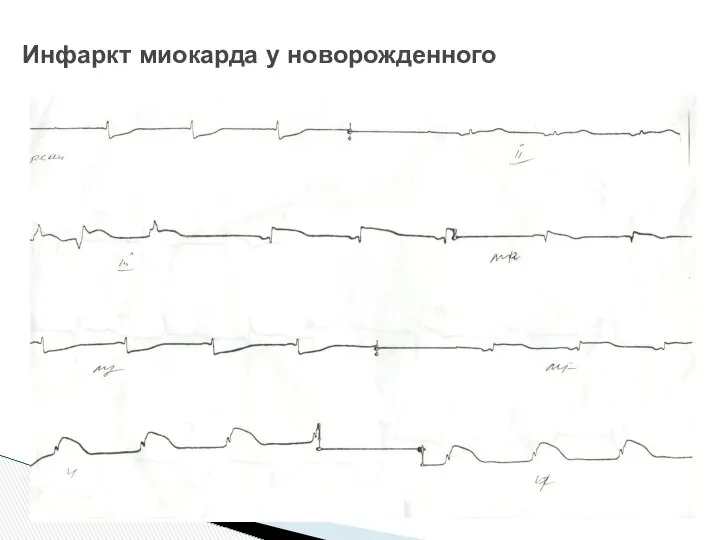
- 44. Инфаркт миокарда у новорожденного
- 45. ЭКГ нарушения при дистрофии миокарда Электрокардиография является основным методом диагностики дистрофических изменений в миокарде. Нарушения метаболизма
- 47. Аритмогенная смерть (Дембо А.Г.1980., Белоконь Н.А. 1987 г., Беляева Л.М. 2003 г.) Гипертрофическая кардиомиопатия, аневризма аорты,
- 48. Приступ пароксизмальной тахикардии Ранние, полиморфные экстрасистолы Экстрасистолы R на Т (сверхранние) Частота экстрасистол более 10-13% от
- 49. Классификация антиаритмических препаратов (В.Вильсон модифик. Д.Харисона) I класс (А-хинидин, новокаинамид), (В-лидокаин- 0,5-1 мг/кг - 1 %
- 50. Не рекомендуется заниматься большим спортом (Л.М.Беляева 2011 г.) ВПС и ПМК с аритмиями и блокадами. Кардит
- 51. Показания к назначению Элькара Неонатология: гипотрофии и ЗВУР, недоношенные дети, постгипоксическая кардиопатия, кардиомиопатии, аритмии, дезадаптация ССС
- 52. Схема диспансерного наблюдения детей с аритмиями в условиях поликлиники
- 53. Рекомендации по допуску спортсменов с нарушениями СС системы к тренировочно-соревновательному процессу НАЦИОНАЛЬНЫЕ РЕКОМЕНДАЦИИ ПО ДОПУСКУ СПОРТСМЕНОВ
- 54. БЛАГОДАРЮ ЗА ВНИМАНИЕ
- 56. Классификация антиаритмических препаратов (В.Вильсон модифик. Д.Харисона) I класс (А-хинидин, новокаинамид), (В-лидокаин- 0,5-1 мг/кг - 1 %
- 57. Проводящая система сердца центр автоматизма 1 1 порядка - синоатриальный узел центр автоматизма 2 2 порядка
- 58. Элькар: 30% раствор 50 мг.кг в сутки (300 мг/мл) Милдронат 250 мг 2-3 раза в сутки
- 59. Приступ пароксизмальной тахикардии Ранние, полиморфные экстрасистолы Экстрасистолы R на Т (сверхранние) Частота экстрасистол более 13% от
- 60. 1. Неонатальная легочная гипертензия и персистирование фетальных коммуникаций. Наличие функционирования ОАП, ООО, признаки НК и ЛГ.
- 61. Классификация антиаритмических препаратов (В.Вильсон модифик. Д.Харисона) I класс (А-хинидин, новокаинамид), (В-лидокаин- 0,5-1 мг/кг - 1 %
- 64. Скачать презентацию

















































 Тұмау – жұқпалы ауру
Тұмау – жұқпалы ауру Реанимация новорожденных. Обсуждение особых ситуаций
Реанимация новорожденных. Обсуждение особых ситуаций Бағаналы жасушалар
Бағаналы жасушалар Перелом основания и свода черепа
Перелом основания и свода черепа Этические проблемы медицинской генетики
Этические проблемы медицинской генетики Сахарный диабет
Сахарный диабет Арония черноплодная — aroniae melanocarpae
Арония черноплодная — aroniae melanocarpae Трансплантация органов и тканей
Трансплантация органов и тканей Нанобиотехнологии. Современные результаты развития нанобиотехнологий
Нанобиотехнологии. Современные результаты развития нанобиотехнологий «Как убедить собеседника за 30 секунд». Майло О. Франк
«Как убедить собеседника за 30 секунд». Майло О. Франк Методы и средства лучевой диагностики. (Лекция 2)
Методы и средства лучевой диагностики. (Лекция 2) Аллергические и токсико-аллергические заболевания СОПР
Аллергические и токсико-аллергические заболевания СОПР Збудники кишкових бактеріальних інфекцій. Епідеміологія
Збудники кишкових бактеріальних інфекцій. Епідеміологія Психотерапевтический метод музыкотерапия
Психотерапевтический метод музыкотерапия Иммунопрофилактика АКДС и БЦЖ
Иммунопрофилактика АКДС и БЦЖ Лечение артериальной гипертензии
Лечение артериальной гипертензии Туберкулез полости рта. (Лекция 5)
Туберкулез полости рта. (Лекция 5) Гиперкапнически – гипоксемическая (= вентиляционная) ДН II типа
Гиперкапнически – гипоксемическая (= вентиляционная) ДН II типа Schistosomiasis (bilharziasis)
Schistosomiasis (bilharziasis) Ортопедиялық іс-әрекеттерге науқастарды психотерапиялық даярлау
Ортопедиялық іс-әрекеттерге науқастарды психотерапиялық даярлау Өттің құрамы мен қасиеттері
Өттің құрамы мен қасиеттері Заболевания век, слезных органов, косоглазие
Заболевания век, слезных органов, косоглазие Дифференциальная диагностика коматозных состояний
Дифференциальная диагностика коматозных состояний Как нам уберечься от червей-паразитов?
Как нам уберечься от червей-паразитов? Инфекция. Инфекционный процесс
Инфекция. Инфекционный процесс Аффективные расстройства
Аффективные расстройства Хирургические заболевания и пороки развития диафрагмы и пищевода у детей
Хирургические заболевания и пороки развития диафрагмы и пищевода у детей Генетически обусловленные нарушения опорно-двигательного аппарата у детей
Генетически обусловленные нарушения опорно-двигательного аппарата у детей